ОПЫТ ПРИМЕНЕНИЯ ПРЕПАРАТА НУРОФЕН ПРИ ДЛИТЕЛЬНОЙ ТЕРАПИИ ЮВЕНИЛЬНЫХ АРТРИТОВ
Л.Г.Медынцева,
ГУ Институт ревматологии РАМН, МоскваПроблема рациональной терапии ювенильных артритов является одной из актуальных задач современной педиатрической ревматологии. Ювенильные артриты (ЮА) объединяет тенденция к хроническому, прогрессирующему течению, что оказывает значительное влияние на качество жизни больного ребенка и повышает вероятность его инвалидизации.
В последние годы отмечен прогрессивный рост обращаемости населения за медицинской помощью в связи с ревматическими болезнями, а заболеваемость по всем классам РБ увеличилась на 8,8%(5).
Несмотря на то, что по данным МЗ РФ показатели первичной заболеваемости и распространенности ЮА за последние 5 лет остаются достаточно стабильными (012-0,125 и 0,44-0,46 на 1000 детского населения соответственно), тревогу вызывает факт увеличения частоты поражения суставов у пациентов младшего возраста. Так, по данным детской клиники ИР РАМН, за период с 2003 по 2006г увеличение числа пациентов, пролеченных в стационаре детского отделения, произошло в основном за счет детей дошкольного возраста (в 2 раза), при этом более чем в 2 раза возросло количество больных до 3 лет.
Сложный комплекс аутоиммунных нарушений, вызывающих развитие артрита, обусловливает большие трудности, связанные с разработкой рациональных методов лечения ревматических болезней у детей, особенно у маленьких пациентов.
В комплексной терапии воспалительных заболеваний суставов реализуются два главных направления: патогенетическое, с применением "базисной" противовоспалительной терапии (БПВП) и симптоматическое лечение.
Целью симптоматической терапии является влияния непосредственно на симптомокомплекс артрита: припухлость, боль, повышение локальной температуры, нарушение функции. Подобные задачи выполняются путем воздействия на основные механизмы воспаления, что достигается использованием нестероидных противовоспалительных препаратов (НПВП), сочетающих жаропонижающий, аналгетический и противовоспалительный эффекты.
Возвращаясь к истории создания этой группы лекарственных средств (ЛС), необходимо отметить, что начиная с 1899 года аспирин (ацетилсалициловая кислота) в течение более полувека являлся единственным ЛС для лечения воспалительных заболеваний. В дальнейшем изучение биологически активных эндогенных соединений простогландинов, начатое в 30-х годах прошлого столетия, раскрыв интимные механизмы воспаления, привело к созданию в середине 20 века новой группы препаратов - НПВП, которых к настоящему времени синтезировано более 60.
В 1971г Джон Вэйн впервые показал значение фермента циклооксигеназы (ЦОГ) в развитии воспалительных реакций, Симонс в 1991г обнаружил ЦОГ-2 и выявил влияние избирательной ингибиции ферментов ЦОГ-1 и ЦОГ-2 на соотношение эффективности и степени выраженности побочных реакций, что послужило основой для создания в 90-х годах группы селективных НПВП. Ингибируя ЦОГ-2, эти препараты сохраняют гастропротективное действие ЦОГ-1, в значительной степени уменьшая нежелательные побочные реакции противоревматической терапии.
Таким образом, в настоящее время большую группу НПВП можно подразделить на стандартные и селективные препараты.
В качестве НПВП в ревматологии применяются производные различных химических соединений: индолуксусной, арилуксусной, пропионовой кислот, оксикамы и др. Известно, что многие НПВП различаются по степени выраженности их противовоспалительного и аналгетического эффекта, обладают индивидуальной чувствительностью и переносимостью, создавая представление об "ответчиках" и "неответчиках" на определенные ЛС. Для врача-ревматолога очевидна необходимость индивидуального подбора ЛС конкретному больному, который подразумевает наличие выбора.
Однако достаточно большой арсенал лекарственных средств, применяемых во взрослой практике, в значительной степени сужается в отношении возможности их использования в детском возрасте. Так, согласно существующему Регистру лекарственных средств (РЛС), для пациентов раннего возраста к применению допущены только два препарата индольной и пропионовой групп: индометацин с раннего и ибупрофен с 3 мес возраста. Только в 2005 года разрешена к применению суспензия нимулида с 2-х лет, таблетированные формы диклофенака натрия с 6, а инъекционные формы с 12 летнего возраста лет и т.д. (6).
Не менее важной является проблема адекватности дозы ЛС. Недостаточность дозы может явиться причиной неэффективности или развития резистентности к лечению, а превышение повышает частоту дозозависимых нежелательных реакций (1). Необходимо подчеркнуть, что именно вопросы переносимости ЛС являются основополагающими при их применении в терапии ЮА.
Таким образом, НПВП, назначаемый пациентам с ЮА младшей возрастной группы должен соответствовать следующим требованиям:
иметь разрешение Фармакологического комитета РФ на использование в данной возрастной группе; обладать по возможности широким коридором терапевтического воздействия; не иметь значимых (серьезных) побочных реакций, доказанных проведенными крупномасштабными клиническими исследованиями. Таким требованиям соответствует ибупрофен, который существует на фармакологическом рынке почти 50 лет и относится к стандартным НПВП.
Ибупрофен синтезирован в конце 50-х годов группой ученых, сотрудников компании Boots, Ноттингем, Великобритания, под руководством д-ра Стюарта Адамса. Создание препарата было результатом упорного поиска ЛС для лечения хронических воспалительных заболеваний, которое обладало бы помимо выраженных терапевтических эффектов низким риском желудочно-кишечной токсичности.
Впервые ибупрфен стал использоваться в 1969г как средство для лечения ревматоидного артрита. В дальнейшем акцент в его применении сместился на терапию острой боли (7,8). Хорошая переносимость, предсказуемость побочных эффектов, низкий риск развития серьезных осложнений при возможных передозировках в сочетании с выраженным аналгетическим и жаропонижающим эффектом послужили причиной его широкого распространения в педиатрической практике (2,3,4,10).
Терапевтический эффект ибупрофена основан на подавлении активности ЦОГ, фермента регулирующего превращение арахидоновой кислоты в простогландины, простациклин, тромбаксан и другие медиаторы воспаления. Как и многие представители класса НПВП ибупрофен, блокирует ЦОГ в ЦНС и в очаге воспаления. Это снижает генерализованное действие простогландинов на болевые рецепторы, уменьшает воспалительную реакцию и возникающие при этом поражение тканей. Таким образом проявляется двойное болеутоляющее действие препарата - центральное и периферическое.
Ибупрофену посвящены достаточно многочисленные большие рандомизированные сравнительные клинические испытания, которые не выявили серьезных побочных явлений, в частности со стороны почек и печени ( 9,10).
Nicolas Moore и соавт. проводившие крупномасштабное исследование PAIN с использованием средней суточной дозы ипуброфена 1,2 г у взрослых выявили наличие нежелательных явлений при применении ибупрофена, сопоставимые с плацебо (2,4% и 2,1% соответственно). Вместе с тем авторы подчеркнули, что при увеличении дозы препарата для создания противовоспалительного эффекта общая частота неблагоприятных явлений возрастала до 22%, преимущественно со стороны желудочно-кишечного тракта, однако серьезные побочные эффекты практически отсутствовали (11).
Наличие регламентированного допуска к применению препарата в младших возрастных группах в сочетании с широким арсеналом лекарственных форм (суспензия, таблетки, капсулы, гель), послужили основанием для выбора препарата Нурофен компании "Бутс Хелскер Интернешнл" для проведения исследования по оценке терапевтической эффективности и переносимости препарата при его длительном применении (6 недель) у пациентов с Ювенильными артритами (ЮА).
Материал и методы исследования
В исследование включено 24 пациента с ЮА, находившихся на лечении в детской клинике Института ревматологии РАМН в стационаре и поликлиническом отделении в возрасте от 2 до 16 лет. Из них 10 мальчиков и 14 девочек. Более половины составили дети дошкольного возраста - 14 (59%).
Диагноз ЮХА ставился на основании критериев EULAR (1994г), ЮРА соответствовал критериям АСР (1986г). В группу с ЮА вошли пациенты, давность заболевания которых не превышала 3-х месяцев
Препарат назначался детям в возрасте от 2до16 лет, при наличии активного суставного синдрома и отсутствии эффекта от проводимой ранее терапии.
Пациенты с повышенной чувствительностью к ибупрофену и аспирину, наличием тяжелой патологии печени, почек и заболеваниями крови не включались в исследование.
ЮРА диагностирован 4 (16,7%) пациентам, ЮХА - 13 (54,1%), ЮА - 7 (29,7%), имевшим суставной синдром давностью менее 3-х месяцев.
Из 4-х пациентов с ЮРА у 2 был олиго- и у 2 полиартикулярный суставной синдром с симметричным вовлечением в процесс мелких суставов кистей, локтевых, коленных и голеностопных сочленений.
Больные ЮХА в 4 случаях имели моноартрит тазобедренного, в 2 коленного и голеностопного суставов; у 7 детей отмечалось олигоартикулярное поражение с вовлечением в процесс преимущественно суставов нижних конечностей.
У пациентов с ЮА преобладали моноартикулярные поражения (4 ребенка) с вовлечением в процесс тазобедренных и коленных суставов, пациенты с олигоартикулярной формой болезни (3 ребенка) имели воспаление преимущественно в суставах нижних конечностей. У 4-х больных этой группы болезнь развилась после перенесенной респираторной вирусной инфекции, у 2 была ассоциирована с острой стрептококковой и у 1 с кишечной инфекцией. В последнем случае имел место неполный синдром Рейтера. Продолжительность болезни у подавляющего числа детей с ЮХА и ЮРА , на период включения в исследование, была более 6 мес (10 из 17) пациентов
В лабораторных анализах перед началом лечения не отмечалось значительных отклонений: Нв=128±5,75; Л=8,89±1,6; СРБ у пациентов в исследуемой группе был менее 0,2; АНФ и РФ отрицательны, однако у трети детей имело место повышение СОЭ до 26-37 мм/час, что составило в среднем 14,46±5,04; ЦИК были на уровне 214±41,9; биохимические параметры (АСТ, АЛТ, креатинин) и анализы мочи в норме.
Таким образом, исследуемую группу представляли преимущественно пациенты дошкольного и младшего школьного возраста с хроническим течением ЮА, имевшие моно- и олигоартикулярные поражения, протекавшие с умеренной лабораторной активностью.
На каждого больного была составлена индивидуальная карта с отражением исходного статуса ребенка, динамики симптомов в процессе лечения, регистрацией возможных побочных реакций.
В исходном статусе отражалась выраженность системных проявлений заболевания (лихорадка, лимфаденопатия, утренняя скованность), клинические, биохимические и иммунологические параметры (АСТ, АЛТ, ГТП, уровень билирубина, холестерина, креатинина, РФ, АНФ, ЦИК), анализы крови и мочи.
Степень локальных нарушений оценивалась путем регистрации числа болезненных и припухших суставов; боли в покое, при движении и при пальпации с использованием визуальной аналоговой 100 миллиметровой шкалы (ВАШ); припухлости суставов в баллах.
С целью объективизации выраженности локального воспаления 16 пациентам проведено УЗ сканирование пораженных суставов до и после проведенного лечения.
Нурофен назначался в дозе 30-40мг/кг в сутки.
Лекарственная форма в виде суспензии по 100 мл во флаконе для приема внутрь (100мг ибупрофена в 5 мл суспензии с мерным шприцом) назначалась детям в возрасте от 2 до 6 лет; младшим школьникам применялся препарат в таблетках по 200 мг ибупрофена; в старшей возрастной группе использовались таблетки по 400мг ибупрофена.
Перед проведением исследования у всех пациентов было получено письменное информированное согласие.
Из 24 детей, включенных в исследование, 7 не получали ранее НПВП, а у 17 отсутствовал эффект от проводимой ранее терапии. Этим пациентам за 5 дней до назначения препарата прекращался прием предыдущего НПВП (wash-out период).
Терапия БПВП осуществлялась 3 больным (метотрексат-2, сульфасалазин-1), никто из включенных в исследование детей не получал глюкокортикоиды (ГК).
В период лечения не применялись локальные противовоспалительные средства. Внутрисуставные введения ГК были осуществлены 8 (33%) пациентам через 4 недели лечения.
Оценка эффективности и переносимости препарата осуществлялась в течение 4 последующих визитов: на 7-ой, 14-й, 28-й и 42 день.
Эффективность лечения оценивалась врачом и родителями пациентов по градациям: "значительное улучшение", "улучшение", "отсутствие эффекта", "ухудшение".
Под "значительным улучшением" подразумевалась положительная динамика всех показателей; под "улучшением"-превышение числа показателей с положительной динамикой над числом показателей с отрицательной динамикой на один и более или положительную динамику хотя бы одного показателя при отсутствии отрицательной динамики других показателей; "ухудшение"- отрицательная динамика хотя бы одного показателя при отсутствии положительной динамики других показателей или превышение числа показателей с отрицательной динамикой над числом показателей с положительной динамикой.
Переносимость оценивалась по трем градациям: "хорошая", "удовлетворительная" и "плохая". Также учитывалось мнение врача и пациента.
Технологией контроля клинического исследования явился контроль исходного состояния.
Статистическая обработка проведена с помощью критерия Вилкоксона и методов описательной статистики.
Результаты исследования.
Анализ исходного состояния пациентов показал, что болевой компонент воспаления характеризовался преобладанием боли при движении (медиана 41,95мм) и боли при пальпации (медиана 34,57мм). Боль в покое при первичном обследовании имела достоверно более низкие значения (медиана 23,75мм) (р<0,005). Отмечалась достаточно выраженная припухлость пораженных суставов (2,43баллов), число болезненных и припухших суставов было примерно одинаковым (2,54 и 2,9 соответственно), утренняя скованность имелась у 16 из 24 пациентов.
Под влиянием проводимой терапии достигнуты статистически достоверные результаты лечения практически по всем оцениваемым параметрам воспаления, однако наиболее значимые изменения произошли в отношении его болевых составляющих (рис 1).
Рис.1 Динамика показателей боли под влиянием терапии Нурофеном
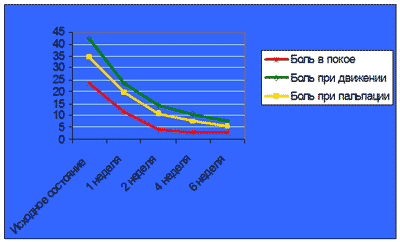
Достоверная регрессия боли в покое, при движении и пальпации отмечена уже в течение первой недели терапии Нурофеном (р<0,001). В дальнейшем происходила прогрессивная, но более медленная динамика симптомов.
Несколько менее выраженный терапевтический эффект получен при оценке припухлости суставов. Статистически значимые различия в выраженности припухлости наступили только к концу 3 недели лечения (медиана 2,43 балла и 1,79 балла соответственно) (р<0,002) с последующим более медленным проявлением положительных сдвигов. Эти данные согласуются и с менее выраженной динамикой количества припухших суставов (рис .2).
Рис.2 Динамика числа припухших и болезненных суставов под воздействием терапии Нурофеном
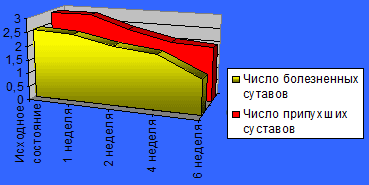
Утренняя скованность имела место только у 16 из 24 пациентов, под влиянием лечения отмечено ее прогрессивное уменьшение, но в отличие от параметров боли статистически достоверный эффект достигнут только к 2-ой неделе терапии (медиана 44мин и 19мин соответственно) (р<0,001).
В процессе лечения не отмечено существенной динамики в уровнях Нв и лейкоцитов, вместе с тем отмечено снижение СОЭ до 9,8±2,5 и ЦИК до 148±31,2. Биохимические параметры (АСТ,АЛТ, креатинин) и анализы мочи в конце лечения были в норме.
УЗ исследование суставов до и после завершения терапии проведено 16 из 24 пациентов и выполнено на 18 пораженных суставах.
Результаты проведенного УЗ сканирования показали наличие в вовлеченных в патологический процесс суставах избыточного количества жидкости, отека синовиальной оболочки и периартикулярных тканей (рис. 3).
Рис 3.Динамика УЗ изменений в процессе лечении Нурофеном (коленный сустав)
До лечения
Через 6 недель терапии
Полная регрессия УЗ картины воспаления произошла в 4 суставах (2 тазобедренных и 2 коленных). Положительная УЗ симптоматика в виде снижения количества жидкости в полости суставов, уменьшения выраженности отека синовиальной оболочки и периартикулярных тканей, отмечена в 11 суставах (3 голеностопных и 8 коленных). Отсутствие эффекта зарегистрировано в 1 голеностопном и 2 коленных сочленениях.
Оценка эффективности лечения Нурофеном по мнению врача и пациента представлена в таблице 1.
Таблица 1. Оценка эффективности проводимой терапии по мнению врача и пациента (п=23)
Оценка эффективности Мнение врача Мнение пациента abs % abs % Ухудшение 1 4,3 - Эффект отсутствует 1 4,3 2 8,7 Улучшение 20 87 18 78,2 Значительное улучшение 1 4,4 3 13,1 Итого 23 100 23 100 Как видно из представленной таблицы, в процессе лечения, по мнению врача у 91,4% больных достигнут положительный эффект от проводимой терапии: значительное улучшение отмечено у 4,4% детей и улучшение у 87% пациентов. У пациентки 15 лет с полиартикулярной формой ЮА, высокой лабораторной и клинической активностью в дебюте болезни, несмотря на проводимую терапию, отмечено прогрессирование симптомов болезни, что потребовало усиления методов лечения. Не удалось достичь эффекта у 4,3%, а в 4,3% наступило ухудшение состояния. Удельный вес положительных результатов лечения, по мнению пациентов, совпадал с оценкой врача - 91,4%, однако пациенты и их родители были склонны более высоко оценивать результаты лечения. Так, отличных результатов по их мнению было в три раза больше - 13%, а ухудшение отсутствовало.
Одной из основных задач исследования явилась оценка переносимости Нурофена при его длительном применении.
В таблице 2 представлены зарегистрированные нежелательные побочные эффекты (ПЭ) терапии, выявленные при исследовании.
Таблица 2. Побочные эффекты проводимой терапии
Побочный эффект Возраст Время появления ПЭ Тактика ведения Диарея 3г 1 неделя отмена препарата Слабительный эффект 3г 4 неделя лечение продолжено Дискомфорт в эпигастральн. обл 9 лет 6 неделя лечение продолжено Тошнота * 8 лет 2 неделя лечение продолжено Лейкопения ** 15 лет 6 неделя лечение продолжено Головные боли 15, 8лет 2 неделя, умеренно выраж. лечение продолжено Головокружение 8 лет 2 неделя, кратковрем. лечение продолжено Сонливость 4г,15лет 3 и 4 неделя лечение продолжено Гиперемия и сухость щек 2года 2 неделя уменьшена доза препарата Носовые кровотечения*** 15,16лет 2-3 недели лечение продолжено
* - непостоянный симптом
**- до болезни имелась тенденция к лейкопении
***-до болезни была склонность к носовым кровотечениям, которые на фоне лечения несколько участилисьСогласно опроснику, включенному в тематическую карту, при каждом визите к врачу уточнялось наличие возможных нежелательных ПЭ лечения Нурофеном.
У девочки 3-х лет в течение первой недели лечения Нурофеном возник нежелательный ПЭ в виде диареи, в связи с чем, препарат был отменен.
Как видно из представленных данных, ПЭ проводимой терапии были слабо выражены и только в одном случае потребовали отмены препарата. Наиболее часто отмечались ПЭ неврологического характера в виде умеренно выраженных головных болей и сонливости, которые имели непостоянный характер и выявлялись только при дополнительном опросе. Изменения со стороны ЖКТ в виде дискомфорта, тошноты, слабительного эффекта чаще развивались у пациентов, получавших сопутствующую терапию и в более поздние сроки наблюдения (4 и 6 неделя).
Тенденция к лейкопении отмечена только у одного подростка, имевшего в преморбидный период склонность к пониженному содержанию лейкоцитов в периферической крови. У двух подростков отмечено некоторое учащение носовых кровотечений, склонность к которым наблюдалась и раньше. В обоих случаях степень связи побочной реакции с приемом ЛС сомнительна.
Необходимо подчеркнуть, что большинство наблюдавшихся побочных явлений выявлены активно. Это поясняет тот факт что, несмотря на достаточно большой перечень ПЭ, переносимость препарата оценивается врачом и пациентом достаточно высоко (табл. 3)
Таблица 3. Переносимость терапии нурофеном по мнению врача и пациента (п=24)
Переносимость Хорошая Удовлетворительная Плохая abs % abs % abs % Мнение врача 11 45,8 12 50 1 4,2 Мнение пациента 12 50 11 45,8 1 4,2 В таблице 3 представлена суммарная оценка переносимости проводимой терапии по мнению врача и пациента. В целом переносимость нурофена у 95,8% больных оценена врачом и родителями пациентов как хорошая и удовлетворительная. Однако, по мнению пациента, хорошие результаты достигнуты в более высоком проценте случаев - 50%, в то время как по мнению врача этот процент составил 45,8%
Проведенное исследование показало, что монотерапия Нурофеном оказывает достаточно выраженный противовоспалительный эффект при лечении пациентов с преимущественно олигоартикулярными формами ЮА, протекающими с умеренной степенью активности патологического процесса.
Особенностью терапевтического эффекта Нурофена явился достаточно быстрый и отчетливый анальгетический эффект, позволивший в течение первой недели в значительной степени облегчить состояние больных, улучшив их качество жизни.
Более медленное воздействие оказывал препарат на утреннюю скованность, динамику лабораторных показателей, выраженность припухлости.
Нурофен отличался хорошей переносимостью и его длительное, в течение 6 недель, применение у детей и подростков не выявило серьезных нежелательных побочных эффектов.
Важным качеством Нурофена является наличие разнообразных, удобных в применении лекарственных форм, позволяющих использовать препарат в разных возрастных группах.
Препараты Нурофена могут быть включены в арсенал противовоспалительных средств, используемых при лечении ревматологических заболеваний в детском возрасте.
ЛИТЕРАТУРА
- Белоусов Ю.Б., Гуревич Ю.Г. Клиническая фармакокинетика. Практика дозирования лекарств. М.2005г.
- Геппе Н.А. Первая международная конференция по применению ибупрофена в педиатрии. РМЖ, том 10, №18, 2002г.
- Геппе Н.А., Зайцева О.В., Представления о механизмах лихорадки у детей и принципах жаропонижающей терапии. РМЖ, том 11,№1,2003г
- Зайцева О.В. Эффективность ибупрофена в терапии острой боли у детей, Педиатрия №2, 2004г
- Фаломеева О.М., Тарасова И.А., Дубинина Т.В. и др. Заболеваемость населения России ревматическими болезнями за 2001-2002гг. Научно-практическая ревматология., 2004, №2, 4-7
- Регистр лекарственных средств, 2006г
- Cooper et all, J.Clin. Pharmacol,1989; 29:1026-30
- Schou et all.J.Clin Pharmacoi,1998;38:447-54
- Lesko S.M., Mitchell A.B. An assesment of the safety of pediatric ibuprofen // JAMA, 1995. - 273: 929-933
- Lesko S.M. The safety of ibuprofen suspension in children // Int.J.Child.Pract. Suppl. 2003. - Apr. - 135 - 50:3
- Nicolas Moore et all, Исследование PAIN, Cl. Drug Investigation,1999,08,18(2):89-98
| Декабрь 2009 г. |