Опубликовано в журнале:
«Медицинский совет», 2013, №9, с. 108-116Зачем надо уменьшать частоту сердечных сокращений у больных хронической сердечной недостаточностью?
Н.Б. Перепеч
Научно-клинический и образовательный центр «Кардиология» Санкт-Петербургского государственного университетаДействительно, зачем? Ведь увеличение частоты сердечных сокращений (ЧСС) – естественная адаптационная реакция организма в ответ на снижение ударного объема левого желудочка. Именно за счет увеличения ЧСС у больных с низкой разовой производительностью сердца величина минутного объема кровообращения (МОК) остается нормальной. С другой стороны, увеличение ЧСС ведет к повышению потребности миокарда в кислороде и ускорению истощения его сократительного резерва. Наиболее неблагоприятно увеличение ЧСС для пациентов с ишемической болезнью сердца (ИБС), у которых повышается риск развития острой и усугубления хронической ишемии миокарда с последующим усилением систолической дисфункции. Кроме того, при достижении индивидуальной для каждого пациента критической величины увеличение ЧСС утрачивает функцию компенсаторно-приспособительного механизма и становится дополнительной причиной снижения ударного объема в связи с уменьшением наполнения желудочков из-за укорочения диастолы.
Ключевые слова: хроническая сердечная недостаточность, частота сердечных сокращений, ишемическая болезнь сердца
Является ли увеличение ЧСС единственным механизмом обеспечения соответствия объема переносимого кровью кислорода метаболическим потребностям тканей у пациентов, страдающих хронической сердечной недостаточностью (ХСН)? Для ответа на этот вопрос следует отметить, что потребление кислорода организмом остается неизменным в довольно широком диапазоне колебаний величины МОК. Оксигенация организма не находится в прямой зависимости от объемной скорости кровотока по той причине, что транспорт кислорода в организме, помимо гемодинамического, включает дыхательный, гемический и тканевой компоненты. Иными словами, доставка кислорода к органам и тканям определяется не только величиной МОК, но и функцией внешнего дыхания, количеством эритроцитов и свойствами гемоглобина, особенностями микроциркуляции. Экстракция кислорода тканями при снижении его доставки может увеличиваться в 2–3 раза по сравнению с нормой. Таким образом, расстройства кровообращения, развивающиеся при ХСН, могут быть полностью или частично компенсированы за счет функционального напряжения других компонентов системы транспорта кислорода.
Исходя из этого, артифициальное уменьшение ЧСС у больных ХСН, с одной стороны, обеспечивает сохранение энергетических ресурсов миокарда, а с другой – стимулирует адаптационные изменения со стороны других звеньев системы оксигенации организма. С уменьшением ЧСС происходит увеличение времени диастолического наполнения желудочков, а следовательно – возрастание преднагрузки, что за счет активации механизма Франка-Старлинга способствует увеличению ударного объема. Наконец, увеличение длительности диастолы приводит к улучшению коронарной перфузии. Перечисленные положительные последствия уменьшения ЧСС в совокупности превосходят временный позитивный гемодинамический эффект тахикардии.
Естественно, что теоретические положения могут стать основой для рекомендаций лечебного характера только после тщательной проверки в условиях клинической практики. Идея уменьшения ЧСС, рассматриваемого в качестве направления терапии ХСН, такую проверку успешно прошла.
Прежде всего следует упомянуть основные работы, в которых было показано, что избыточная ЧСС вообще ассоциирована с плохим прогнозом.
Исследование Coronary Artery Surgery Study; 24 913 пациентов со стабильной ИБС; продолжительность наблюдения в среднем 14,7 года. Результат: повышение ЧСС в покое сопряжено с увеличением общей смертности, смертности от сердечно- сосудистых причин, частотой регоспитализации в связи с сердечно- сосудистыми причинами и усугублением ХСН. Максимальные значения перечисленных показателей регистрировали в группе больных с ЧСС более 83 уд/мин, минимальные — в группе больных с ЧСС менее 62 уд/мин. Полученные в этом исследовании данные были скорректированы по возрасту больных, факторам риска, фракции выброса левого желудочка и терапии. Результаты математического анализа позволили прийти к выводу о том, что у больных ИБС повышение ЧСС в покое является независимым фактором риска общей и сердечно-сосудистой смертности.
Риск смерти больных стабильной ИБС в зависимости от ЧСС (Coronary Artery Surgery Study)
Результаты скорректированы по возрасту больных, факторам риска, ФВЛЖ, терапии
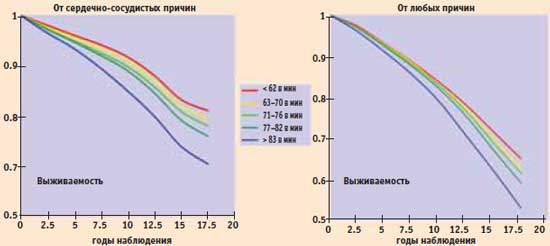
A.Diaz et al. Eur. Heart J. 2005. №26 P. 967–974X.Jouven et al. проводили наблюдение за 4 783 здоровыми мужчинами в течение 20 лет. Авторы не только установи- ли связь риска смерти с исходной ЧСС, но и показали, что увеличение ЧСС в процессе наблюдения ассоциировано с плохим прогнозом. Максимальный риск смерти – в группе с ЧСС при включении в исследование >75 уд/мин и увеличением ее в течение первых 5 лет более чем на 8 уд/мин. Уменьшение ЧСС в процессе наблюдения нивелировало негативное влияние ее исходного увеличения на прогноз.
Относительный риск смертности от всех причин
9 групп в зависимости от исходной ЧСС и ее изменений за первые 5 лет наблюдения
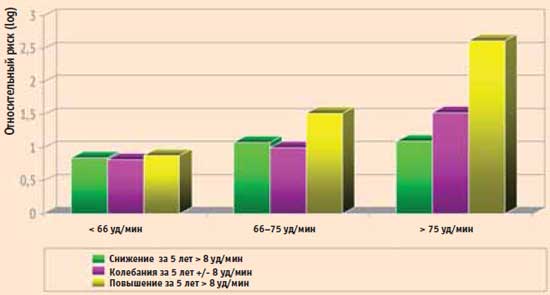
X.Jouven et al., 2006Многочисленные подтверждения негативной предикторной значимости увеличения ЧСС в покое были учтены при подготовке Европейских рекомендаций по профилактике сердечно-сосудистых заболеваний 2007 г. В этом документе повышение ЧСС рассматривается как самостоятельный фактор кардиоваскулярного риска.
Возможно ли улучшение прогноза при заболеваниях сердечно-сосудистой системы (ССС) путем применения препаратов, снижающих ЧСС?
В некоторых работах, специально посвященных изучению влияния препаратов, вызывающих брадикардию, на смертность больных сердечно-сосудистыми заболеваниями (ССЗ), было показано, что фармакологическая модуляция ЧСС способна улучшить прогноз.
В классической работе J. Kjekshus et al. было показано, что уменьшение ЧСС с помощью бета-адреноблокаторов у больных, перенесших инфаркт миокарда (ИМ), связано с улучшением прогноза. Препараты, обладающие внутренней симпатомиметической активностью (и в связи с этим слабее влияющие на ЧСС по сравнению с препаратами без внутренней симпатомиметической активности), не оказывают значимого влияния на риск смерти после ИМ.
Связь снижения ЧСС и смертности у больных, перенесших ИМ

J.Kjekshus et al. Eur Heart J. 1985;6:A29; Am J Cardiol 1986;57:43FM. Coucherat et al. проанализировали результаты 12 контролируемых рандомизированных исследований, в которые были включены больные ИБС, принимавшие β-адреноблокаторы или блокаторы медленных кальциевых каналов до ИМ или после его развития в течение 9 мес. – 2 лет. Метарегрессионный анализ выявил достоверную связь уменьшения ЧСС со снижением риска смерти от сердечно-сосудистых причин, внезапной смерти и вероятности реинфаркта. Проведенные авторами расчеты показали, что уменьшение ЧСС на 10 уд. в мин обеспечивает снижение риска смерти от сердечно- сосудистых причин на 26%.
Связь снижения ЧСС и смертности от сердечно-сосудистых причин
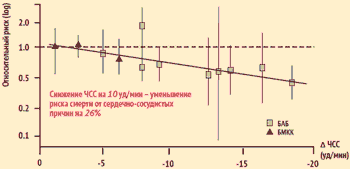
Статистически значимая связь снижения ЧСС с уменьшением риска смерти от сердечно- сосудистых причин (р < 0,02), внезапной смерти (р < 0,01) и реинфарктов (р < 0,01).
M. Cuchcerat et al., 2006Многофакторный анализ данных исследования CIBIS II показал, что у больных ХСН с сохраненным синусовым ритмом и исходная ЧСС, и динамика ЧСС в процессе лечения бисопрололом тесно связаны с риском смерти и госпитализации. Наилучший прогноз характерен для пациентов с относительно низкой исходной ЧСС и ее наибольшим снижением в течение первых 2-х месяцев лечения.
ЧСС как фактор риска сердечно-сосудистых событий у больных с ХСН
Показатель Смертность Регоспитализация P Risk Ratio P Risk Ratio Исходная ЧСС 0.0012 1.015 0.0001 1.018 Снижение ЧСС (через 2 мес. по сравнению с исходно 0.0049 0.988 0.0001 0.982
P. Lechat et al. CIBIS II // Circulation. 2001. №103. P. 1428–1433.Естественно, что к уменьшению ЧСС в целях улучшения прогноза больных сердечно-сосудистыми заболеваниями нельзя в полной мере при- менять принцип «чем меньше, тем лучше». Результаты исследования INVEST показывают, что у пациентов, страдающих ИБС и артериальной гипертензией, частота неблагоприятных сердечно-сосудистых событий достигает минимума при уменьшении ЧСС до 55–65 уд/мин. За пределами этого диапазона риск смерти, нефатальных ИМ и инсультов возрастает.
INVEST: Риск сердечно-сосудистых событий в зависимости от ЧСС
22 576 больных ИБС в сочетании с АГ
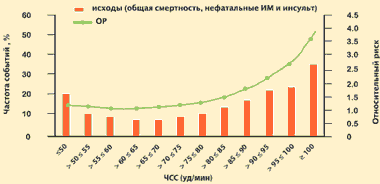
Kolloch et al. Eur. Heart J. 2008. №29. P. 1327–1334.Доказательства положительного влияния уменьшения ЧСС на прогноз больных ИБС и ХСН были получены главным образом в исследованиях, посвященных оценке клинической эффективности β-адреноблокаторов. Положительное влияние β-адреноблокаторов на прогноз больных ИБС и ХСН обусловлено преимущественно их воздействием на ЧСС. Препараты этой группы обладают и рядом других эффектов: отрицательным инотропным, гипотензивным, антифибрилляторным, антиагрегационным, за счет которых уменьшается риск ишемии миокарда и жизнеугрожающих аритмий. Кроме того, β-адреноблокаторы оказывают тормозящее воздействие на общий метаболизм и способствуют сдвигу кривой диссоциации оксигемоглобина вправо, что немаловажно для адаптации организма к ухудшению функции сердца как насоса. Таким образом, позитивное влияние препаратов этого класса на прогноз больных ИБС и ХСН может быть обусловлено не только уменьшением ЧСС.
Появление ивабрадина (Кораксана) — препарата, селективно влияющего на ЧСС за счет подавления тока ионов по f-каналам мембран клеток синусового узла, обеспечило возможность изучения клинических эффектов избирательного уменьшения ЧСС.
В исследование BEAUTIFUL были включены 10 917 больных с выявленной ИБС, фракцией выброса левого желудочка (ФВЛЖ) менее 40% и синусовым ритмом >60 уд/мин. Анализ результатов наблюдения за пациентами контрольной группы позволил получить дополнительное подтверждение негативного влияния высокой ЧСС на прогноз больных ИБС. Риск смерти от сердечно-сосудистых причин за два года наблюдения у пациентов с исходной ЧСС >70 уд/мин оказался на 34% выше, чем у больных с исходной ЧСС <70 уд/мин.
Исследование BEAUTIFUL: ЧСС как предиктор кардиоваскулярной смерти(группа плацебо)
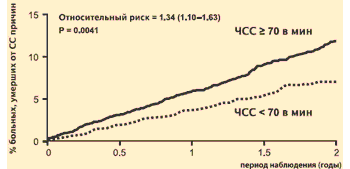
К. Fox et al. Lancet, 2008Добавление ивабрадина к традиционной фармакотерапии пациентов с исходной ЧСС >70 уд/мин (включая бета-адреноблокаторы, которые получали 87% больных основной и контрольной групп) привело к ее снижению: разница по частоте пульса между контрольной группой и группой вмешательства на 30-й день наблюдения составила 10, а к окончанию наблюдения – 7 уд/мин.
Исследование BEAUTIFUL: влияние ивабрадина (Кораксана) на ЧСС у больных с исходной ЧСС > 70 в мин
Средняя доза Кораксана: 6.64 мг 2 раза в день
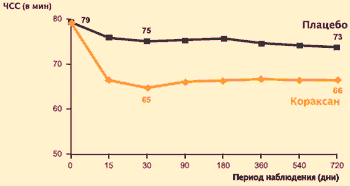
К. Fox et al. Lancet, 2008У пациентов, получавших ивабрадин, отмечалось достоверное снижение риска госпитализаций по поводу ИМ на 36% и достоверное снижение потребности в реваскуляризации миокарда на 30%.
Исследование BEAUTIFUL: снижение риска коронарных событий у больных с ЧСС > 70 в мин, получавших ивабрадин (Кораксан)
Вид события Относит. риск Снижение риска Р Фатальный риск 0.68 32% 0.114 Госпитализация по поводу ИМ 0.64 36% 0.001 Госпитализация по поводу ИМ или НС 0.78 22% 0.023 Госпитализация по поводу ИМ, НС или реваскуляризации 0.77 23% 0.009 Реваскуляризация мокарда 0.70 30% 0.016
К. Fox et al. Lancet, 2008Наилучшие результаты были получены в группе больных, у которых на фоне назначенной терапии сохранялись симптомы ишемии. В этой группе применение ивабрадина в течение 2-х лет сопровождалось достоверным снижением риска первичной комбинированной конечной точки (сердечно-сосудистая смерть, госпитализация по поводу ИМ, госпитализация в связи с появлением или усугублением ХСН) на 24%, а в подгруппе больных с исходной ЧСС >70 уд/мин – на 31%. Риск развития ИМ на фоне терапии ивабрадином достоверно снижался на 42%, а у больных с ЧСС >70 уд/мин – на 73%.
Исследование BEAUTIFUL angina: влияние ивабрадина (Кораксана) на первичную конечную точку*
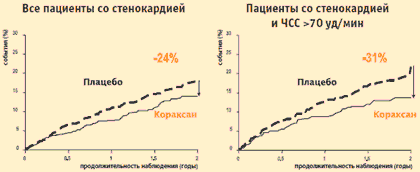
* Сердечно-сосудистая смертность + ИМ + СН
К. Fox et al. Lancet, 2008До выполнения исследования BEAUTIFUL ивабрадин рассматривался как антиангинальный препарат, который рекомендовали назначать больным стенокардией при наличии противопоказаний к применению или плохой переносимости бета-адреноблокаторов. После завершения этого исследования область клинических задач, которые могут решаться с помощью ивабрадина, существенно расширилась, т. к. была доказана способность препарата улучшать не только качество жизни, но и прогноз больных стабильной ИБС, осложненной систолической дисфункцией левого желудочка.
ИБС является не единственной причиной ХСН. Способность ивабрадина за счет уменьшения ЧСС улучшать прогноз больных с ХСН любой этиологии была продемонстрирована в исследовании SHIFT. В него были включены 6 558 больных с ХСН ишемического и неишемического генеза, ФВЛЖ менее 35% и ЧСС >70 уд/мин при сохраненном синусовом ритме. Пациенты были рандомизированы в группы приема ивабрадина и плацебо, которые назначались на фоне традиционной терапии, по составу которой группы не различались. В частности, бета-адреноблокаторы и ингибиторы АПФ (препараты, достоверно влияющие на выживаемость больных с ХСН) получали около 90% больных обеих групп. Первичная конечная точка включала сердечно-сосудистую смерть и госпитализацию в связи с прогрессированием ХСН.
Исследование SHIFT: влияние ивабрадина (Кораксана) на ЧСС
Средняя доза Кораксан: 1 мес. – 6,4 мг 2 р/сут 12 мес. – 6,5 мг 2 р/сут
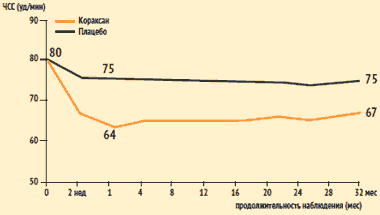
К. Swedberg et al. Lancet. 2010. №376. P. 875–885.У больных, получавших ивабрадин, отмечалось более выраженное уменьшение ЧСС. Разница между группами по ЧСС составляла 9 уд/мин через 1 мес. терапии и 8 уд/мин через 32 мес.
К окончанию периода наблюдения группы с высокой достоверностью (р < 0,0001) различались по частоте первичной конечной точки (сердечно-сосудистая смертность + госпитализации по поводу ХСН) и частоте госпитализаций по поводу ХСН – эти события у больных, получавших ивабрадин, отмечались соответственно на 18% и 26% реже, чем в контрольной группе. Частота побочных эффектов терапии в группе больных, получавших ивабрадин, в целом была незначительной и несущественно превышала таковую в контрольной группе.
Исследование SHIFT: основные результаты
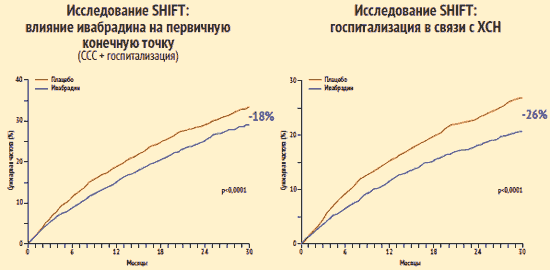
К. Swedberg et al. Lancet. 2010. №376. P. 875–885.В то же время ивабрадин не оказал значимого влияния на частоту сердечно-сосудистой смертности. Однако госпитализации по любым причинам и в связи с сердечно-сосудистыми причинами достоверно реже требовались больным, получавшим ивабрадин, чем пациентам, получавшим плацебо: разница между группами по частоте этих показателей составила соответственно 11% и 15%. В группе больных, получавших ивабрадин, достоверно реже отмечались случаи госпитализации и смерти в связи с ХСН.
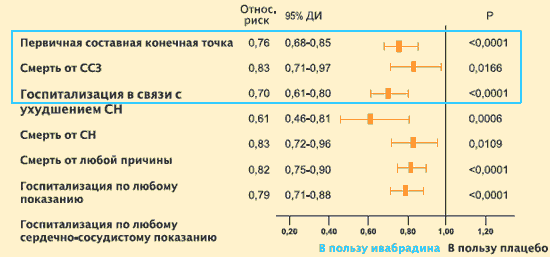
Исследование SHIFT: влияние ивабрадина (Кораксана) на прогноз
Отн. риск 95% ДИ Р Первичная конечная точка 0,82 [0,7-0,90] <0,0001 Смертность от ССЗ 0,91 [0,80-1,03] 0,128 Госпитализация из-за СН 0,74 [0,66-0,83] <0,0001 Общая смертность 0,90 [0,80-1,02] 0,092 Смертность из-за СН 0,74 [0,58-0,94] 0,014 Общая потребность в госптализации 0,89 [0,82-0,96] 0,003 Потребность в госпитализации из-за ССЗ 0,85 [0,78-0,92] 0,0002
К. Swedberg et al. Lancet. 2010. №376. P. 875–885.Отдельный анализ результатов лечения больных с исходной ЧСС >75 уд/мин показал, что в этой подгруппе пациентов влияние ивабрадина на частоту госпитализаций и смерти в связи с ХСН было выражено сильнее, чем у пациентов с исходной ЧСС >70 уд/мин, а снижение риска сердечно-сосудистой смертности оказалось статистически значимым.
Исследование SHIFT: Влияние ивабрадина (Кораксана) на основные исходы у пациентов с ЧСС ≥75 уд/мин
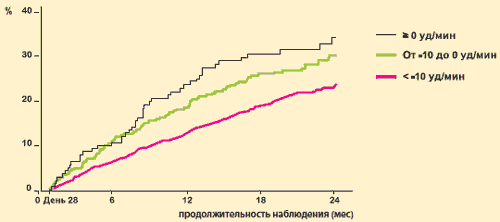
М.Böhm et al. Clin Res Cardiol. Online 11 May 2012Анализ результатов исследования SHIFT, выполненный M. Bohm et al., показал, что влияние ивабрадина на первичную комбинированную конечную точку тесно связано со степенью уменьшения ЧСС: чем больше уменьшается ЧСС, тем реже регистрируются неблагоприятные сердечно-сосудистые события.
Исследование SHIFT: влияние ивабрадина (Кораксана) на исходы в зависимости от величины снижения ЧСС
Количество пациентов с первичной комбинированной конечной точкой
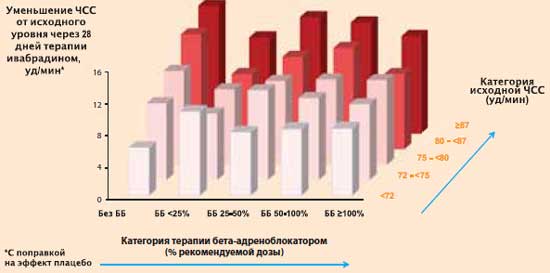
М. Böhm et al. Clin. Res. Cardiol. Online 11 May 2012Большинство пациентов, включенных в исследование SHIFT (90% группы плацебо и 89% группы ивабрадина), получали бета-адреноблокаторы. Доза бета-адреноблокатора подбиралась индивидуально и определялась лечащим врачом. Что сильнее влияло на уменьшение ЧСС в течение первого месяца лечения ивабрадином: доза бета-адреноблокатора или исходная ЧСС? Проведя соответствующий анализ, K. Swedberg et al. пришли к заключению, что степень уменьшения ЧСС у пациентов, получающих ивабрадин, зависит главным образом не от дозы бета-адреноблокатора, а от исходной ЧСС: чем больше ЧСС на начальном этапе терапии, тем сильнее она уменьшается в процессе лечения.
Исследование SHIFT: уменьшение ЧСС на фоне терапии ивабрадином (Кораксаном) в зависимости от статуса лечения бета-адреноблокатором и категории исходной ЧСС
К. Swedberg et al. J. Am. Coll. Cardiol., 2012.J.S. Borer et al. провели изучение риска повторных госпитализаций по поводу ХСН с анализом общего времени. Полученные результаты показали, что назначение ивабрадина на фоне базовой терапии, применяемой для лечения больных с систолической дисфункцией ЛЖ, сопровождается выраженным уменьшением риска повторных госпитализаций в связи с прогрессированием ХСН. Положительный результат лечения ивабрадином выражается в уменьшении числа госпитализаций в связи с ухудшением ХСН и частоты повторных госпитализаций в связи с ХСН, а также в увеличении периода времени до первой и последующих госпитализаций. Эти данные имеют большое медико-социальное значение, т. к., во-первых, около 70% материальных затрат на медицинскую помощь больным ХСН связаны с их пребыванием в стационаре, а во-вторых, повторная госпитализация по поводу ХСН является сильным предиктором неблагоприятного исхода.
Исследование SHIFT: оценка влияния ивабрадина (Кораксана) на повторные госпитализации в связи с ухудшением течения ХСН (с анализом общего времени)
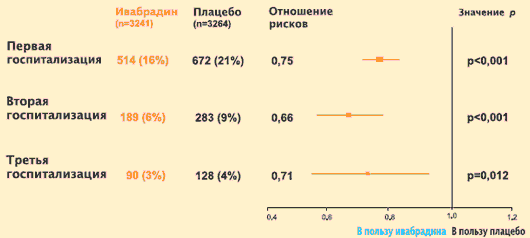
J.S. Borer et al. Eur. Heart. J. Online, 27 August 2012.Таким образом, результаты исследования SHIFT подтвердили мнение о том, что уменьшение ЧСС является важнейшим условием улучшения прогноза больных ХСН, и показали, что применение с этой целью ивабрадина эффективно и безопасно для широкого круга пациентов, страдающих ХСН любой этиологии.
Естественно, эти данные не могли не найти отражения в руководствах по лечению больных ХСН. В последней редакции Рекомендаций по диагностике и лечению острой и хронической сердечной недостаточности Европейского общества кардиологов (2012 г.) к числу средств, которые (при отсутствии противопоказаний) должны быть назначены всем больным ХСН, отнесены ингибиторы АПФ, бета-адреноблокаторы и блокаторы минералокортикоидных рецепторов (антагонисты рецепторов альдостерона) – класс рекомендаций I, уровень доказанности A. В число «других препаратов, показанных пациентам с систолической дисфункцией и ХСН II–IV функционального класса», включен ивабрадин. По мнению европейских экспертов, ивабрадин должен быть назначен с целью снижения риска госпитализации в связи с сердечной недостаточностью пациентам с синусовым ритмом и ФВЛЖ менее 35%, с ЧСС, остающейся в диапазоне более 70 ударов в мин, и сохраняющимися симптомами ХСН (класс II–IV по NYHA), несмотря на лечение в научно- обоснованной (или максимально переносимой) дозе бета-адреноблокатором, ингибитором АПФ (или блокатором рецепторов ангиотензина II) и антагонистом рецепторов альдостерона (IIaB). Препарат может назначаться пациентам с такими же клиническими характеристиками вместо бета-адреноблокаторов при их индивидуальной непере- носимости (IIbC).
Итак, достижение нормосистолии в настоящее время рассматривается как одна из первоочередных задач и важный критерий эффективности лечения больных ХСН, ассоциированный с улучшением прогноза. Основными лекарственными средствами, непосредственно обеспечивающими уменьшение ЧСС, являются бета-адреноблокаторы и ивабрадин, которые могут применяться как по отдельности, так и в режиме комбинированной терапии.
| Февраль 2014 г. |