Препараты для мужчин - анонимно в Интернете. |
Опубликовано в журнале:
«Consilium medicum», 2013, ТОМ 15, №4, с. 34-39Клинический случай: пациент с сахарным диабетом типа 2
Е.В.Бирюкова
ГБОУ ВПО МГМСУ им. А.И.Евдокимова Минздрава РФБолезнь не может приспосабливаться к знаниям врача…
Парацельс
В настоящее время трудно переоценить значимость сахарного диабета типа 2 (СД 2) – тяжелого прогрессирующего заболевания, связанного с развитием сосудистых и неврологических осложнений. Лечение СД 2 – это серьезная проблема, касающаяся многих людей, к тому же рост заболеваемости позволил говорить о глобальной эпидемии. Острота этой проблемы, помимо быстрого роста, определяется еще и тяжестью осложнений диабета, частоту которых можно существенно сократить за счет достижения гликемии, близкой к нормальному уровню. Известно, что при СД 2 риск сердечно-сосудистых заболеваний (ССЗ) и смертности в 2–5 раз превышает популяционный, и 80% смертельных исходов обусловлены заболеваниями кардиоваскулярной системы. Очевидно, что свой вклад в рост числа разных осложнений и высокую смертность вносят неудовлетворительный контроль, а также часто неадекватные и неэффективные режимы терапии заболевания. Кстати, к моменту диагностики СД 2 у 1/2 пациентов уже присутствуют осложнения.
Разбор клинического случая пациента с СД 2
На прием обратился пациент Б., 48 лет, женатый мужчина, с жалобами на общую слабость, снижение зрения, увеличение массы тела. СД 2 выявлен 3 года назад, принимает метформин в дозе 2000 г/сут. С 39 лет перестал регулярно заниматься спортом, стал вести малоподвижный образ жизни и постепенно прибавлять в массе тела. В последние годы периодически повышается артериальное давление (АД), регулярную антигипертензивную терапию не получает. Работа в строительной компании связана с частыми командировками и нерегулярным питанием.
Вредные привычки: курит (10–12 сигарет в день), алкоголь употребляет умеренно.
Семейный анамнез: отец больного скончался в возрасте 51 года от острого инфаркта миокарда (ОИМ), родной брат перенес операцию шунтирования в возрасте 60 лет, мать и сестра страдают артериальной гипертензией (АГ). Перенесенные заболевания: холецистэктомия (в 45 лет).
При физикальном осмотре: рост 176 см, вес – 96 кг, индекс массы тела – 30,6 кг/м2, окружность талии – 98 см. Гиперемия лица; кожные покровы обычной окраски и влажности; периферических отеков нет. Аускультация легких – без особенностей. Число дыханий – 18 в минуту. Тоны сердца приглушены, частота сердечных сокращений (ЧСС) 80 уд/мин. АД 160/95 мм рт. ст.
Живот при пальпации мягкий, безболезненный. Печень у края реберной дуги. Симптом «поколачивания» – отрицательный с обеих сторон. Дизурических явлений нет. Пульсация на аа. dorsalis pedis сохранена. Щитовидная железа при пальпации не увеличена, безболезненная, диффузно-однородной структуры, клинических признаков нарушения функции щитовидной железы нет.
При проведении лабораторных и инструментальных исследований получены следующие результаты:
- клинический анализ крови: в норме;
- клинический анализ мочи: без особенностей, за исключением глюкозурии 7,0 ммоль/л;
- альбуминурия: микроальбуминурия (МАУ) – 260 мг/сут;
- биохимический анализ крови: общий белок – 71 г/л, мочевина – 5,2 ммоль/л, креатинин – 99,5 мкмоль/л, мочевая кислота – 277,2 мкмоль/л, общий билирубин – 10,1 ммоль/л, аспартатаминотрасфераза – 20 е/л, аланинаминотрансфераза – 16,3 е/л, гликемия – 8,9 ммоль/л;
- липидный профиль: общий холестерин – 5.93 ммоль/л, триглицериды – 1,94 ммоль/л, холестерин липопротеидов низкой плотности (ЛПНП) – 3.93 ммоль/л, холестерин липопротеидов высокой плотности (ЛПВП) – 1,0 ммоль/л;
- скорость клубочковой фильтрации (СКФ) – 74 мл/мин на 1,73 м2;
- гликированный гемоглобин (HbA1c) – 8,8%;
- результаты самоконтроля гликемии пациентом представлены в табл.1.
- Электрокардиограмма: ритм синусовый с ЧСС 80 уд/мин. Отклонение электрической оси сердца влево. Признаки гипертрофии левого желудочка.
- По данным эхокардиограммы, имелись признаки гипертрофии левого желудочка; полости не расширены, зон гипокинеза не отмечено; фракция выброса 68%.
- Консультация окулиста, заключение: препролиферативная диабетическая ретинопатия OU. Макулопатия (OS>OD). Состояние после лазерной коагуляции сетчатки от 2010 г.
Таблица 1. Результаты самоконтроля глюкозы в крови, ммоль/л
Завтрак Обед Ужин Перед сном Дни недели До После До После До После Понедельник 8,1 10,2 8,0 Четверг 7,8 10,3 6,1 Воскресенье 8,8 9,1 4,5 10,2 При оценке значимости гипергликемии необходимо учитывать, что она редко возникает в отсутствие других весомых метаболических нарушений, которые обладают самостоятельным значением в развитии ССЗ, но вместе с тем усиливают неблагоприятное воздействие друг друга и требуют своевременной активной коррекции. У обсуждаемого пациента среднего возраста с небольшой длительностью СД 2, курильщика, с отягощенным семейным анамнезом по ССЗ, абдоминальной формой ожирения, имеет место наличие АГ, атерогенной дислипидемии (нарушение соотношения между атерогенными и антиатерогенными липопротеидами) с существенным отличием отдельных показателей от целевых уровней (табл. 2).
Таблица 2. Показатели контроля липидного обмена (мужчины)
Показатели, ммоль/л (мг/дл) Целевые значения Общий холестерин <4,5 (<175) Холестерин ЛПНП <2,6 (<100)* Триглицериды <1,7 (<150) Холестерин ЛПВП >1,0 (>35)
*для лиц с ССЗ<1,8 (<70).Иначе говоря, у пациента присутствует целый ряд факторов риска развития и прогрессирования атеросклероза. Кстати, прогноз развития и течения ССЗ значительно хуже именно при сочетании нескольких, пусть даже умеренно выраженных факторов риска по сравнению с одним высоким. Следует иметь в виду, что ССЗ по-прежнему остаются лидирующей причиной в структуре смертности больных СД 2, в развитии и прогрессировании которых существенную роль играют факторы риска (табл. 3).
Таблица 3. Факторы риска, обусловливающие 91% риска ИМ (по данным международного исследования INTERHEART)
Факторы риска Относительный риск Доверительный интервал Дислипидемия 3,25 2,81–3,76 Курение 2,87 2,58–3,19 Депрессия/стресс 2,67 2,21–3,22 СД 2,37 2,07–2,71 АГ 1,91 1,74–2,10 Абдоминальное ожирение 1,62 1,45–1,80 Потребление алкоголя 0,91 0,82–1,02 Физическая активность 0,86 (0,76–0,97) 0,76–0,97 Кроме того, у пациента выявлено нарушение почечной функции, о чем свидетельствует наличие МАУ и снижение СКФ, что, несомненно, следует учитывать при выборе необходимой терапии у пациента, имеющего высокий сердечно-сосудистый риск.
В последние годы большое внимание уделяется диагностике МАУ (табл. 4), поскольку она является не только предиктором почечной патологии, но и признаком генерализованного повреждения сосудов; иначе говоря, важным маркером развивающегося атеросклероза. По данным исследований, у 30-40% больных СД 2 МАУ выявляется уже при установлении диагноза. Доказано, что наличие МАУ даже у лиц со СКФ более 60 мл/мин на 1,73 м2 связано с более высокой сердечно-сосудистой смертностью и более быстрыми темпами падения СКФ.
Таблица 4. Диагностические показатели МАУ
Альбуминурия в утренней порции мочи, мкг/мин Альбуминурия за сутки, мг Концентрация альбумина в моче, мг/л Соотношение альбумин/креатинин мочи, мг/ммоль Нормоальбуминурия <20 <30 <20 <2,5 (мужчины),
<3,5 (женщины)МАУ 20–200 30–300 20–200 2,5–25,0 (мужчины),
3,5–25,0 (женщины)Макроальбуминурия >200 >300 >200 >25 Последовательно разбирая данный случай, ответим на следующие вопросы:
- Какого целевого уровня HbA1c<7% необходимо достигнуть у пациента?
- Какие характеристики сахароснижающего препарата следует учесть при выборе терапии?
- Реально ли предупредить или замедлить развитие у пациента с СД 2 хронических осложнений заболевания?
- Как целесообразно изменить фармакотерапию пациента с позиции лучшего прогноза?
Несомненно, оптимизация метаболического контроля имеет большое значение в контексте возможности снижения частоты хронических осложнений. Гипергликемия – это не только неотъемлемый метаболический признак диабета, но и основное нарушение, против которого направлена сахароснижающая терапия. Не секрет, что на старте фармакотерапии многие препараты способны снижать НbА1с. Однако монотерапия одним из лекарственных средств дает положительные результаты непродолжительное время, и со временем получить желаемый терапевтический эффект становится труднее. Исходя из прогрессирующего характера заболевания, многие пациенты с СД 2 нуждаются в комбинированной сахароснижающей терапии после установления диагноза, через 3 года эта цифра составляет 45%, а спустя 9 лет достигает уже 75%. Увеличение сахароснижающей активности достигается через воздействие на разные патогенетические механизмы СД 2.
С учетом значимых факторов (возраст, ожидаемая продолжительность жизни, наличие осложнений, гипогликемий в анамнезе), определяющих целевой гликемический контроль у пациента, представляется целесообразным достижение уровня HbA1c<7%. Рассчитывать на подобный результат терапии у пациента с высоким уровнем глюкозы в крови натощак и постпрандиальной гликемии на этапе неэффективного лечения метформином можно при применении препаратов сульфонилмочевины (ПСМ). В настоящее время наиболее изученным и широко применяемым вариантом остается комбинация метформина и ПСМ, тем более, что эти лекарственные средства используются в клинической практике очень давно. Сочетание этих классов препаратов обладает наиболее выраженным сахароснижающим эффектом, что важно для достижения целевого контроля у пациента с высоким уровнем HbA1c.
Среди характеристик, которые следует учитывать при выборе сахароснижающего препарата для длительной терапии СД 2, необходимо отметить эффективность в отношении снижения уровня HbA1c, глюкозы крови натощак, постпрандиальной гликемии, способность вызывать гипогликемию, влияние на отдаленный прогноз. Клиническое значение имеют пути метаболизма и выведения, а также дополнительные метаболические эффекты лекарственного средства. Принято считать, что в целом механизм действия ПСМ одинаков. В то же время по своей химической структуре этот класс является неоднородным, что и определяет индивидуальные терапевтические свойства отдельных представителей. Особенности фармакокинетики, разное сродство, селективность и обратимость связывания с рецепторами b-клеток обусловливают значимые отличия в клинических свойствах разных ПСМ и, что представляется особенно важным, в профиле безопасности. Применение современных ПСМ позволяет избегать побочных эффектов, традиционно свойственных этому классу сахароснижающих средств (гипогликемии, прибавка массы тела). В ряду ПСМ гликлазид (Диабетон МВ) наделен всеми необходимыми клинически значимыми свойствами.
Принимая во внимание высокий сердечно-сосудистый риск у пациента, уместно остановиться на данных датского регистра, включившего 107 806 больных СД 2 (у 9 607 пациентов с ОИМ в анамнезе). Так, при анализе результатов 9-летнего наблюдения показано достоверное снижение риска общей, сердечно-сосудистой смертности, инфаркта, инсульта у пациентов как с перенесенным ОИМ, так и без него, получавших гликлазид, в отличие от тех, кто принимал другие ПСМ (рис.1). Такие результаты можно считать важным источником определения эффективной стратегии применения сахароснижающей терапии в отношении улучшения отдаленного прогноза СД 2.
Рис.1. Отдаленный прогноз жизни у пациентов с СД 2 (данные датского регистра).
Достоверное снижение риска общей, сердечно-сосудистой смертности, инфаркта, инсульта у пациентов как с перенесенным ОИМ, так и без него, в отличие от других ПСМ
Общая смертность, сердечно-сосудистая смертность, инфаркт, инсульт
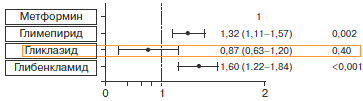
«...Гликлазид ассоциируется с достоверно более низким риском сердечно-сосудистых событий, чем другие ПСМ...»
Что касается микрососудистых осложнений, в нашем случае у пациента диагностирована МАУ. Диабетон МВ безопасен у больных СД 2 с нарушением функции почек. Более того, интенсивный контроль гликемии при СД 2, согласно результатам исследования ADVANCE, обеспечивает явный ренопротективный эффект (рис. 2). В группе интенсивного контроля гликемии, основанного на применении Диабетона МВ, регрессия нефропатии как минимум на одну стадию (т.е. от макро- к микро- или нормоальбуминурии, либо от микро- к нормоальбуминурии) отмечалась у 62% пациентов. Важно отметить, что ренопротекция была доказана только для пациентов с уровнем HbA1c<7%, при более высоком показателе благоприятные почечные эффекты препарата теряются. Эти свойства препарата значительно увеличивают возможности лечения СД 2. Итак, эффективность применения Диабетона МВ для профилактики прогрессирования альбуминурии становится дополнительным основанием для использования этого препарата в качестве сахароснижающего средства у нашего пациента.
Рис. 2. Режим интенсивного контроля гликемии, основанного на Диабетоне МВ, возвращает почечную функцию к норме (данные исследования ADVANCE).
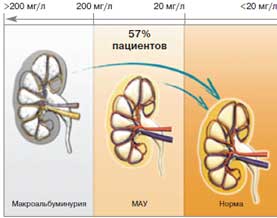
57% пациентов достигли нормального уровня альбуминурииВ целом с учетом обсуждаемых данных становится понятно, что применение Диабетона МВ соответствует решению еще одной цели лечения пациента с СД 2 – улучшению отдаленных исходов заболевания, касающихся не только ССЗ, но и прогрессирования диабетической нефропатии – одного из наиболее серьезных и инвалидизирующих последствий заболевания, от которых погибает каждый 5-й пациент.
Принято считать, что выбор наиболее безопасных режимов терапии с меньшим риском гипогликемий имеет определяющее значение в первую очередь для предупреждения сердечно-сосудистых рисков при СД 2. Ведь наиболее тяжелые последствия гипогликемий напрямую связаны с ССЗ и смертностью. Кроме того, у пациентов с СД 2 часто наблюдается хроническая болезнь почек (ХБП), которая вносит дополнительный вклад в повышение риска гипогликемий (рис. 3), и, соответственно, требует от сахароснижающей терапии минимизации таких рисков.
Рис.3. Риск гипогликемий у пациентов с СД 2 и ХБП (цит. по Moen MF et al. J Amer Soc Nephrol 2009).
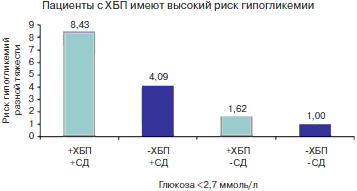
Применяющиеся в клинической практике сахароснижающие препараты являются эффективными в отношении снижения уровня гликемии, однако в вопросах безопасности они существенно отличаются друг от друга. К примеру, глибенкламид – весьма эффективный препарат в плане снижения глюкозы в крови, что обусловлено его низкой обратимостью связи с рецептором СМ и как результат – пролонгированной секретогенной активностью. Это, естественно, может сопровождаться чрезмерной гиперинсулинемией, чреватой высоким риском развития гипогликемий, более того, в прогностическом плане – быстрым истощением функциональной активности b-клеток.
Важная информация была получена в исследовании The Middle East Ramadan study, в котором изучали частоту симптоматической гипогликемии у постящихся мусульман с СД 2, получающих лечение ситаглиптином или ПСМ во время рамадана. Показательно, что частота возникновения гипогликемических эпизодов была меньше для гликлазида, чем для других ПСМ, и такой же, как для ингибитора дипептидилпептидазы (ДПП)-4– ситаглиптина (рис. 4). Таким образом, выбор ПСМ может повлиять на риск развития гипогликемии в условиях измененного режима питания (например, нерегулярного приема пищи).
Рис.4. Профиль безопасности разных ПСМ по сравнению с ситаглиптином.
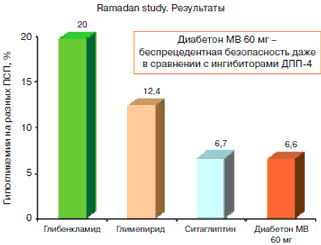
Blackwell Publishing Ltd Int, J Clin Pract, November 2011, 65, 11, 1132–1140 «The incidence of hypoglycaemia in Muslim patients with type 2 diabetes treated with sitagliptin or a sulphonylurea during Ramadan: a randomised trial» S.Al Sifri, A.Basiounny, A.Echtay, M.Al Omari, I. Harman-Boehm, G.Kaddaha, K.Al Tayeb, A.S.Mahfouz, A.Al Elq, for the 2010 Ramadan Study Group*О низком риске гипогликемий на фоне применения гликлазида, сопоставимом с ситаглиптином, свидетельствуют и результаты исследования S.Aravind и соавт. (2012 г.).
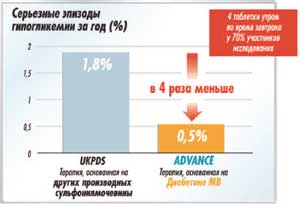
Нельзя не вспомнить, что стратегия достижения гликемического контроля, в исследовании ADVANCE основанная на Диабетоне МВ, ассоциировалась с очень низким риском эпизодов гипогликемий при одновременном обеспечении эффективного контроля гликемии у пациентов c СД 2, несмотря на то, что 70% пациентов получали препарат в дозе 120 мг/сут. Причем число гипогликемий было в 4 раза меньше, чем в исследовании UKPDS, несмотря на более низкий уровень HbA1c, достигнутый у пациентов в ходе исследования ADVANCE (рис. 5).
Рис. 5. Частота эпизодов серьезных гипогликемий в исследованиях ADVANCE и UKPDS.
Высокая эффективность и безопасность Диабетона МВ доказана во многих клинических исследованиях. Однако всегда интересны и показательны те результаты, которые получены в условиях реальной клинической практики, а не в жестких рамках рандомизированного исследования. В этом плане показательны новые результаты применения Диабетона МВ, которые были представлены в исследовании DIAMOND (DIAMicrON MR in Daily practice) – наблюдательной программе по оценке эффективности и безопасности терапии Диабетоном МВ в повседневной практике. Основной целью программы DIAMOND было изучить эффективность терапии Диабетоном МВ в монотерапии и/или комбинации у пациентов с ранее неудовлетворительным контролем диабета, а также безопасность стратегии увеличения дозы препарата до максимальной (120 мг/сут).
В этом исследовании приняли участие 394 пациента с неудовлетворительным контролем СД 2 на терапии диетой или одним пероральным сахароснижающим препаратом – ПСП (метформином, глитазоном, ингибитором ДПП-4, акарбозой, глинидом или ПСМ (кроме Диабетона МВ)), которые переводились на Диабетон МВ с продолжением или отменой предшествующей терапии (если ранее пациент принимал препарат из группы секретагогов). При последнем варианте терапии Диабетон МВ назначался в эквивалентной ранее принимаемому препарату дозе (например, 2 таблетки манинила 3,5 мг = 2 таблетки Диабетона МВ, амарил 1 мг = 30 мг, 2 мг = 60 мг Диабетона МВ соответственно и т.д.). Средний возраст пациентов при включении составил 59,0±9,2 лет, средний уровень HbA1c – 8,4±0,9%, гликемия натощак – 9,0±1,9 ммоль/л.
Через 6 мес лечения Диабетоном МВ (в монотерапии у 30% и в комбинации у 70% пациентов) целевой уровень HbA1c<7% достигнут у 64,7% пациентов, более того, HbA1c<6,5% – у каждого 3-го пациента из них. Кроме того, отмечалось достоверное снижение массы тела, уровня систолического и диастолического АД. Наконец, несмотря на небольшую продолжительность исследования, отмечена положительная динамика альбуминурии, о чем свидетельствовало снижение количества пациентов как с МАУ (с 29,19 до 22,59%), так и с протеинурией (с 5,08 до 3,30%). Низкая частота гипогликемий отмечалась при эффективном результате – значимом снижении уровня HbA1c на 1,6%. Важно, что тяжелых гипогликемий отмечено не было, легкие гипогликемии зарегистрированы у 2,28% пациентов.
Итак, в обсуждаемом случае наиболее целесообразным представляется применение Диабетона МВ 60 мг во время завтрака дополнительно к метформину в прежней дозе.
К фармакологическим средствам, обеспечивающим предупреждение осложнений и улучшение прогноза у пациентов с СД 2 и ССЗ, относятся и антигипертензивные препараты. АГ развивается примерно у 80% больных СД 2, и как показывает практический опыт, в большинстве случаев для достижения целевых показателей АД требуется назначение нескольких препаратов. В настоящее время существует хорошая доказательная база по лечению АГ у больных СД 2, а препаратами 1-й линии являются ингибиторы ангиотензинпревращающего фермента, так как они предотвращают прогрессирование диабетической нефропатии на всех стадиях поражения у этой категории больных. Однако для достижения целевого уровня АД пациентам с показателями более 150/90 мм рт. ст. при наличии СД и диабетической нефропатии следует сразу назначать комбинированную терапию. Применение фиксированных рациональных комбинаций антигипертензивных препаратов, несомненно, повышает приверженность больных к терапии.
Антигипертензивная терапия пациента была модифицирована с назначением периндоприла–индапамида 5,0/1,25 мг. Гиполипидемическую терапию у пациентов с СД 2 следует начинать независимо от достижения компенсации углеводного обмена. В обсуждаемом случае более целесообразным представляется применение статинов.
Таким образом, наряду с продолжением немедикаментозной терапии было назначено следующее лечение: Диабетон МВ 60 мг/сут, метформин 2000 мг/сут, периндоприл–индапамид 1 табл., аторвастатин 10 мг/сут. Пациент был повторно обследован через 3 мес: на фоне назначенной терапии удалось добиться целевого снижения уровня HbA1c (6,9%), контроля АД (<140/90 мм рт. ст.) и целевых показателей уровня липидов в крови, также отмечена положительная динамика МАУ.
С течением времени может измениться потребность в сахароснижающей терапии.
В отношении длительного удержания контроля гликемии следует вновь обратиться к результатам ADVANCE. Значения HbA1c, которые были достигнуты к концу 1-го года наблюдения в группе интенсивной терапии (6,5%), удерживались на протяжении всего исследования – в течение 5 лет. Для достижения целевого уровня HbA1c у 70% пациентов суточная доза Диабетона МВ была постепенно увеличена до 4 таблеток. Эти данные демонстрируют принципиальную важность увеличения дозы Диабетона МВ с целью проявления всего спектра эффективности препарата.
Еще один принципиальный момент для повседневной практики – несоблюдение врачебных рекомендаций представляет собой одну из сложных проблем при сахароснижающей терапии. Кстати, пациентом с ожидаемой низкой приверженностью может быть не только пожилой больной с когнитивными нарушениями, но и молодой пациент с активным образом жизни. Диабетон МВ назначается 1 раз в сутки, в удобное для всех время – утром, во время завтрака, что, несомненно, является фактором, улучшающим и приверженность пациента к длительному лечению, и его эффективность. Последовательной титрацией под контролем гликемии устанавливается оптимальная доза Диабетона МВ, и если она максимальная – 120 мг, то все равно принимается пациентов полностью утром.
Подводя итог, следует отметить, что СД 2 представляет серьезную проблему для здоровья населения. Данный клинический пример наглядно демонстрирует возможность эффективного контроля гликемии, АД даже у такой тяжелой, трудной для ведения категории пациентов, какими являются пациенты с СД 2 и ССЗ. При этом можно добиться как непосредственного клинического результата, так и достоверного улучшения прогноза пациентов – снижения частоты тяжелых осложнений диабета, в частности, нефропатии. Однако следует признать, что для профилактики сердечно-сосудистых осложнений у пациентов с СД 2 требуется длительное лечение с достижением и поддержанием целевых показателей гликемии, липидного профиля крови, АД. Достижение целевого гликемического контроля у многих пациентов с СД 2 остается и сегодня нелегкой задачей, однако применение современного сахароснижающего препарата – Диабетона МВ, положительные эффекты которого и безопасность применения подтверждены на основе большой доказательной базы данных, значительно повышает возможности лечения заболевания.
Список использованной литературы
1. Шестакова М.В., Викулова О.К. Результаты открытой наблюдательной программы DIAMOND. Сахарный диабет 2011; 3: 90–6.
2. The ADVANCE Collaborative Group. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med 2008; 358: 2560–72.
3. Aravind SR, Ismail SB, Balamurugan R. Hypoglycemia in patients with type 2 diabetes from India and Malaysia treated with sitagliptin or a sulfonylurea during Ramadan: a randomized, pragmatic study. Curr Med Res Opin 2012; 28 (8): 1–8.
4. Bloomgarden ZT. Cardiovascular disease in diabetes. Diabetes Care 2008; 31 (6): 1260–6.
5. Gribble FM, Reimann F. Differential selectivity of insulin secre-tagogues: mechanisms, clinical implications, and drug interactions. J Diabetes Complications 2003; 17: 11–5.
6. Goede P, Lund-Andersen H, Parving HH et al. Effect of multi-factorial intervention on mortality in type 2 diabetes. N Engl J Med 2008; 358: 580–9.
7. Holman RR, Paul SJ, Bethel MA et al. Ten-year follow-up after tight control of blood pressure in type 2 diabetes. N Engl J Med 2008; 359 (15); 1577–89.
8. Malesker MA. Optimizing antidiabetic treatment options for patients with type 2 diabetes mellitus and cardiovascular co-morbidities. Pharmacotherapy 2008; 28 (2): 193–206.
9. Ruigomez A, Rodrigues LA. Presence of diabetes related complication at the time of NIDDM diagnosis: an important prognostic factor. Eur J Epidemiol 1998; 14 (15): 439–45.
10. Schmitz O, Lund S, Andersen PH et al. Optimizing insulin se-cretogogue therapy in patients with type 2 diabetes. Diabetes Care 2002; 25: 342–6.
11. Sifri S A, Basiounny A, Echtay A et al. Int J Clin Pract 2011; 65 (11): 1132–40.
12. Turner RC et al. Glycemic control with diet, sulfonylurea, met-formin, or insulin in patients with type 2 diabetes mellitus: Progressive requirement for multiple therapies (UKPDS 49). JAMA 1999; 281 (21): 2005–12.Индекс лекарственных препаратов:
Гликлазид МВ: ДИАБЕТОН МВ (Лаборатории Сервье)
| Февраль 2014 г. |