Опубликовано в:
«CONSILIUM MEDICUM» »» 2012 ТОМ 14 № 10
Современные подходы к диагностике и лечению дефицита железа у больных с хронической сердечной недостаточностью
О.А.Эттингер, О.В.Ускова, Г.Е.Гендлин, Г.И.Сторожаков
ГБОУ ВПО РНИМУ им. Н.И.Пирогова Минздрава РФ, Москва
Несмотря на то что в клинической практике анемия при хронической сердечной недостаточности (ХСН, СН) встречается достаточно часто и оказывает несомненное негативное влияние на прогноз, только в последние годы этой проблеме стали уделять достаточное внимание. Накоплено много данных о негативном влиянии на течение и прогноз при СН как анемии, так и дефицита железа, как клинически явного (железодефицитная анемия - ЖДА), так и латентного. Результаты исследований с использованием препаратов, стимулирующих эритропоэз (эритропоэтинов - ЭПО), неоднозначны, а проведенные исследования препаратов железа включают мало пациентов, отличаются по дизайну и конечным точкам. В настоящее время нет утвержденных стандартов диагностики и лечения анемии и дефицита железа у пациентов с ХСН.
Эпидемиология анемии при ХСН и ее влияние на прогноз
Распространенность анемии среди больных с СН, по данным регистров и клинических исследований, составляет от 4 до 61%. Такой разброс значений связан, в основном, с разнородностью контингента больных (тяжестью СН, возрастом, долей пациентов с почечной недостаточностью), но также и с методом оценки анемии. В подавляющем большинстве случаев используют критерии Всемирной организации здравоохранения (приняты около 40 лет назад), согласно которым нижняя граница нормы гемоглобина (Hb) составляет 13 г/дл для мужчин и 12 г/дл для небеременных женщин, хотя некоторые из исследователей учитывают более низкие «нормальные» значения Hb для лиц старше 70 лет [1-3].
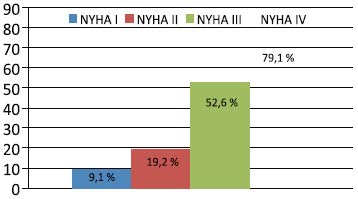
Анемия наиболее часто развивается у больных с тяжелой ХСН: при рефрактерной СН ее частота может достигать 80%, тогда как при высокой толерантности к нагрузкам она развивается менее чем у 10% больных [2, 4-8] (рис. 1).
Рис. 1. Зависимость частоты анемии от тяжести ХСН [5].
Факторами риска являются также пожилой возраст, женский пол, сахарный диабет, снижение функции почек, при этом вклад почечной недостаточности в патогенез анемии достаточно велик [9-11]. Почечная дисфункция встречается примерно у ½ пациентов, частота анемии закономерно возрастает со снижением клубочковой фильтрации. Нефропатия развивается на фоне патологической гемодинамики и может быть проявлением сочетанного заболевания почек, а также связана с использованием медикаментов (диуретиков, ингибиторов ангиотензинпревращающего фермента - ИАПФ, блокаторов рецепторов ангиотензина - БРА, прямых ингибиторов ренина и антагонистов альдостерона) [12]. Смертность закономерно выше при почечной дисфункции, причем не только при умеренном снижении функции почек (менее 60 мл/мин), но и при небольшом снижении фильтрации (менее 90 мл/мин). Наиболее низкий уровень выживаемости при ХСН выявлен именно у больных с анемией и нарушенной функцией почек [13, 14].
Анемия представляет несомненный клинический интерес не только в силу своей распространенности. Ее роль в качестве независимого фактора риска при ХСН была изучена в большом числе исследований. Также было показано, что лечение анемии благоприятно сказывается на самочувствии пациентов и их жизненном прогнозе [2, 3, 13, 14]. В исследовании PRAISE при снижении гематокрита на 1% (в пределах от 25 до 37%) риск смертельного исхода у пациентов с тяжелой ХСН (III—IV функционального класса - ФК, фракция изгнания - ФИ<30%) достоверно увеличился на 11% [6]. В исследовании RENAISSANCE (пациенты с ФИ<30% и ХСН II-IV ФК, 12% больных с анемией) каждое повышение на 1 г/дл Hb в сравнении с исходным уровнем уменьшало риск смерти на 15,8% (p=0,0009), а риск смерти или госпитализации от СН - на 14,2% (p<0,0001); в многофакторном анализе анемия была значимым независимым предиктором госпитализации и смерти от ХСН при любой ее тяжести [4]. Опубликованный в 2009 г. метаанализ 20 клинических исследований (97 699 человек) подтвердил достоверную ассоциацию анемии с высоким риском смертельного исхода при СН, при этом такие пациенты имели худшую толерантность к нагрузкам (III—IV ФК по NYHA) и более низкую ФИ левого желудочка (ЛЖ) [7]. В впечатляющем по объему (153 180 пациентов) анализе 34 исследований смертность больных с СН и анемией составила 46,8% против 29,5% пациентов без анемии (p<0,001), независимо от типа СН (систолической или диастолической) [3].
В связи с этим задачи, касающиеся лечения анемии при ХСН, все чаще ставятся в последнее время в мировой медицинской практике. Осторожность в этом вопросе связана с тем, что исследования, в которых предпринимались попытки ее коррекции, достаточно небольшие по объему, короткие по времени, разные по дизайну. В настоящее время не существует принятых стандартов, когда начинать и прекращать лечение и какая цифра Hb является целевой. Последнее положение представляется особенно важным, так как отсутствие внятного ответа на этот вопрос приводит к пассивности практикующих врачей. Известно неблагоприятное влияние высоких значений Hb на прогноз при ХСН. В исследовании в округе Олмстед (штат Миннесота, США) были изучены ретроспективная (1979-2002 гг., 1063 пациента) и проспективная (2003-2006 гг., 677 пациентов) когорты больных с ХСН (с сохраненной и низкой ФИ) [15].
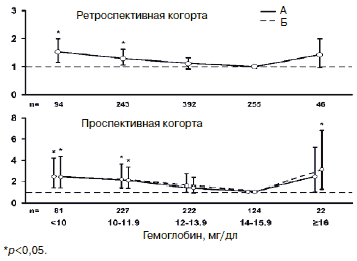
Связь между смертностью и уровнем Hb имела вид U-образной кривой с ростом смертельных исходов как при Hb<14 г/дл, так и выше 16 г/дл. В проспективной когорте, после поправки на другие клинические факторы, риск смерти составил: 95% доверительный интервал - ДИ - 3,07 (1,26-6,82) у больных с Hb>16г/дл и 2,39 (1,37-4,27) при Hb<10 г/дл (рис. 2).
Рис. 2. Относительный риск смерти пациентов с ХСН в ретроспективной и проспективной когорте в Олмстедском исследовании в зависимости от уровня Hb в регрессионной модели Кокса: А - с поправкой на возраст, пол, наличие ишемической болезни сердца, сахарного диабета, опухоли в анамнезе, табакокурение, индекс массы тела, клиренс креатинина; Б - с поправкой на мозговой натрийуретический пептид, ФИ, ФК по NYHA) [15].
Аналогичные выводы были сделаны и в другом популяционном крупном исследовании ANCHOR, включавшем 59 772 пациента с ХСН, где было показано, что высокие (17 г/дл и более) уровни Hb ассоциированы с повышенным риском смертельного исхода, подобным показателю пациентов с уровнем Hb от 11 до 11,9 г/дл, в сравнении с больными с уровнем Hb от 13,0 до 13,9 г/дл [13]. Интересно, что в исследованиях PRAISE [6] и ELITE II [16] более высокая летальность у пациентов с высокими значениями Hb не была выявлена у больных, получавших ß-адреноблокаторы. При анализе причин смертельных исходов у больных, вошедших в верхний квинтиль по значению гематокрита, его причиной более часто была внезапная смерть по сравнению с нижним квинтилем, для которого с равной долей вероятности летальность была обусловлена синдромом низкого сердечного выброса и внезапной сердечной смертью [6].
Механизмы развития анемии при СН и роль дефицита железа
СН сама по себе приводит к значимому угнетению кроветворения как за счет подавления синтеза и снижения активности ЭПО, так и вследствие потерь и недостаточно эффективного использования железа. Меньший вклад вносит гемодилюция и сопутствующие состояния - сахарный диабет, почечная недостаточность, применение лекарственных препаратов, мальнутриция (рис. 3).
Рис. 3. Патогенез анемии при ХСН [1, 7, 15, 16, 21].
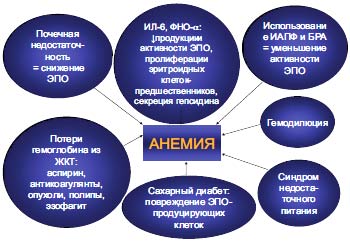
Рис. 4. Механизмы развития функционального дефицита железа при системном воспалении.
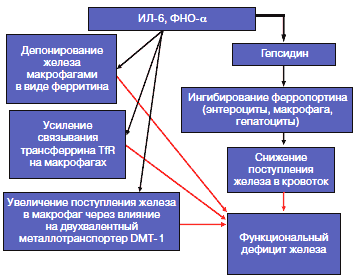
Примечание. TfR – растворимый рецептор трансферрина.Ключевыми причинами развития анемии при ХСН можно считать повышение синтеза провоспалительных цитокинов - фактора некроза опухоли а, интерлейкина (ИЛ)-6 - и снижение синтеза эндогенного ЭПО вследствие почечной дисфункции. В одном из исследований [17] с участием 148 пациентов с анемией и ХСН низкий уровень ЭПО был выявлен в 92% у пациентов с анемией хронических болезней (85 человек). Таким образом, большинство случаев анемии при ХСН является так называемой анемией хронических болезней (АХБ). Для данного типа анемии (нормохромной и нормоцитарной, затем гипохромной и микроцитарной) характерно низкое содержание транспортных форм железа при его накоплении в депо (функциональный дефицит) [табл. 1] плюс наличие хронического воспалительного, инфекционного или опухолевого заболеваний. Считается, что Hb при данном типе анемии не падает ниже 8 г/дл [18].
Таблица 1. Признаки истинного и функционального дефицита железа
Показатель Норма Функциональный дефицит Абсолютный дефицит Железо, мкмоль/л 6–27 Норма/снижено Снижено Трансферрин, мкмоль/л 25–45 Норма/снижено Повышен Насыщение трансферрина, % 20–45 Снижен Снижен Ферритин, мкг/л 100-300 Норма/повышен Снижен Почечная недостаточность и анемия повышают активность механизмов прогрессирования ХСН: ренин-ангио-тензин-альдостероновой и симпатической нервной системы, факторов окислительного стресса, воспаления. Неблагоприятное взаимное влияние ХСН, анемии и почечной дисфункции позволило говорить о синдроме кардиоренальной анемии (CRAS) [19]. Риск смерти у больных с анемией, ХСН и хронической болезнью почек (ХБП) существенно выше в сравнении с пациентами, у которых функция почек нормальная [2, 4]. В последние годы исследователи предлагают переименовать синдром кардиоренальной анемии в кардиоренальный железодефицитный синдром или даже синдром кардиоренальной анемии и дефицита железа (CRIDS и CRAIDS соответственно) [20]. Основой такому мнению послужило обсервационное исследование 546 пациентов с низкой ФИ ЛЖ, где в многофакторном анализе именно недостаток железа, но не анемия, был сильным независимым предиктором смерти/трансплантации сердца (относительный риск - ОР - 1,58; 95% ДИ 1,14-2,17; p<0,005) [20].
Негативный вклад дефицита железа в течение ХСН объясняется его участием во множестве обменных процессов. Железо входит в состав миоглобина, участвует в митохондриальных цепях транспорта электронов. Железосодержащие ферменты играют ключевые роли в процессах превращения аденозинтрифосфата в аденозиндифосфат, тканевом метаболизме, поглощении свободных радикалов [22]. Дефицит энергии при снижении уровня железа ухудшает переносимость физических нагрузок даже в отсутствие анемии [23]. В экспериментальных исследованиях железодефицит приводил к развитию диастолической дисфункции, гипертрофии, дилатации и фиброзу миокарда с низкой ФИ ЛЖ [21]. Железо участвует в иммунных реакциях, оно необходимо для миелинизации нервных волокон, синтеза ДНК [24, 25]. Железо обладает противовоспалительной активностью, что было продемонстрировано у пациентов на гемодиализе при сравнении двух режимов заместительной терапии - рекомбинантного ЭПО (рЭПО) и сочетанного применения рЭПО и внутривенного железа, где при использовании последнего концентрации фактора некроза опухоли α и пероксида были ниже, а ИЛ-4 (противовоспалительного цитокина) - выше [26]. Тромбоцитоз при дефиците железа повышает риск тромбообразования и смерти от сердечно-сосудистых причин [27, 28]. Напротив, коррекция железодефицита на фоне терапии рЭПО значимо снижает число тромбоцитов и может уменьшить риск тромбозов [29].
Ключевым регулятором обмена железа является пептидный гормон гепсидин. Под влиянием ИЛ-6 синтез гепсидина в печени повышается, что приводит к снижению доступного железа в циркуляции. Параллельно к функциональному дефициту железа приводят другие неблагоприятные эффекты системного воспаления (рис. 4) [30].
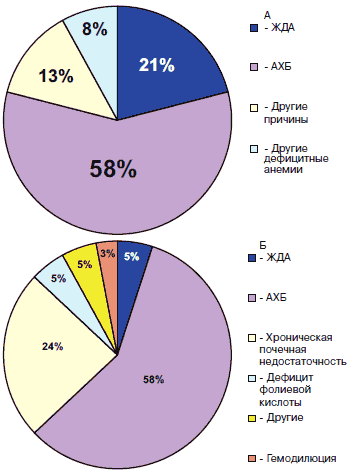
Частота ЖДА среди пациентов с ХСН составляет от 5 до 21% (рис. 5).
Рис. 5. Этиология анемий: А – когортное популяционное исследование 12 065 пациентов с ХСН (всего 17% больных с анемией) [2]; Б – популяционное исследование 148 больных с ХСН (из них у 30% почечная дисфункция) [17].
Из этого ряда выбивается небольшая работа (37 больных с ХСН IV ФК), в которой для верификации причин анемии использовали биопсию костного мозга (рис. 6).
Конечно же, рекомендация выполнять всем пациентам биопсию костного мозга для оценки содержания в нем железа представляется несколько странной. Тем не менее в данном исследовании был поставлен вопрос об истинной распространенности железодефицитного состояния при ХСН. Поскольку ферритин является острофазовым белком, его содержание повышается при воспалении и не может считаться достаточно точным диагностическим тестом для определения насыщения организма железом. Не существует также достоверных тестов для прогнозирования эффективности использования внутривенно препаратов железа у пациентов с ХБП, получающих ЭПО. Наиболее чувствительным методом определения дефицита железа является комбинация серологических тестов (см. табл. 1), а также исследование растворимого рецептора трансферрина и доли гипохромных эритроцитов [32].
В последние годы было показано, что число больных c дефицитом железа в популяции пациентов с ХСН достаточно велико, причем у части из них нет анемии. Так, в упомянутом проспективном обсервационном исследовании 546 пациентов со стабильной систолической ХСН (ФИ 26±7%, ФК [NYHA I/II/III/IV: 57/221/226/42]) дефицит железа составил 37±4% (95% ДИ); при этом 32±4% у пациентов без анемии и 57±10% с анемией (p<0,001) [21]. В другом исследовании (148 пациентов) АХБ была диагностирована у 85 больных, при этом у них был нормальный уровень ферритина. Функциональный дефицит железа выявлен у 54 пациентов (63,5% среди больных с АХБ, 36,5% из обследованных пациентов с ХСН) [17].
Нерешенные вопросы лечения дефицита железа при ХСН
В рекомендациях Европейского общества кардиологов 2012 г. по диагностике и лечению СН присутствует мнение о возможной пользе применения внутривенного железа и рЭПО [33].
Тем не менее специальных стандартов для лечения анемии или дефицита железа при ХСН не существует. Принято пока руководствоваться стандартами для пациентов с ХБП, например, NKF K/DOQI, в соответствии с которыми уровень Hb должен быть не ниже 11 г/дл, не более 13 г/дл на фоне лечения препаратами рЭПО. Стандарты Европейской ассоциации диализа и трансплантации (ERA-EDTA) декларируют целевой уровень Hb более 11-12 г/дл, не более 13 г/дл. Рекомендации Всероссийского научного общества кардиологов «Функциональное состояние почек и прогнозирование сердечно-сосудистого риска» (2008 г.) рекомендуют лечение рЭПО при уровне Hb<110 г/дл, не рекомендуют добиваться Hb>120 г/л у больных с ХСН III—IV ФК, сахарным диабетом типа 2, особенно при макроангиопатии, хотя допускают более высокие значения у больных с хроническими заболеваниями легких. Нет стандартов для инициации и прекращения терапии препаратами внутривенного железа у больных с ХСН. Для пациентов с ХБП целевым уровнем ферритина считается 500 нг/мл [34-36]. При использовании внутривенного железа, по мнению отдельных экспертов, также нужно ориентироваться на содержание ферритина в плазме, а также степень насыщения трансферрина и уровень Hb: D.Silvеrberg и соавт. считают показаниями к началу лечения уровень Hb<13 г/дл, насыщение трансферрина менее 20%, ферритин менее 300 мкг/л, а целевыми значениями - достижение уровня Hb 14 г/дл, или насыщения трансферрина железом на 25%, или сывороточного ферритина 800 мкг/л [37].
Необходимо отметить тот факт, что пациенты с анемией независимо от их состояния должны быть подвергнуты рутинному диагностическому поиску для выяснения причины анемии или диагностики железодефицитного состояния. Единственным «радикальным» методом лечения у пациентов с анемией является гемотрансфузия, использование которой ограничено случаями тяжелой анемии и, в любом случае, должно проводиться с осторожностью. Терапевтические опции сводятся к коррекции железодефицита и/или дефицита ЭПО [38]. Необходимо отметить преимущества внутривенного назначения препаратов железа, к которым относятся:
Недостаточная эффективность принимаемых внутрь препаратов железа была клинически подтверждена: лечение анемии при ХСН на протяжении одного года не привело ни к повышению Hb, ни к улучшению функционального статуса [40]. Единственное сравнительное исследование внутривенных и пероральных препаратов железа не завершено (и, кроме того, в качестве препарата в этом протоколе используется сульфат железа, более токсичный при пероральном приеме, чем сахарат и карбоксимальтозат железа) [табл. 2].
- большая биодоступность, безопасность и эффективность;
- продолжительный лечебный эффект;
- возможность быстрой коррекции железодефицитного состояния, преодоления функционального дефицита при использовании рЭПО;
- эффективность при нарушении всасывания железа из желудочно-кишечного тракта (ЖКТ) [39].
Применение препаратов рЭПО
Коррекция анемии рЭПО при ХСН улучшала ФК, по NYHA, увеличила ФИ ЛЖ, значимо снижала дозы мочегонных препаратов, частоту госпитализаций, улучшала качество жизни, повышала пиковое потребление кислорода, снижала уровни В-типа натрийуретического пептида (НУП) и улучшала функцию почек, что было показано в отдельных клинических исследованиях и подтверждено результатами метаанализа 11 исследований с участием 794 пациентов [41]. Результаты другого метаанализа (7 исследований, 650 больных) продемонстрировали безопасность использования рЭПО при ХСН [42]. Тем не менее в исследовании STAMINA-HeFТ использование дарбопоэтина-а не привело ни к повышению переносимости физической нагрузки, ни к уменьшению ФК ХСН, ни к улучшению качества жизни [43]. В недавних исследованиях у пациентов с ХБП, злокачественными опухолями использование рЭПО увеличило риск развития артериальной гипертензии, инсульта, тромбоэмболий. Вероятно, это связано с более выраженным функциональным дефицитом железа (и последующим тромбоцитозом) на фоне изолированной терапии анемии рЭПО (особенно высокими дозами) у больных с ХБП и опухолями [27, 28, 44].
Алгоритм использования рЭПО у пациентов с анемией на фоне ХСН не разработан. В настоящее время в 60 странах завершается крупное рандомизированное плацебо-контролируемое исследование RED-HF с участием 3400 пациентов с ХСН и анемией, в котором оценивается влияние на заболеваемость и смертность дарбопоэтина-а. Публикация результатов исследования позволит более объективно оценить пользу препаратов рЭПО [45].
Использование препаратов железа при ХСН: результаты клинических исследований
Попытки лечения анемии при ХСН были начаты в 2000 г. с комбинированной терапии препаратами рЭ-ПО и внутривенного сахарата железа. Данные проведенных исследований (открытых и плацебо-контролируемых) приведены в табл. 2.
Таблица 2. Исследования по применению препаратов железа у пациентов с ХСН [5, 8, 46–52]
Примечание. ФВ – фракция выброса, КДО – конечно-диастолический объем, КДР – конечный диастолический размер, ММ – масса миокарда, pVO2 - пиковое потребление кислорода.
Автор, год, число пациентов, дизайн Препараты, длительность Результаты D.Silverberg, 2000, n=26, III–IV ФК (NYHA),
ФИ<35%, Hb<12 г/дл. Открытое исследованиерЭПО 2000 МЕ, сахарат железа внутривенно
200 мг/нед до достижения уровня Hb 12 г/дл,
среднее время лечения – 7 месЗначимое повышение ФК, ФИ, уровня Hb D.Silverberg, 2001, n=32 (2 группы, n=16), III–IV
ФК по NYHA, ФИ<40%, Hb 10–11,5 г/дл.
Открытое рандомизированное исследованиерЭПО и внутривенно сахарат железа (целевой
Hb>12,5 г/дл) в сравнении с плацебо, 8 месУлучшение ФК, снижение дней
госпитализации, уменьшение дозы
фуросемида, отсутствие прогрессирования
почечной дисфункцииD.Silverberg, 2001, n=126, III–IV ФК (NYHA), из
них 90,1% со снижением функции почек,
Hb<11,5 г/дл. Открытое исследованиеКомбинированная терапия рЭПО подкожно
4000–5000 ЕД с коррекцией дозы (Hb>12,5 г/дл),
средняя доза 5100±3100 ЕД и
внутривенно железом (Венофер®, Vifor International)
200 мг каждые 1–2 нед с коррекцией
дозы (месячная доза на протяжении
исследования снижалась с 264±130 мг до
107±99 мг и 60±69 мг каждые 6 мес).
Длительность лечения от 5 до 27 месЗначимое улучшение функционального
состояния почек, ФК по NYHA, ФИ ЛЖ,
уменьшение тяжести ХСН
(слабость/одышка с использованием
визуальной аналоговой шкалы),
частоты госпитализацийA.Bolger, 2006, n=16, II–III ФК (NYHA), ФИ
26±13%, анемия. Открытое исследованиеВнутривенно железо (Венофер®)
200 мг/нед,
средняя доза 950±137 мг.
Период наблюдения ≈3 месДостоверное повышение Hb. Улучшение
качества жизни, по данным Миннесотского
опросника, увеличение дистанции 6-минутной
ходьбы (оба параметра коррелировали
с уровнем Hb)J.Toblli, 2007, n=40, Hb<12,5 г/дл, насыщение
трансферрина <20%, ферритин <100 нг/мл,
клиренс креатинина <90мл/мин, ФИ<35%.
Двойное слепое рандомизированное
плацебо-контролируемое исследование5 нед 200 мг Венофера внутривенно в неделю
или плацебо. Период наблюдения – 6 месДостоверное улучшение гематологических
параметров и клиренса креатинина.
Достоверное улучшение маркера дисфункции
ЛЖ, параметров системного воспаления.
Отрицательная корреляция С-реактивного
белка и NT-проНУП с Hb при скрининге в
обеих группах, через 6 мес – только в группе
плацебо. Достоверное увеличение ФВ,
улучшение качества жизни, 6-минутный тест.
Уменьшение частоты госпитализаций
(ОР=2,33, p<0,01)FERRIC-HF, 2008, n=35, рV02 14±2,7
мл/кг/мин, ферритин <100 нг/мл или
ферритин 100–300 нг/мл при степени
насыщение трансферрина <20%.
Рандомизированное контролируемое
обсервационное слепое исследование16 нед терапии Венофером 200 мг/нед до
достижения ферритина >500 нг/мл, далее 200
мг/мес против плацебоДостоверное увеличение ферритина, рV02,
ФК по NYHA и общей оценки состояния
здоровья. У пациентов с анемией: значимый
рост V02 и V02/кг (p=0,01), без анемии – ↑ФК
по NYHAR.Usmanov, 2008, n=32, III–IV ФК (NYHA),
Hb<11г/дл. Открытое исследованиеВенофер® 26 нед Достоверное ↑ Hb, уменьшение КДО и КДР
ЛЖ, ММЛЖ, увеличение ФВ у пациентов
с III ФК ХСН. У 47,4% (p<0,01) с III ФК
в конце исследования II ФКIRON-HF, инициировано в 2006 г. II–IV ФК ХСН,
ФИ<40%, без значимой почечной
дисфункции, Hb 9–12 г/дл, насыщение
трансферрина железом <20%, ферритин <500
мкг/л. Многоцентровое рандомизированное
двойное слепое плацебо-контролируемое
исследование3 группы: сахарат железа 200 мг внутривенно
в неделю, 5 нед + плацебо перорально 8 нед,
железа сульфат 600 мг в день перорально +
внутривенно плацебо. Плацебо (оба
препарата)Первичная точка – пиковое потребление
кислорода в эргоспирометрическом тесте
через 3 мес лечения. Вторичные точки: ФК,
NT-проНУП, качество жизни, ФВ, побочные
эффекты, госпитализации, смертность.
Исследование не завершеноFAIR-HF, n=459 (304 – терапия Ферринъектом,
155 – плацебо), 24 нед. NYHA класс II (17%) и
III (83%), ФВ<40% (NYHA II) или <45% (NYHA
III), Hb 9,5–13,5 г/дл, ферритин <100 нг/мл или
<300 нг/мл, если насыщение трансферрина
<20% Двойное слепое рандомизированное
плацебо контролируемое многоцентровое
исследованиеКумулятивную дозу железа определяли по
формуле Ганцони [53] и вводили 200 мг/нед,
затем в месяц. Лечение прерывали: Hb>16,0
г/дл, или ферритин >800 нг/мл, или
ферритин>500 нг/мл при насыщении
трансферрина >50%. Лечение возобновляли:
Hb<16,0 г/дл, или ферритин <400 нг/мл,
насыщение трансферрина <45%Достоверное улучшение функционального
статуса, симптоматики, качества жизни при
хорошей переносимостиРезультаты исследования FERRIC-HF, в котором впервые было показано, что толерантность к физическим нагрузкам возрастает независимо от динамики уровня Hb на фоне терапии Венофером, позволили высказать предположение о пользе назначения внутривенного железа пациентам с железодефицитом даже в отсутствие анемии [46].
Наиболее впечатляют результаты самого крупного из исследований с использованием внутривенного железа - FAIR-HF, в которое были включены 459 пациентов с умеренной симптомной ХСН с доказанным дефицитом железа, анемией или без нее (см. табл. 2) [8]. Эффективность терапии была оценена в конце лечения с помощью самооценки общего состояния здоровья (PGA), определения функционального класса ХСН, толерантности к физической нагрузке (тест 6-минутной ходьбы), оценки качества жизни по опросникам. Самооценка общего состояния здоровья улучшилась в значительной или умеренной степени у 50% пациентов в группе Феринжекта и всего у 27% пациентов в группе плацебо (ОР улучшения 2,51; 95% ДИ 1,75; 3,61; p<0,001) [рис. 7].
Рис. 7. Динамика оценки общего состояния здоровья.
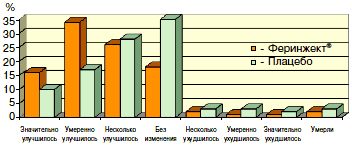
Рис. 8. Распределение пациентов по ФК ХСН к концу исследования.
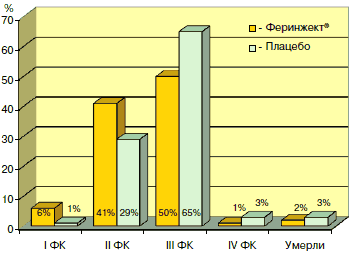
Аналогичным образом функциональный класс по NYHA значимо улучшился в группе Феринжекта, и к 24 нед пациентов с I и II ФК ХСН было на 17% больше, чем в группе плацебо (ОР улучшения на один класс составил 2,4; 95% ДИ 1,55; 3,71; p<0,001) [рис. 8].
Одним из важных результатов исследования было то, что эффективность лечения не зависела от исходного наличия анемии у пациентов. У большей части больных на фоне терапии Феринжектом улучшилось также функциональное состояние почек, а число больных с прогрессированием ХБП было существенно меньше, чем в группе плацебо.
Нежелательные явления (табл. 3) в группе активной терапии достоверно не отличались от группы плацебо, а сердечно-сосудистые побочные эффекты в группе плацебо зарегистрированы достоверно чаще (р<0,01).Таким образом, в данном исследовании была показана эффективность и безопасность терапии препаратом Феринжект® у пациентов с умеренно тяжелой симптоматической ХСН и доказанным дефицитом железа.
Таблица 3. Серьезные нежелательные явления в исследовании FAIR-HF
Серьезные нежелательные
явленияЧисло больных (случаев на 100 пациентов с высоким риском в год) p Феринжект® (n=305) Плацебо (n=154) Смерть 5 (3,4) 4 (5,5) 0,47 Сердечно-сосудистая смерть 4 (2,7) 4 (5,5) 0,31 Смерть от ухудшения ХСН 0 3 (4,1) – Первая госпитализация 25 (17,7) 17 (24,8) 0,3 Любая госпитализация/смерть 30 (21,2) 19 (27,7) 0,38 Заключение
В последнее время у пациентов с ХСН специалисты стали уделять большее внимание дефициту железа, который даже в отсутствие анемии оказывает негативное влияние на прогноз. Исследования препаратов железа небольшие по числу пациентов и различны по дизайну, но при этом позволили сделать выводы об улучшении качества жизни и функционального статуса пациентов при хорошей переносимости лечения. Для выяснения правомочности такого утверждения о необходимости использования внутривенного железа при ХСН, в том числе и в отсутствие анемии, необходимы длительные контролируемые исследования с четкими конечными точками. В настоящее время целесообразно рутинное измерение маркеров железодефицита у всех пациентов с ХБП и/или ХСН. Существует мнение экспертов, нашедшее отражение в рекомендациях Европейского общества кардиологов, о том, что назначение препаратов железа внутривенно при условии доказанного дефицита железа может улучшать клиническое течение ХСН, и данные препараты могут быть назначены до применения препаратов ЭПО [33].
Требует дальнейшего изучения вопрос о том, может ли коррекция железодефицита оказать долгосрочный эффект на системное воспаление при ХСН, процессы ремоделирования миокарда, улучшать выживаемость. Нельзя не учитывать тот факт, что улучшение качества жизни и переносимости физических нагрузок на фоне лечения препаратами железа важно для пациентов. Дополнительные контролируемые исследования помогут лучше отбирать пациентов с вероятной пользой от терапии железом и рЭПО, выяснить оптимальный путь введения препаратов железа, сроки начала и продолжительность терапии и установить целевые уровни показателей Hb и обмена железа.
Список использованной литературы
- Scrutinio D, Passantino A, Santoro D, Catanzaro R The cardiorenal anaemia syndrome in systolic heart failure: prevalence, clinical correlates, and longterm survival. Eur J Heart Fail. 2011; 13: 61-67.
- EzekowitzJA, McAlister FA, Armstrong PW. Anemia is common in heart failure and is associated with poor outcomes: insights from a cohort of 12 065 patients with newonset heart failure. Circulation. 2003; 107:223-225.
- GroenveldHF,JanuzziJL, Damman K, van WijngaardenJ, Hillege HL, van Veldhuisen DJ, van der Meer PAnemia and mortality in heartfailure patients a systematic review and metaanalysis. J Am Coll Cardiol. 2008; 52(10): 818-2 7.
- Kaldara-Papatheodorou EE, TerrovitisJV, NanasJN. Anemia in heartfailure: should we supplement iron in patients with chronic heart failure? Pol Arch Med Wewn. 2010; 120(9): 354-60
- Silverberg DS, Wexler D, Blum M, Keren G, Sheps D, Leibovitch E, Brosh D, Laniado S, Schwartz D, Yachnin T, Shapira I, Gavish D, Baruch R, Koifman B, Kaplan C, Steinbruch S, Iaina A The use of subcutaneous erythropoietin and intravenous iron for the treatment of the anemia of severe, resistant congestive heart failure improves cardiac and renal function and functional cardiac class, and markedly reduces hospitalizations. J Am Coll Cardiol. 2000; 35(7): 1737-44
- Mozaffarian D, Nye R, Levy WC. Anemia predicts mortality in severe heart failure: the prospective randomized amlodipine survival evaluation (PRAISE). J Am Coll Cardiol. 2003; 41(11): 1933-9.
- Anand I, McMurray JJ, Whitmore J, Warren M, Pham A, McCamish MA, Burton PB. Anemia and its relationship to clinical outcome in heart failure. Circulation. 2004; 110(2): 149-54.
- Anker SD, Comin Colet J, Filippatos G, Willenheimer R, Dickstein K, DrexlerH, LHscher TF, Bart B, Banasiak W, Niegowska J, Kirwan BA, Mori C, von Eisenhart Rothe B, Pocock SJ, Poole-Wilson PA, Ponikowski P; FAIR-HF Trial Investigators. Ferric carboxy-maltose in patients with heartfailure and iron deficiency. N Engl J Med. 2009; 361(25): 2436-48.
- Silverberg DS, Wexler D, Iaina AT The role of anemia in the progression of congestive heart failure. Is there a place for erythropoietin and intravenous iron? J Nephrol. 2004; 17(6): 749-61.
- Anand IS. Pathogenesis of anemia in cardiorenal disease. Cardiovasc Med. 2005; 6 Suppl 3: S13-21.
- Witte KK, Desilva R, Chattopadhyay S, Ghosh J, Cleland JG, Clark AL. Are hematinic deficiencies the cause of anemia in chronic heart failure? Am HeartJ. 2004; 147(5): 924-30
- Scrutinio D, Passantino A, Santoro D, Catanzaro R The cardiorenal anaemia syndrome in systolic heart failure: prevalence, clinical correlates, and long-term survival. Eur J Heart Fail. 2011; 13: 61 -67.
- McClellan WM, Flanders WD, Langston RD, Jurkovitz C, Presley R. Anemia and renal insufficiency are independent risk factors for death among patients with congestive heart failure admitted to community hospitals: a population-based study. J Am Soc Nephrol. 2002; 13: 1928-1936.
- de Silva R, Rigby AS, Witte KK, Nikitin NP, Tin L, Goode K, Bhandari S, Clark AL, Cleland JG. Anemia, renal dysfunction, and their interaction in patients with chronic heartfailure. Am J Cardiol. 2006; 98:391-398.
- Dunlay SM, Weston SA., RedfieldMS, KillianJM., Roger VL. Anemia and heart failure: A community study. Am J Med. 2008; 121 (8): 726-732.
- Sharma R, Francis DP, Pitt B, Poole-Wilson PA, CoatsAJ, Anker SD. Haemoglobin predicts survival in patients with chronic heart failure: a substudy of the ELITE II trial. Eur Heart J. 2004; 25(12): 1021-8.
- Opasich C, Cazzola M, Scelsi L, De Feo S, Bosimini E, Lagioia R, Febo O, Ferrari R, Fucili A Moratti R, Tramarin R, Tavazzi L. Blunted erythropoietin production and defective iron supply for erythropoiesis as major causes of anaemia in patients with chronic heartfailureEur HeartJ. 2005; 26(21): 2232-7.
- Weiss G, Goodnough LT. Anemia of chronic disease. N Engl J Med. 2005; 352(10): 1011-23.
- Silverberg DS, Wexler D, Iaina A Schwartz D. The interaction between heartfailure and other heart diseases, renalfailure, and anemia. Semin Nephrol. 2006; 26(4): 296-306.
- Beyond the cardiorenal anaemia syndrome: recognizing the role of iron deficiency. Macdougall IC, Canaud B, de Francisco A, Filippatos G, Ponikowski P, Silverberg D, Dirk J. van Veldhuisen DJ, Anker SD. EurJHeart Fail. 2012; 14(8): 882-886.
- Jankowska EA, Rozentryt P, Witkowska A, Nowak J, Hartmann O, Ponikowska B, Borodulin-Nadzieja L, Banasiak W, Polonski L, Filippatos G, McMurrayJJ, Anker SD, Ponikowski P. Iron deficiency: an ominous sign in patients with systolic chronic heart failure. Eur HeartJ. 2010; 31(15): 1872-80.
- Ordway AG, Garry DJ. Myoglobin: an essential hemoprotein in striated muscle. J Exp Biol. 2004; 20 7:3441 -3446.
- Brownlie T, 4th, Utermohlen V, Hinton PS, Haas JD. Tissue iron deficiency without anemia impairs adaptation in endurance capacity after aerobic training in previously untrained women. Am J Clin Nutr 2004; 79:43 7-443
- Arredondo M, NbЦеz MT. Iron and copper metabolism. Mol Aspects Med. 2005; 26:313-327
- Ortiz E, Pasquini JM, Thompson K, Felt B, Butkus G, Beard J, Connor JR. Effect of manipulation of iron storage, transport, or availability on myelin composition and brain iron content in three different animal models. J Neurosci Res. 2004; 77: 681-689.
- Weiss G, Meusburger E, Radacher G, Garimorth K, Neyer U, Mayer G. Effect of iron treatment on circulating cytokine levels in ESRD patients receiving recombinant human erythropoietin. Kidney International. 2003; 64(2): 572-578.
- Streja E, Kovesdy CP, Greenland S, Kopple JD, McAllister CJ, Nissenson AR, Kalantar-Zadeh K. Erythropoietin, iron depletion, and relative thrombocytosis: a possible explanation for hemoglobin-survivalparadox in hemodialysis. AmJ Kidney Dis. 2008;52(4): 727-36.
- Szczech LA, Barnhart HX, Inrig JK, Reddan DN, Sapp S, Califf RM, Patel UD, Singh AK. Secondary analysis of the CHOIR trial epoetin-alpha dose and achieved hemoglobin outcomes. Kidney Int. 2008; 74(6): 791-8.
- Dahl NV, Henry DH, Coyne DW. Thrombosis with erythropoietic stimulating agents-does iron-deficient erythropoiesis play a role? Semin Dial. 2008 May-Jun;21(3):210-1.
- Левина АА, Казюкова ТВ, Цветаева НВ, Сергеева АИ, Мамукова ЮИ., Романова ЕА, Цыбульская ММ. Гепсидин как регулятор гомеостаза железа. Педиатрия, 2008; Т. 87 №1, с. 67-74
- NanasJN, Matsouka C, Karageorgopoulos D, Leonti A Tsolakis E, Drakos SG, Tsagalou EP, Maroulidis GD, Alexopoulos GP, KanakakisJE, Anastasiou-Nana MI. Etiology of anemia in patients with advanced heart failure. J Am Coll Cardiol. 2006; 48(12): 2485-9
- Stancu S, B^san L, Stanciu A Mircescu G. Can the response to iron therapy be predicted in anemic nondialysis patients with chronic kidney disease? Clinical Journal of the American Society of Nephrology. 2010; 5(3): 409-416x
- ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012. European Heart Journal. 2012; 33: 1787-1847
- Locatelli F, Covic A, Eckardt K-U, WiecekA, Vanholder R. Anaemia management in patients with chronic kidney disease: a position statement by the Anaemia Working Group of European Renal Best Practice (ERBP) Nephrol. Dial. Transplant. 2009; 24 (2): 348-354
- Функциональное состояние почек и прогнозирование сердечно-сосудистого риска. Кардиоваскулярная терапия и профилактика 2008; 7 (6), Приложение 3
- KDOQI Clinical Practice Guidelines and Clinical Practice Recommendations for Anemia in Chronic Kidney Disease Ameri-canJournal of Kidney Diseases. 2006; 47 (5) suppl3: S1-144.
- Silverberg DS, Iaina A, SchwartzD, Wexler D. Intravenous iron in heart failure: beyond targeting anemia. Curr Heart Fail Rep. 2011; 8(1): 14-21.
- Von Haehling S,Jankowska EA, Ponikowski P, Anker SD. Anemia in heart failure: an overview of current concepts. Future Cardiol. 2011; 7(1): 119-29
- Macdougall IC. Iron supplementation in the nondialysis chronic kidney disease (ND-CKD) patient: oral or intravenous? Curr Med Res Opin. 2010; 26:473-482.
- Drakos SG, Anastasiou-Nana MI., Malliaras KG, NanasJN Anemia in chronic heartfailure. Congest Heart Fail2009; 15:87-92.
- Ngo K, Kotecha D, Walters JA, Manzano L, Palazzuoli A, van Veldhuisen DJ, Flather M. Erythropoiesis-stimulating agents for anaemia in chronic heart failure patients. Cochrane Database SystRev. 2010; (1): CD007613.
- Van der Meer P, Lipsic E, van Gilst WH, van Veldhuisen DJ. Anemia and erythropoietin in heart failure. Heart Fail Monit. 2008; 6(1): 28-33
- Ghali JK, Anand IS, Abraham WT, Fonarow GC, Greenberg B, Krum H, Massie BM, Wasserman SM, Trotman ML, Sun Y, Knusel B, Armstrong P; Study of Anemia in Heart Failure Trial (STAMINA-HeFT) Group. Randomized double-blind trial of darbepoetin alfa in patients with symptomatic heart failure and anemia. Circulation. 2008; 117(4): 526-35
- Bohlius J, Schmidlin K, Brillant C, et al. Recombinant human erythropoiesis-stimulating agents and mortality in patients with cancer: a meta-analysis of randomised trials. The Lancet. 2009; 373(9674): 1532-1542.
- McMurray JJ, Anand IS, Diaz R, Maggioni AP, O'Connor C, Pfeffer MA, Polu KR, Solomon SD, Sun Y, Swedberg K, Tendera M, van Veldhuisen DJ, Wasserman SM, YoungJB; RED-HF Committees and Investigators. Design of the Reduction of Events with Darbepoetin alfa in Heart Failure (RED-HF): a Phase III, anaemia correction, morbidity-mortality trial. EurJ Heart Fail. 2009; 11(8): 795-801.
- Okonko DO, Grzeslo A, Witkowski T, Mandal AK, Slater RM, Roughton M, Foldes G, Thum T, Majda J, Banasiak W, Missouris CG, Poole-Wilson PA, Anker SD, Ponikowski P. Effect ofintravenous iron sucrose on exercise tolerance in anemic and nonanemic patients with symptomatic chronic heart failure and iron deficiency FERRIC-HF: a randomized, controlled, observer-blinded trial. J Am Coll Cardiol. 2008; 51(2): 103-12.
- Silverberg DS, Wexler D, Sheps D, Blum M, Keren G, Baruch R, Schwartz D, Yachnin T, Steinbruch S, Shapira I, Laniado S, Iaina A The effect of correction of mild anemia in severe, resistant congestive heart failure using subcutaneous erythropoietin and intravenous iron: a randomized controlled study. J Am Coll Cardiol. 2001; 37(7): 1775-80.
- Silverberg DS, Wexler D, Blum M, Sheps D, Schwartz D, Yachnin T, Baruch R, Tchebiner J, Zubkov A, Shaked M, Steinbruch S, Keren G, Iaina A. Aggressive therapy of congestive heart failure and associated chronic renal failure with medications and correction of anemia stops or slows the progression of both diseases Perit Dial Int. 2001; 21 Suppl 3: S236-40.
- Bolger AP, Bartlett FR, Penston HS, O'LearyJ, Pollock N, Kaprielian R, Chapman CM. Intravenous iron alone for the treatment of anemia in patients with chronic heart failure. J Am Coll Cardiol. 2006; 48(6): 1225-7
- Toblli JE, LombraЦa A, Duarte P, Di Gennaro F. Intravenous iron reduces NT-pro-brain natriuretic peptide in anemic patients with chronic heart failure and renal insufficiency. J Am Coll Cardiol. 2007; 50(17): 1657-65
- Beck-da-Silva L, Rohde LE, Pereira-Barretto AC, de Albuquerque D, Bocchi E, Vilas-Boas F, Moura LZ, Montera MW, Rassi S, Clausell N.J Card Fail. Rationale and design of the IRON-HF study: a randomized trial to assess the effects of iron supplementation in heart failure patients with anemia. 200 7; 13 (1): 14-7.
- Usmanov RI, Zueva EB, Silverberg DS, Shaked M. Intravenous iron without erythropoietin for the treatment of iron deficiency anemia in patients with moderate to severe congestive heart failure and chronic kidney insufficiency. J Nephrol. 2008; 21(2): 236-42.
- Ganzoni AM. Intravenous iron-dextran: therapeutic and experimental possibilities. Schweiz Med Wochenschr.
Индекс лекарственных препаратов:
Карбоксимальтоза железа: Феринжект (Никомед)
| Май 2013 г. |