Опубликовано в издании:
Сonsilium medicum, приложение "Педиатрия" №4 2009, с. 20-24Новые подходы в терапии рецидивирующих респираторных инфекций у детей
Э.Э.Локшина, О.В.Зайцева
ГОУ ВПО Московский государственный медико-стоматологический университет РосздраваОстрые респираторные заболевания (ОРЗ) – самые частые инфекционные заболевания у детей [1]. Несмотря на новые знания об этиопатогенезе ОРЗ и огромное количество лекарственных препаратов в арсенале врача, заболевания респираторного тракта сохраняют 1-е место в структуре общей заболеваемости как у детей, так и у взрослых.
Детей, подверженных частым ОРЗ, принято называть «часто болеющие дети» (ЧБД). К ним относятся дети, которые подвергаются повторному заражению дыхательных путей чаще 6 раз в год или в эпидемический период (октябрь-май) чаще 1 раза в мес. Наиболее высокий уровень заболеваемости респираторными инфекциями отмечается у детей дошкольного и младшего школьного возраста, которые посещают организованные коллективы. По российским данным, доля ЧБД колеблется в широком диапазоне, и у детей в возрасте от 3 до 6 лет составляет от 15 до 75%, не имея тенденции к снижению [2].
В.Ю.Альбицкий и А.А.Баранов еще в 1986 г. предложили критерии [3], согласно которым ЧБД считаются те, кто переносит от 3 до 7 и более эпизодов ОРЗ в год (табл. 1). При этом авторы рекомендовали определять принадлежность к группе ЧБД в зависимости от возраста и частоты заболеваемости.
Таблица 1. Критерии включения детей в группу ЧБД
Возраст детей Частота ОРЗ
(эпизодов/год)1-го года жизни ≥4 до 3 лет ≥6 4–5 лет ≥5 старше 5 лет ≥4 Термин ЧБД достаточно широко известен как среди врачей-педиатров, так и среди медицинских сестер, работающих с детьми, педагогов, родителей. Но несмотря на серьезные исследования по этой проблеме, проведенные ведущими педиатрами нашей страны [3–6], еще существуют разногласия как в терминологии, так и в вопросах этиологии, патогенеза, лечения, профилактики и диспансерного наблюдения за этой категорией детей.
Необходимо понимать, что ЧБД (иногда используют термин «часто и длительно болеющий ребенок») действительно часто болеют ОРЗ, а допустимая частота респираторных инфекций зависит от возраста ребенка, кроме того, эти дети не имеют наследственных, врожденных или хронических заболеваний, способствующих частому развитию у них респираторных инфекций.
Согласно национальной научно-практической программе «ОРЗ у детей: лечение и профилактика BB (2002 г.), ЧБД – это не диагноз, а группа диспансерного наблюдения, включающая детей с частыми респираторными инфекциями, возникающими из-за транзиторных корригируемых отклонений в защитных системах организма и не имеющих стойких органических нарушений в них. Повышенная восприимчивость к респираторным инфекциям у ЧБД не связана со стойкими врожденными и наследственными патологическими состояниями» [7, 8].
В то же время некоторые клиницисты высказывают мнение, что если у детей раннего возраста, особенно в период адаптации к детскому коллективу, ОРЗ протекают легко, то допустимая частота заболеваний может достигать до 8 раз в год [6, 9].
Более частым эпизодам ОРЗ у детей раннего возраста по сравнению со взрослыми способствуют анатомо-физиологические особенности дыхательной системы, прежде всего мукоцилиарной и сурфактантной, особенности строения бронхов. Кроме того, воздействие экопатогенных факторов приводит к сенсибилизации детского организма, существенно снижая его резистентность к вирусным и бактериальным инфекциям. Многократные атаки вирусов и бактерий при респираторных инфекциях приводят к напряжению, затем к истощению иммунной системы, а впоследствии к нарушениям компенсаторно-адаптационных механизмов и снижению иммунорезистентности, что способствует хронизации процесса. Развивающаяся при этом иммунологическая недостаточность является патологическим фоном, который приводит к формированию контингента ЧБД.
Среди ЧБД больше половины страдают хроническими заболеваниями носоглотки и гиперплазией элементов лимфоглоточной ткани носоглотки. Полученные в последние годы данные свидетельствуют о том, что иммунная система ЧБД хотя и не имеет грубых первичных и приобретенных дефектов, но характеризуется крайней напряженностью процессов иммунного реагирования, нарушением межклеточной кооперации и недостаточностью резервных возможностей. Безусловно, такое состояние иммунной системы является фактором высокого риска развития осложнений [10].
Учитывая высокую частоту детей с рецидивирующими респираторными инфекциями, необходимо проводить диспансерноенаблюдение за детьми этой группы, а для установления причины высокого уровня респираторной заболеваемости в индивидуальном порядке проводить комплексное обследование. Однако все дети с рецидивирующими инфекциями нуждаются в тщательном осмотре педиатром и обязательном осмотре ЛОР-врачом, включающем оценку состояния миндалин, аденоидов, придаточных полостей носа и барабанных перепонок. Кроме того, эти дети подлежат проведению профилактических мероприятий, направленных на снижение уровня респираторной заболеваемости.
Оздоровление ЧБД требует планомерного и систематического подхода, состоящего из проведения реабилитационных мероприятий между эпизодами ОРЗ, иммунопрофилактики, вакцинации, этиопатогенетического лечения ОРЗ.
Основу профилактики рецидивирующих респираторных заболеваний у ЧБД, безусловно, составляет формирование собственного адекватного иммунного ответа. Способствуют этому оптимизация образа жизни, в том числе установление рационального режима дня, полноценное питание, контроль за окружающей средой.
Коррекция режима дня у детей с рецидивирующими инфекциями направлена на устранение занятий и игр, приводящих к переутомлению, перевозбуждению ребенка, уменьшение стрессовых ситуаций, а также нормализацию сна.
В составе проводимого комплекса профилактических мероприятий детям из группы ЧБД для уменьшения частоты эпизодов ОРЗ необходимо сбалансированное питание. Оно должно быть разнообразным, содержащим адекватное количество витаминов и микроэлементов с учетом суточной потребности ребенка в белках, жирах и углеводах.
В последнее время в программах профилактики рецидивирующих респираторных инфекций уделяется большое внимание контролю за окружающей средой. Профилактика частых ОРЗ состоит в уменьшении возможных контактов с источниками инфекции в семье и детских дошкольных учреждениях, использовании противоэпидемических мероприятий в очаге инфекции, сокращении использования городского транспорта, удлинении времени пребывания на свежем воздухе, контроле над влажностью и температурой помещений. Кроме того, частая респираторная заболеваемость тесно связана с пассивным курением, поэтому прекращение курения в семье – важное условие лечения и профилактики.
Не теряют своей актуальности в профилактике частых ОРЗ полоскание зева антисептическими отварами ромашки, зверобоя и др.; ирригационная терапия: промывание носовых ходов солевыми растворами (физиологический раствор, Салин, Аквамарис, Физиомер и др.), а также разнообразные программы закаливания [4, 5, 11, 12].
Закаливание – это система мероприятий, направленных на повышение устойчивости генетически предопределенных механизмов защиты и приспособление организма ко многим факторам с тем, чтобы суточные и сезонные, периодические и внезапные изменения температуры, атмосферного давления и т.д. не вызывали резких изменений в растущем организме. В основе закаливания лежит тренировка вазомоторных механизмов адекватной реакции на холодовые воздействия. Систематическое контрастное воздушное или водное закаливание сопровождается повышением устойчивости организма к температурным колебаниям окружающей среды и повышением иммунологической реактивности организма. Адаптационные возможности ребенка хорошо поддаются тренировке. Использование любых методов закаливания совершенствует работу аппарата терморегуляции и расширяет возможности приспособления организма к изменившимся температурным условиям. Закаливание не требует очень низких температур, важны контрастность воздействия и систематичность проведения процедур. Хорошо закаливают воздействия на подошвы ног и постепенно – на всю кожу туловища и конечностей. Максимальная длительность закаливающих процедур не должна превышать 10–20 мин, гораздо важнее его регулярность и постепенность. Закаливающие процедуры хорошо сочетать с проведением гимнастики и массажа грудной клетки.
Закаливание после нетяжелого ОРЗ можно возобновить (или начать) через 7–10 дней, при заболевании с длительностью температурной реакции более 4 дней – через 2 нед, а после 10-дневной лихорадки – через 3–4 нед. Эффективность закаливания можно оценить не ранее, чем через 3–4 мес, а максимальный эффект наблюдается через 1 год от начала регулярных процедур.
Одним из самых важных профилактических мероприятий является вакцинация. Частые ОРЗ не могут быть поводом для отвода от прививок. По окончании ОРЗ, как и других острых заболеваний, вакцинацию возможно проводить через 2–3 нед после нормализации температуры. Для специфической профилактики гриппа у детей рекомендуются субъединичные и сплит-вакцины [Гриппол (Россия), Агриппал S1, Бегривак (Германия), Ваксигрип (Франция), Инфлювак (Нидерланды), Флюарикс (Германия), Инфлексал (Швейцария)]. Иммунитет вырабатывается через 14 дней после вакцинации, он кратковременный (6–12 мес) и типоспецифичный, что требует ежегодных прививок. Профилактическая эффективность – 70–90%, но и при заражении другими разновидностями гриппа заболевание протекает в более легкой форме. Прививочные реакции и осложнения у сплит-вакцин, как правило, отсутствуют.
Пневмококк и гемофильная палочка являются наиболее частыми бактериальными причинами возникновения ОРЗ у детей до 5 лет, поэтому целесообразно проводить вакцинацию против пневмококковой инфекции и Haemophilus influenzae у детей с рецидивирующими заболеваниями респираторного тракта, что позволяет снизить частоту менингитов, тяжелых бактериальных пневмоний, ЛОР-патологии.
В последние годы очень важным направлением снижения заболеваемости респираторными инфекциями, кроме комплекса общеукрепляющих мероприятий, является неспецифическая профилактика, включающая назначение иммуномодулирующей терапии. При этом большинство исследователей подчеркивают, что использование иммуномодулирующих препаратов с целью предупреждения респираторных инфекций у ЧБД должно проводиться на фоне обязательного соблюдения общих принципов профилактики и оздоровления.
Иммуномодуляторы представляют собой неоднородную группу препаратов, они могут быть бактериального или растительного происхождения, содержать тимические гормоны, медиаторы иммунной системы или синтетические вещества. Наиболее широкое применение в педиатрической практике получили растительные препараты из эхинацеи пурпурной, бактериальные лизаты и их синтетические аналоги, пидотимод, интерфероны и индукторы выработки интерферонов. Назначение этих лекарственных средств не требует предварительного иммунологического обследования, они характеризуются хорошей переносимостью, имеются убедительные данные об их высоком терапевтическом эффекте.
Недавно на российском рынке лекарственных препаратов появился новый оригинальный растительный иммуномодулятор «Биоарон С» (Европлант, Россия). В состав «Биоарон С» (сироп) входят алоэ древовидное, черноплодная арония, аскорбиновая кислота. Адаптогенное, общетонизирующее и антисептическое действие алоэ древовидного достигается благодаря содержанию в нем полисахаридов, гликопротеинов, алоэнина, минеральных соединений, а также фермента группы карбоксипептидазы. Кроме того, алоэ древовидное за счет биогенных стимуляторов способствует улучшению клеточного метаболизма, трофики и регенерации тканей, повышает общую неспецифическую резистентность организма. Содержание антоцианов черноплодной аронии обусловливает антиоксидантный и антитоксический эффект. Хорошо известны антиоксидантный и антистрессорный эффекты аскорбиновой кислоты, а также способность витамина С усиливать репаративные процессы и увеличивать устойчивость организма к инфекциям [13]. Отметим, что компоненты «Биоарон С» способствуют повышению аппетита.
С целью изучения клинической эффективности и безопасности препарата «Биоарон С» при лечении рецидивирующих респираторных заболеваний у детей нами было проведено открытое сравнительное исследование. Работа осуществлялась под руководством сотрудниковкафедры педиатрии МГМСУ (заведующий кафедрой профессор О.В.Зайцева) на базе отделения респираторных инфекций Детской клинической больницы Святого Владимира (главный врач П.П.Касьянов). Под нашим наблюдением находились 60 детей в возрасте от 3 до 16 лет с рецидивирующими респираторными заболеваниями. Продолжительность исследования составила 12 нед.
Группа наблюдения была представлена 40 детьми, которым кроме системной фармакотерапии был назначен препарат «Биоарон С» в виде сиропа в рекомендуемой возрастной дозировке: детям от 3 до 6 лет – 5 мл 2 раза в день, детям старше 6 лет – 5 мл 3 раза в день. Курс лечения составил 2 нед. Стандартную терапию без использования иммуномодуляторов получали 20 больных контрольной группы.
Критерии включения в исследование: дети в возрасте от 3 до 16 лет, госпитализированные в стационар с клиникой ОРЗ, страдающие рецидивирующими респираторными заболеваниями (рецидивирующий ринит, ларингит, ларинготрахеит, синусит, ангина, бронхит, отит, хронический фарингит, хронический тонзиллит).
Критерии исключения из исследования: наличие гиперчувствительности; аллергические реакции на компоненты препарата; наличие тяжелых сопутствующих заболеваний (сахарный диабет, туберкулез, хронические заболевания печени и почек, онкологические заболевания в любой стадии, ВИЧ); несоблюдение пациентом назначений врача; острые воспалительные заболевания ЖКТ; применение других иммуномодуляторов за 4 нед до начала исследования и в период исследования; отказ родителей от участия в программе.
Среди наблюдаемых детей в основном были дети в возрасте от 3 до 7 лет: в группе наблюдения их было 65%, в контрольной группе – 80%. По гендерному и возрастному признаку группы были сравнимы.
У детей, поступавших в стационар, длительность ОРЗ была от нескольких часов до 10 дней, преимущественно 1–2 сут. В среднем в группе наблюдения срок давности заболевания составил 2,1±0,9, в контрольной группе – 1,9±0,7 дня.
Среди детей, поступавших на стационарное лечение, преобладали заболевания верхних дыхательных путей, такие как острый ринофарингит (27,5% в группе наблюдения и 30% в контрольной) и острый стенозирующий ларинготрахеит (50% в обеих группах).
Частота ОРЗ в течение года была различной в наблюдаемых группах и составила от 2 до 12 эпизодов в год. В среднем в группе наблюдения она зарегистрирована 6,5±2,6, в контрольной – 5,5±1,4 раза в год (p>0,05). В группе наблюдения и в контрольной группе преобладали дети с частотой ОРЗ более 5 раз – 87,5 и 80% соответственно.
Все наблюдаемые дети, поступавшие в стационар, имели различные рецидивирующие заболевания респираторного тракта, среди которых преобладали стенозирующий ларинготрахеит, ринит, аденоидит, ангина, хронический тонзиллит и др. (табл. 2).
Таблица 2. Структура рецидивирующих респираторных заболеваний у наблюдаемых детей
Группа наблюдения Контрольная группа т % т % ринит 6 15 – – стенозирующий ларинготрахеит 17 42,5 8 40 аденоидит 1 2,5 4 20 ангина 8 20 – – ларингит 1 2,5 – – синусит 1 2,5 – – отит 4 10 4 20 бронхит 1 2,5 2 10 хронический тонзиллит 6 15 – – Рис. 1. Динамика температурной реакции
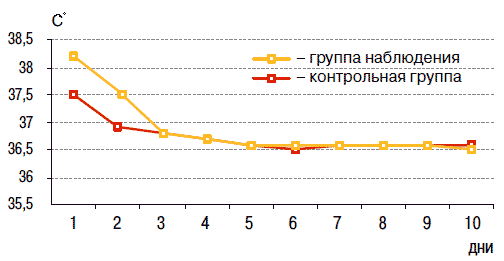
Анализируя данные исследования, нами была выявлена более быстрая положительная динамика температурной реакции в группе наблюдения: дети, получавшие «Биоарон С», уже на 2-й день терапии имели нормальные цифры температурной реакции, в отличие от контрольной группы (см. рисунок).
На фоне терапии «Биоарон С» отмечалось улучшение аппетита на 2-е сутки у 7 (17,5%) детей, снижение аппетита сохранялось у 30 (75%). В контрольной группе констатировано улучшение аппетита у 2 (10%) детей, а снижение аппетита сохранялось у 80% детей. К 3-м суткам мы зафиксировали достоверное увеличение частоты улучшения аппетита у детей, получавших «Биоарон С», по сравнению с контрольной группой. Таким образом, 47,5% детей отмечали улучшение аппетита, а снижение аппетита сохранялось только у 27% детей, что было достоверно меньше, чем в контрольной группе (70%).
Динамика симптомов интоксикации, других проявлений ОРЗ (вялость, осиплость голоса, боль в горле и др.) достоверно не отличалась в наблюдаемых группах. Однако продолжительность кашля была меньше в группе наблюдения (5,2±2,0 дня) по сравнению с детьми контрольной группы (6,0±1,9 дня) (p>0,05).
В составе комплексной терапии антибактериальную получали 37,5% больных из группы наблюдения, 50% детей контрольной группы (цефалоспорины I и III поколения, защищенные пенициллины).
Оценивая органолептические свойства «Биоарон С», нами отмечен приятный вкус препарата, хорошая его переносимость.
Во время проведения исследования у 1 ребенка с отягощенным аллергоанамнезом из группы, получавших «Биоарон С», была отмечена аллергическая сыпь, что послужило причиной отмены препарата.
Оценивая состояние детей на фоне терапии «Биоарон С», в группе наблюдения было выявлено умеренное улучшение у 15 (37,5%) детей, выраженное улучшение у 25 (62,5%) детей. В контрольной группе умеренное улучшение отмечалось у 60% детей, выраженное – у 40% детей, что говорит об эффективности данного препарата в комплексной терапии ОРЗ.
В течение 3 мес после начала наблюдения нами отмечено достоверное снижение заболеваемости ОРЗ в группе детей, получавших «Биоарон С», по сравнению с детьми, не получавшими иммуностимулирующую терапию. Так, только у 10% детей группы наблюдения был диагностирован новый эпизод ОРЗ в сравнении с 60% детей контрольной группы. В ходе нашего исследования ни у одного ребенка, принимавшего «Биоарон С», не отмечено нарастания частоты и тяжести заболевания.
Таким образом, «Биоарон С» демонстрирует хорошую эффективность, переносимость и безопасность использования в комплексной терапии у детей с рецидивирующими заболеваниями респираторного тракта с 3-летнего возраста. Наше исследование показало, что курсовая терапия «Биоарон С» способствует улучшению аппетита, быстрейшему купированию гипертермического синдрома, позволяет сократить частоту ОРЗ у детей с рецидивирующими респираторными заболеваниями.
Литература
- Беляков В.Д., Семененко Г.А., Шрага М.К. Введение в эпидемиологию инфекционных и неинфекционных заболеваний человека. М.: Медицина, 2001.
- Шамшева О.В., Учайкин В.Ф. Лечение и профилактика рецидивирующих респираторных инфекций у детей. Детские инфекции. 2008; 3: 50–2.
- Альбицкий В.Ю., Баранов А. А. Часто болеющие дети. Клиникосоциальные аспекты. Пути оздоровления. Саратов, 1986.
- Вавилова В.П., Перевощикова Н.К. Образовательная программа для педиатров и врачей общей практики «Реабилитация часто болеющих детей». М., 2004.
- Коровина Н.А., Заплатников А.П. Часто и длительно болеющие дети: современные возможности иммунореабилитации. Руководство для врачей. М., 2001.
- Таточенко В.К., Каганов Б.С. Реконвалесценты, часто болеющие и лица с бронхолегочной патологией. В кн.: «Вакцинопрофилактика при нарушении здоровья.» М., 2000; с. 222–38.
- Иммуномодулирующий противовирусный препарат Виферон в лечении детей и взрослых, часто болеющих вирусно-бактериальными инфекциями. В помощь практическому врачу. Под ред. В.В.Малиновской. М., 2003.
- Острые респираторные заболевания у детей: лечение и профилактика. Научно-практическая программа Союза педиатров России. М.: Международный фонд охраны здоровья матери и ребенка, 2002.
- Сенцова Т.Б. Современные иммуномодуляторы в практике педиатра. Рос. аллергол. журн. Часто болеющие дети. Сб. статей. М.: Materia Medica 2006; с. 41–3.
- Ключников С.О., Зайцева О.В., Османов И.М. и др. Острые респираторные заболевания у детей. Пособие для врачей. М., 2009.
- Суздаленков А.В. Состояние здоровья и современные возможности профилактики острых респираторных заболеваний у детей в организованных коллективах. Автореф. дис. ... канд. мед. наук. М., 2002.
- Ярцев М.Н., Яковлева К.П., Плахтиенко М.В. Клинико-лабораторная оценка иммунитета у детей и подходы к иммуномодулирующей терапии. Consilium Medicum. Педиатрия . 2006; 1: 9–15.
- Снегова Н.Ф., Мартынов А. А., Чувиров Д.Г. Биоарон С в иммунокорригирующей терапии. Практика педиатра. 2009; с. 45.
| Апрель 2011 г. |