Опубликовано в "Рациональная Фармакотерапия в Кардиологии" 2007; №1Результаты наблюдения больных сердечной недостаточностью, рандомизированных в группы рамиприла и плацебо после острого инфаркта миокарда: исследование AIREX
Follow-up study of patients randomly allocated ramipril or placebo for heart failure after acute myocardial infarction: AIRE Extension (AIREX) Study
Alistair S Hall, Gordon D Murray, Stephen G Ball от группы исследователей AIREXРезюме
Введение. В исследовании AIRE (Acute Infarction Ramipril Efficacy) изучалось влияние ингибитора ангиотензинпревращающего фермента (АПФ) на выживаемость больных сердечной недостаточностью после острого инфаркта миокарда. В течение в среднем 15 месяцев после рандомизации общая смертность снизилась с 22,6% в группе плацебо до 16,9% в группе рамиприла. Снижение абсолютного риска смерти составило 5,7%, а относительного — 27% (95% доверительный интервал 11-40%; р=0,002). Целью настоящего исследования было изучение отдаленных эффектов (через 3 года после завершения AIRE) рамиприла (целевая доза 5 мг два раза в день) на выживаемость больных по сравнению с плацебо.
Методы. Мы оценивали жизненный статус всех 603 больных, которые были включены в исследование AIRE в 30 центрах в Великобритании. Через 3 года после завершения исследования AIRE нам удалось выяснить жизненный статус всех 603 пациентов. Длительность наблюдения составила минимум 42 месяца, а в среднем — 59 месяцев. Средняя длительность терапии в двойном слепом исследовании равнялась 13,4 мес в группе плацебо и 12,4 мес в группе рамиприла.
Результаты. На 1 марта 1996 года от любых причин умерли 117 (38,9%) из 301 больного, рандомизированного в группу плацебо, и 83 (27,5%) из 302 больных группы рамипирила. Относительный риск смерти снизился на 36% (95% доверительный интервал 15-52%; р=0,002), а абсолютное снижение смертности составило 11,4% (лечение рамиприлом в течение в среднем 12,4 мес у 1000 больных позволяло сохранить жизнь 114 пациентам в течение 5 лет).
Заключение. Полученные данные убедительно доказали, что терапия рамиприлом у больных застойной сердечной недостаточностью после острого инфаркта миокарда вызывает значительное и стойкое увеличение выживаемости, которое сохраняется на протяжении многих лет.
Lancet 1997; 349:1493-97.
Введение
Увеличение выживаемости больных, перенесших острый инфаркт миокарда, является одной из главных задач кардиологов и здравоохранения в целом. За последние два десятилетия возможности вторичной профилактики инфаркта миокарда значительно расширились. Внедрение новых подходов в клиническую практику стало результатом нескольких крупномасштабных, многоцентровых, рандомизированных, контролируемых исследований.
В 8 крупных исследованиях изучались эффекты пяти ингибиторов АПФ более чем у 100000 больных, перенесших острый инфаркт миокарда [ 1 -9]. Все они, за исключением GISSI-3 [10], были двойными слепыми, плацебоконтролируемыми. В целом эти исследования представляют собой одну из самых крупных программ изучения медикаментозного вмешательства. Однако некоторые важные вопросы остались без ответа. В частности остается неясным, когда и как долго следует продолжать лечение [11,12]. Это может быть одной из причин недостаточного применения ингибиторов АПФ в обычной клинической практике [13-15]. Дальнейшее изучение выживаемости в плацебоконтролируемых исследованиях представляется нереальным, так как было бы неэтичным отказывать больным в назначении лекарственных средств, клиническая польза которых уже доказана.
Мы полагали, что продолжение наблюдения больных с острым инфарктом миокарда и застойной сердечной недостаточностью, принимавших участие в исследовании AIRE, позволит получить важную информацию, которая будет полезной для врачей, назначающих ингибиторы АПФ. Ниже приведены результаты оценки выживаемости в отдаленном периоде у всех 603 больных, которые были включены в исследование AIRE в Великобритании в 1989-1992 гг.
Материал и методы
Цель, дизайн, критерии эффективности и результаты исследования AIRE были описаны ранее [4,17-20]. AIRE было независимым, международным, многоцентровым, двойным слепым, рандомизированным, плацебоконтролируемым, параллельным исследованием. В него включали больных, у которых имелись признаки инфаркта миокарда (на электрокардиограмме и повышение активности миокардиальных ферментов), осложнившегося преходящей или сохраняющейся сердечной недостаточностью (рентгенологические или аускультативные признаки застоя крови в малом круге кровообращения или третий тон в сочетании со стойкой тахикардией), служившей основанием для назначения диуретиков или вазодилататоров. Критериями исключения были нестабильность состояния больных, противопоказания к назначению ингибиторов АПФ, сердечная недостаточность, связанная с первичным клапанным или врожденным пороком, или явная сердечная недостаточность, которая требовала назначения ингибитора АПФ открытым методом. Критериям отбора соответствовали 1079 больных; 603 (56%) из них дали информированное согласие на участие в нем и были рандомизированы в соответствии с протоколом.
Лечение начинали через 2-9 дней после развития острого инфаркта миокарда. Первоначально больные получали рамиприл в дозе 1,25 или 2,5 мг два раза в день или плацебо. Дозу постепенно увеличивали до 2,5 или 5 мг два раза в день. Перед рандомизацией пробную дозу не назначали. Основаниями для отмены исследуемого препарата служили отказ пациента от дальнейшего участия в исследовании, плохая переносимость, решение лечащего врача о необходимости в применении ингибитора АПФ открытым методом и завершение исследования (1 марта 1993 года). Решение о применении других препаратов во время исследования принимали независимо от распределения больных на группы. Исследователям рекомендовали назначать ингибиторы АПФ в соответствии с описанными ранее показаниями [21]. После завершения исследования некоторые из них назначали ингибиторы АПФ всем своим больным или, наоборот, не применяли эти препараты.
Во время исследования AIRE в Великобритании умерли 127 больных, 475 остались живы и 1 выбыл из-под наблюдения. Всех больных наблюдали в течение по крайней мере 6 месяцев. В соответствии с протоколом больных предполагалось наблюдать в течение 3 лет после завершения исследования 1 марта 1993 года, чтобы минимальная длительность наблюдения у всех пациентов составляла 42 месяца. Чтобы не вызывать стресс у родственников умерших больных, мы оценивали жизненный статус пациентов централизованно на основании официальных документов. Мы получили разрешение этических комитетов всех центров и стандартные карты, в которых были указаны имя, пол и дата рождения пациентов. Информация о 597 больных была получена из Департамента национальной статистики. Данные об оставшихся 5 больных, включенных в исследование в Северной Ирландии, предоставили врачи общей практики. Об одном больном было известно, что он умер до 1 марта 1993 года (т.е. во время исследования AIRE). Было установлено, что 200 пациентов умерли, а 403 — были живы. Во всех 200 случаях были получены копии свидетельств о смерти.
Статистический анализ
Сбор, обработку и статистический анализ данных проводили в Институте сердечно-сосудистых исследований уинверситета Лидса. Статистической конечной точкой исследования была смерть от любых причин, которую оценивали в выборке intention-to-treat. Выживаемость больных, рандомизированных в группы плацебо и рамиприла, анализировали с помощью метода Каплана-Мейера и сравнивали с помощью теста log-rank (двустороннее значение р). После 1 марта 1996 года прекращали сбор информации о больных, которые остались живы к этому сроку. Снижение относительного риска и 95% доверительные интервалы рассчитывали с помощью модели пропорциональной регрессии Кокса; единственным кофактором служила назначенная терапия. Для оценки надежности полученных данных проводили дополнительный анализ чувствительности.
Результаты
603 больных с персистирующей или преходящей сердечной недостаточностью после подтвержденного острого инфаркта миокарда были рандомизированы на группы рамиприла (302) или плацебо (301). Лечение ингибитором АПФ в обеих группах начинали в среднем через 5 дней после инфаркта. Две группы были сопоставимы по возрасту, полу, медицинскому анамнезу, локализации и типу острого инфаркта миокарда, частоте тромболитической терапии, сроку до начала лечения и сопутствующей терапии (табл.). Поданным однофакторного регрессионного анализа, 9 исходных характеристик позволяли предсказать риск неблагоприятного исхода. При многофакторном регрессионном анализе независимыми факторами риска служили 6 из них, а также еще два показателя, которые регистрировали перед рандомизацией. Участи больных перед рандомизацией измеряли фракцию выброса с помощью эхокардиографии или радионуклидного метода (табл.).
Таблица. Характеристика больных и сопутствующей терапии
* Факторы риска смерти по данным однофакторного регрессионного анализа по метоу Кокса
Плацебо (n=301) Рамиприл(n=302) Все больные (n=603) Мужчины/женщины 230/71 225/77 455/148 Средний возраст (SD), лет* 65 (9 6) 64 5 (9 6) 64 7 (9 6) Медицинский анамнез Артериальная гипертония* 64(21%) 83 (27%) 147 (24%) Инфаркт миокарда* 73 (24%) 80 (26%) 153(25%) Стенокардия* 102 (34%) 111(37%) 213(35%) Аритмии 10(3%) 11(4%) 21(3%) Сахарный диабет* 27 (9%) 28(9%) 55 (9%) Сердечная недостаточность в анамнезе* 25 (8%) 19(6%) 44 (7%) Инфаркт миокарда Перидний 176 (62%) 176(60%) 352(61%) Задний 109(38%) 119(40%) 228 (39%) Неопределенный 16 7 23 Зубец Q 205(71%) 207(70%) 412(71%) Без зубца Q 83 (29%) 89(30%) 172(29%) Неклассифицированный 13 6 19 Тромболизис* 204 (67 8%) 217(719%) 421(69 8%) Сопутствующая терапия Аспирин 259(86%) 249 (82 5%) 508 (84%) Бета-блокатор 29(10%) 38(13%) 67(11%) Антагонист кальция 41(14%) 40(13%) 81(13%) Дигоксин* 18(6%) 12 (4%) 30(5%) Диуретик* 203 (67%) 207(69%) 410(68%) Нитрат 172 (57%) 159(53%) 331(55%) Фракция выброса Средняя (SD) (%) 42 8(14 5) 44 8(17 7) 43 8(16 1) Число больных 83 75 158 Средний срок (SD) до рандомизации, дни 5 01(196) 5 07 (2 12) 5 04 (2 04) Доза к моменту выписки Умерли в стационаре 16 9 25 0мг 15(5 3%) 40(13 7%) 55(9 5%) 2,5 мг два раза в день 12(4 2%) 23(7 9%) 35(6 1%) 5,0 мг два раза в день 258(90 5%) 230 (78 5%) 488(84 4%) К моменту выписки из стационара 40 (13,7%) больных группы рамиприла и 15 (5,3%) пациентов группы плацебо не получали исследуемый препарат. Кроме того, более высокую дозу препарата в группе рамиприла получало меньшее число больных (230 [78,5%]), чем в группе плацебо (258 [90,5%]). Причины прекращения лечения были указаны исследователями во всех случаях. В группе рамиприла причинами отмены препарата чаще служили плохая переносимость и отказ от дальнейшего участия в исследовании, а в группе плацебо — тяжелая рефрактерная сердечная недостаточность или смерть. 44 больных группы плацебо и 22 больных группы рамиприла досрочно выбыли из исследования, так как им потребовалось назначение ингибитора АПФ по поводу сердечной недостаточности. 1 марта 1993 года, когда была завершена фаза лечения, исследуемый препарат получали 146 (66%) из 221 больного группы плацебо и 139 (55%) из 254 больных группы рамиприла. После завершения приема исследуемого препарата в обеих группах дальнейшую терапию назначали лечащие врачи, которые не имели информации о распределении пациентов на группы. В обеих группах средняя длительность терапии в рандомизированном исследовании составила около 1 года (плацебо — 13,4 мес, рамиприл - 12,4 мес).
На рис. 1 изображены кривые выживаемости больных групп плацебо и рамиприла, построенные с помощью метода Каплана-Мейера. В группе плацебо умерли 117 (38,9%) из 301 больного, а в группе рамиприла - 83 (27,5%) из 302 больных. Кривые разошлись вскоре после начала лечения и продолжали расходиться в течение первых 2 лет; в последующем они были параллельными. По данным регрессионной модели Кокса, относительный риск смерти снизился на 36% (95% доверительный интервал 15—52%; p=0,002). В течение в среднем 59 месяцев абсолютная выживаемость была на
11,4% выше в группе рамиприла. Лечение рамиприлом в течение в среднем 12 месяцев позволяло сохранить жизнь 114 больным в течение 5 лет на каждые 1000 пациентов, начавших терапию.
Анализ чувствительности
Для проверки надежности полученных данных, мы проводили анализ чувствительности. Для оценки возможного влияния вариабельности характеристик двух групп мы сопоставили скорректированные кривые выживаемости. Все ключевые характеристики, зарегистрированные на момент рандомизации, одновременно включали в модель регрессии Кокса как множественные кофакторы. При этом конечной точкой была смерть от любых причин. В анализ включали всех за исключением 24 пациентов, у которых отсутствовала необходимая информация. 395 из 579 больных, которых включили в многофакторный анализ чувствительности, были живы 1 марта 1996 года, а 184 — умерли. Несмотря на небольшое снижение статистической силы эффект рамиприла не изменился (снижение относительного риска на 34% [95% ДИ 11-51%]; p=0,006). Другими независимыми предикторами смерти от любых причин были возраст на момент рандомизации, передняя локализация острого инфаркта миокарда, отсутствие тромболитической терапии, применение дигоксина на момент рандомизации и медицинский анамнез (сахарный диабет, артериальная гипертония, аритмии и хроническая сердечная недостаточность).
Мы проанализировали также динамику благоприятного влияния рамиприла на выживаемость (рис. 2). Все случаи смерти, зафиксированные в течение первого месяца (плацебо — 23, рамиприл -16); 6 месяцев (41; 28), 12 месяцев (59; 39) и 24 месяцев (81; 49) последовательно исключали из анализа общей смертности. Сравнение проводили с помощью теста log-rank (двусторонний p) и модели пропорционального риска Кокса (единственным кофактором было лечение). Через 1 месяц снижение относительного риска составило 36% (95% ДИ 13-53%;р=0,004);6 месяцев -37% (11-55; p=0,009), 12 месяцев — 35% (4—56, p=0,029). После 24 месяцев кривые выживаемости были паралелльными, хотя после этого срока было зарегистрировано меньшее число случаев смерти ( 21% [от -26 до 51]; p=0,32).
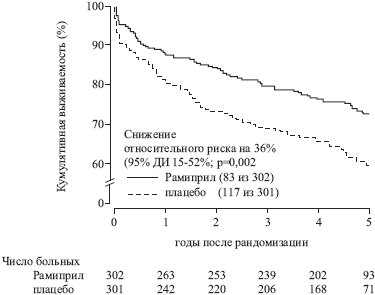
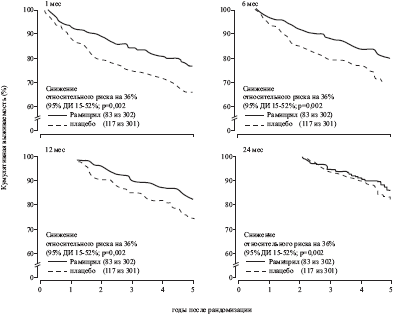
Рис. 1 Кривые выживаемости Каплана-Мейера в группах рамиприла и плацебо. Выживаемость сравнивали с помощью теста log-rank (двусторонний р). Рис. 2. Анализ выживаемости по Каплану-Мейеру, исключали случаи смерти в течение первых 1 мес, 6 мес, 12 мес и 24 мес после рандомизации. Обсуждение
Результаты исследования AIREX подтверждают продемонстрированную ранее эффективность длительной терапии рамиприлом у больных с преходящей или персистирующей сердечной недостаточностью после острого инфаркта миокарда. Эффективность рекомендуемой схемы лечения (2,5 мг два раза в день, а затем 5 мг два раза в день) оценивали у всех рандомизированных больных, начавших терапию. Кроме того, протокол исследования предполагал прекращение исследуемой терапии в случае развития явной хронической сердечной недостаточности, требовавшей назначения ингибиторов АПФ. Лечение во всех случаях было прекращено в марте 1993 года, поэтому средняя его длительность составила около 1 года. После завершения исследования решение о дальнейшем применении ингибитора АПФ принимали лечащие врачи. Хотя в группе плацебо во время исследования была выше доля больных, у которых развилась сердечная недостаточность, потребовавшая назначения ингибитора АПФ открытым методом, тем не менее, процент больных, получавших препараты этой группы в фазу продленного наблюдения, не известен. Однако после завершения исследования врачи не получали информацию о распределении больных на группы, поэтому эти данные не могли повлиять на их решение назначить ингибитор АПФ.
На основании абсолютного увеличения выживаемости на 11,4%, мы рассчитали, что лечение 9 больных рамиприлом в течение в среднем 1 года позволит сохранить жизнь в течение 5 лет одному пациенту. Этот эффект сопоставим с таковым аортокоронарного шунтирования при стенозе основного ствола левой коронарной артерии (реваскуляризация у 6 больных позволяет сохранить жизнь в течение 5 лет одному пациенту) [22]. Эффект рамиприла был еще более выраженным у больных в возрасте старше 65 лет и пациентов, получавших диуретики на момент рандомизации.
Мы уделяли большое внимание подтверждению жизненного статуса всех 603 больных, которые были включены в исследование AIRE в Великобритании. Из-под наблюдения выбыл только один больной группы рамиприла, покинувший Великобританию во время первой фазы исследования; было установлено, что он был жив 1 марта 1996 года. Напротив, в исследовании ISIS-4 разница числа случаев смерти между группами плацебо и каптоприла составила 143, однако жизненный статус через 35 дней был неизвестен в 1742 случаях [1]. В исследовании GISSI-3 разница числа случаев смерти также составила 134 (при этом 76 больных выбыли из-под наблюдения) [10]. В обоих исследованиях анализ чувствительности, вероятно, не подтвердил бы наличие небольшого и нестойкого эффекта. Напротив, в исследованиях SAVE и TRACE удалось завершить наблюдение всех больных несмотря на большую длительность этих исследований.
Дополнительным подтверждением надежности результатов SAVE, TRACE и AIRE являются более низкие диапазоны 95% доверительных интервалов. Если он приближается к 0, то результаты всего исследования следует интерпретировать осторожно. Даже при мета-анализе первых мегаисследований (100000 больных) не удалось получить более низкий 95% доверительный интервал, четко отличающийся от 0 (абсолютное снижение смертности на 0,46%, снижение относительного риска на 6,5% [95% ДИ 1,9-11,1%]) [1]. Результаты AIREX (11,4%; 36% [15—52%]) подтверждают надежность результатов исследований SAVE (4,1%; 19% [3-32%]) [3], AIRE (5,7%; 27% [11-40%]) [4] и TRACE (4,1%; 22% [9-33%]) [8].
Ограничением сравнительно небольших клинических исследований является возможность системной ошибки. Ее вероятность можно в определенной степени оценить на основании 95% доверительного интервала. Однако случайные различия исходных характеристик двух групп могут вызвать искажения кривых выживаемости. Чтобы исключить такую возможность, мы провели анализ чувствительности, который показал, что внесение поправок на исходные характеристики не оказывало влияния на результаты исследования.
Важным вопросом, который специально не изучался в опубликованных исследованиях, является необходимая длительность терапии. В исследованиях GISSI-3 и ISIS-4 терапию прекращали через 4-6 недель. Как и в AIREX, затем врачи могли назначить ингибиторы АПФ, если они считали это целесообразным [21,23]. В обоих исследованиях небольшой абсолютный эффект (0,5 и 0,8% соответственно) сохранялся или уменьшался в последующие месяцы, утрачивая статистическую значимость. На основании полученных данных исследователи рекомендовали пожизненную терапию ингибиторами АПФ больным сердечной недостаточностью или нарушенной функцией левого желудочка.
В исследованиях SAVE, AIRE, TRACE и SOLVD [21] при изучении эффективности длительной терапии у больных с нарушенной функцией левого желудочка было выявлено продолжающееся расхождение кривых выживаемости. В исследовании AIREX благоприятный эффект на выживаемость сохранялся спустя 12 месяцев, хотя большинство больных после этого срока не получали терапию. Отсутствие улучшения выживаемости спустя 24 месяца имеет несколько возможных объяснений. Учитывая широкий 95% доверительный интервал от -26% до +51%, мы не можем исключить возможное увеличение эффекта после указанного срока. Альтернативным объяснением может служить тот факт, что многие больные, распределенные в группу плацебо, умерли. Однако представляется также вероятным, что прекращение изучаемой терапии в сочетании с неограниченным применением ингибиторов АПФ определяло сопоставимую смертность после 24 месяцев.
Мы показали, что терапия рамиприлом у больных сердечной недостаточностью после острого инфаркта миокарда вызывает клинически и статистически значимое снижение смертности, которое сохраняется в течение более 5 лет. Полученные данные подтверждают результаты предыдущих исследований, в которых ингибиторы АПФ оказывали благоприятное влияние на выживаемость больных с нарушенной функцией левого желудочка [3,4,8,21], в то время как результаты неселективного назначения препаратов этой группы всем больным инфарктом миокарда оказались разочаровывающими [1,2,5,9]. Если врач решил назначить больному острым инфарктом миокарда ингибитор АПФ, то при хорошей переносимости мы рекомендуем продолжать лечение неопредленно долгое время. Кроме того, учитывая недостаточное внедрение результатов рандомизированных контролируемых исследований в клиническую практику [ 13-15], мы рекомендуем нашим коллегам выбирать препараты и дозы, польза которых убедительно доказана.
Структура исследования AIREX
Главные исследователи—Alistair S Hall, Stephen G Ball Советник по статистике—Gordon D Murray Координатор проекта—Penny Maguire Монитор в южных странах—Julia Riley Исследователи AIREX—SG Ball, GW Reynolds, JC Cowan, EJ Perrins (General Infirmary, Leeds); AF Mackintosh, LB Tan, JB Stoker (St James's University Hospital, Leeds); K Channer (Royal Hallamshire Hospital, Sheffield); JD Stephens, H Kadr (Oldchurch Hospital, Romford); KE Berkin (Wharfedale General Hospital, Otley); MVJ Raj (Good Hope District General Hospital, Sutton Coldfield); TS Callaghan (Stracathro Hospital, Brechin); S Joseph (Mayday Hospital, Croydon); RS Hornung, E Rodrigues (Faza-kerley Hospital, Liverpool); D Waller (Royal South Hants Hospital, Southampton); SE Pugh (Sunderland District Hospital); RA Blackwood (Wexham Park Hospital, Slough); RH Robson (Cumberland Infirmary, Carlisle); JI Wilson (Pin-derfields General Hospital, Wakefield); DLH Patterson (Whittington Hospital, London); WG Hendry (Wycombe General Hospital, High Wycombe); C Davidson (Royal Sussex County Hospital, Brighton); P Wilkinson (Ashford Hospital); AK Ghosh (Pontefract General Infirmary); D Robson (Greenwich District Hospital); MPS Varma Erne Hospital, Enniskillen; H Larkin (Harrogate District Hospital); G Sutton (Hillingdon Hospital); RS Clark (Scarborough Hospital); M Been (Walsgrave Hospital, Coventry); DB Coltman, TJ Reynard, JH Gorrigan, PF Tynan, JC Frankland (Lancaster); R Foale (St Mary's Hospital, London); C Borland (Hinchingbrooke Hospital, Huntington); U Somasundram (Friarage Hospital, Northallerton); G Tildesley (Hartlepo-ol General Hospital, Hartlepool).
Литература
1. ISIS-4 Collaborative Group. Fourth International Study of Infarct Survival. A randomised factorial trial assessing early oral captopril, oral mononitrate, and intravenous magnesium sulphate in 58,050 patients with suspected acute myocardial infarction. Lancet 1995; 345: 669-85.
2. Swedberg K, Held P, Kjekshus J, Rasmussen K, Ryden L, Wedel H on behalf of the CONSENSUS II Study Group. Effects of the early administration of enalapril on mortality in patients with acute myocardial infarction. Results of the Cooperative New Scandinavian Enalapril Survival Study II (CONSENSUS II). N Engl J Med 1992;327: 678-84.
3. Pfeffer MA, Braunwald E, Moy LA, et al on behalf of the SAVE Investigators. Effect of captopril on mortality and morbidity in patients with left ventricular dysfunction after myocardial infarction. N Engl J Med 1992; 327: 669-77.
4. The Acute Infarction Ramipril Efficacy (AIRE) Study Investigators. Effect of ramipril on mortality and morbidity of survivors of acute myocardial infarction with clinical evidence of heart failure. Lancet 1993; 342: 821-28.
5. GISSI-3. (Gruppo Italiano per lo Studio della Sopravvivenza nel-l'lnfarto Miocardico). Effects of lisinopril and transdermal glyceryl trinitrate singly and together on 6-week mortality and ventricular function after acute myocardial infarction. Lancet 1994; 343: 1115-22.
6. GISSI-3 Trial. Gruppo Italiano per lo Studio della Sopravvivenza nel-l'lnfarto Miocardico. Six month effects of early treatment with lisinopril and transdermal glyceryl trinitrate singly and together withdrawn six weeks after acute myocardial infarction. J Am Coll Cardiol 1996; 27: 337-44.
7. AmbrosioniE, BorghiC, Magnani B for the Survival of Myocardial Infarction Long-term evaluation (SMILE) Study Investigators. The effect of the angiotensin-converting-enzyme inhibitor zofenopril on mortality and morbidity after anterior myocardial infarction. N Engl J Med 1995; 332: 80-85.
8. Kober L, Torp-Pedersen C, Carlsen JE, et al for the Trandolapril Cardiac Evaluation (TRACE) Study Group. A clinical trial of the angiotensin-converting-enzyme inhibitor trandolapril in patients with left ventricular dysfunction after myocardial infarction. N Engl J Med 1995; 333: 1670-76.
9. LishengL, LiuLS, Wang W, etal for the Chinese Cardiac Study Collaborative Group. Oral captopril versus placebo among 13,634 patients with suspected acute myocardial infarction: interim report from the Chinese Cardiac Study (CCS-1). Lancet 1995; 345: 686-87.
10. GISSI-3. Study protocol on the effects of lisinopril, of nitrates, and of their association in patients with acute myocardial infarction. Am J Cardiol 1992; 70: 62C-69.
11. Hall AS. ACE inhibitors post-MI: the case for delayed, selective longterm treatment. Controvers Cardiol 1995; 6 (2): 5—8.
12. Latini R, Maggioni AP, Zuanetti G, Franzosi MG, Tognoni G on behalf of the GISSI-3 investigators. ACE inhibitors post-MI: the case for early, non-selective treatment. Controvers Cardiol 1995; 6 (2): 9-12.
13. The ASPIRE Steering Group. A British Cardiac Society survey of the potential for the secondary prevention of coronary disease: ASPIRE (Action on Secondary Prevention through Intervention to Reduce Events). Heart 1996, 75: 334-42.
14. Sapsford RJ, Hall AS, Robinson MB. Evaluation of angiotensin-converting enzyme inhibitor dosage and prescription rates in postmyocar-dial infarction patient. Eur Heart J 1996; 17: 62 (abstr).
15. Selby JV, Fireman BH, Lundstrom RJ, et al. Variation among hospitals in coronary-angiography practices and outcomes after myocardial infarction in a large health maintenance organization. N Engl J Med 1996; 335:1888-96.
16. Hall AS, Ball SG. ACE-inhibitors after myocardial infarction. Lancet 1989; 2:1527.
17. Hall AS, Winter C, Bogle SM, Mackintosh AF, Murray GD, Ball SG. The Acute Infarction Ramipril Efficacy (AIRE) Study: rationale, design, organization and outcome definitions. J Cardiovasc Pharmacol 1991; 18(2): S105-09.
18. ClelandJGF, ErhardtL, Hall AS, Winter C, Ball SG on behalf of the AIRE Study Investigators. Validation of primary and secondary outcomes and classification of mode of death among patients with clinical evidence of heart failure after a myocardial infarction: a report from the Acute Infarction Ramipril Efficacy (AIRE) Study Investigators. J Cardiovasc Pharmacol 1993; 22 (9): S22-27.
19. Cleland JGF, Erhardt L, Murray G, Hall AS, Ball SG, on behalf of the AIRE Study Investigators. Effect of ramipril on morbidity and mode of death among survivors of acute myocardial infarction with clinical evidence of heart failure. A report from the AIRE Study Investigators. Eur Heart J 1997; 18: 41-51.
20. Martinez C, Ball SG. Cost-effectiveness of ramipril therapy for patients with clinical evidence of heart failure after acute myocardial infarction. Br J Clin Pract 1995; 49 (78): S26-32.
21. The SOLVD Investigators. Effect of enalapril on survival in patients with reduced left ventricular ejection fractions and congestive heart failure. N Engl J Med 1991; 325: 293-302.
22. Yusuf S, Zucker D, Peduzzi P, etal. Effect of coronary artery bypass graft surgery on survival: overview of 10 year results from randomised trials by the Coronary Artery Bypass Graft Surgery Trialists Collaboration. Lancet 1994; 344:563-70.
23. The CONSENSUS Trial Study Group. Effects of enalapril onmor-tality in severe congestive heart failure. Results of the Cooperative North Scandinavian Enalapril Survival Study (CONSENSUS). N Engl J Med 1987; 316: 1429-35.
| Октябрь 2007 г. |