. . завод у місті Луцку |
Опубликовано в: "Circulation." 2003; №107; С.960-965Затраты на лечение рамиприлом у больных группы риска в исследовании Heart Outcomes Prevention Evaluation (HOPE)
Andre Lamy, Salim Yusuf, Janice Pogue, Amiram Gafni от имени исследователей HOPEВведение. Исследование HOPE продемонстрировало эффективность рамиприла в профилактике сердечно-сосудистой смерти, инфаркта миокарда и инсульта у больных высокого риска без признаков дисфункции левого желудочка или сердечной недостаточности. Целью настоящего исследования было изучение эффективности затрат на лечение рамиприлом в США и Канаде на основании результатов НОРЕ.
Методы и результаты. Анализ проводили с позниции третьей стороны - системы Medicare в США и министерства здравоохранения в Канаде. Рассчитывали затраты на лечение рамиприлом и плацебо. В течение 4,5 лет данные ежегодно дисконтировали на 3%. Проводили анализ чувствительности. Затраты выражены в американских и канадских долларах соответственно. Общие затраты на больного (включая стоимость рамиприла) в обеих странах не отличались между группами (США: $1 3 Б20 и $1 3 631; Канада: $8702 и
$8588). На основании анализа bootstrap было показано, что в 90% случаев затраты не увеличивались или снижались (64% случаев в США и 27% случаев в Канаде) или были экономическими оправданными (коэффициент эффективности дополнительных затрат <$1 0000).
Заключение. Мы полагаем, что применение рамиприла в обеих странах является затратно-эффективным. Эти результаты подтверждают целесообразность назначения рамиприла больным, которых включали в исследование НОРЕ.
Ключевые слова: сердечно-сосудистые заболевания, клинические исследования, цереброваскулярные осложнения, сахарный диабет, анализ эффективности затрат
В исследовании HOPE изучалась эффективность ингибиторов ангиотензинпревращающего фермента [ 1 ] у пациентов высокого риска без признаков дисфункции левого желудочка или сердечной недостаточности [2-4]. Лечение рамиприлом привело к снижению риска развития первичной конечной точки, включавшей в себя смерть от сердечно-сосудистых причин, инфаркт миокарда и инсульт. Кроме того, было выявлено значительное снижение сердечно-сосудистой и общей смертности и частоты инфаркта миокарда и инсульта. Эти результаты имеют важное значение для кардиологов и врачей общей практики, наблюдающих больных с сердечно-сосудистыми заболеваниями и сахарным диабетом [5]. В связи с этим необходимо оценить эффективность затрат на широкое применение рамиприла. В настоящей статье приводятся результаты анализа эффективности затрат на применение плацебо и рамиприла в США и Канаде на основании исследования НОРЕ.
Методы
Клиническое исследование
НОРЕ было крупным многоцентровым, рандомизированным, контролируемым исследованием. Набор больных проходил с декабря 1993 года по июнь 1995 года в 129 центрах в Канаде, 27 центрах в США, 76 центрах в Западной Европе и 35 центрах в Мексике и Южной Америке. В исследование включали пациентов в возрасте по крайней мере 55 лет при наличии коронарной болезни сердца, перенесенного инсульта или поражения периферических артерий в анамнезе или сахарного диабета в сочетании с еще по крайней мере одним сердечно-сосудистым фактором риска (артериальная гипертония, повышение сывороточного уровня общего холестерина, снижение уровня холестерина высокой плотности, курение или микроальбуминурия). У пациентов отсутствовали низкая фракция выброса или сердечная недостаточность. Были рандомизированы 9297 больных, которым к обычной терапии добавляли рамиприл 10 мг/сут или плацебо. Средняя длительность наблюдения составила 4,5 года (исследование было завершено в апреле 1999 года).
Следует отметить, что все больные получали стандартную терапию независимо от распределения на группы, в том числе аспирин, диуретики, антиангинальные, антигипертензивные и липидснижающие средства. Решение о применении этих препаратов принимали лечащие врачи. Полученные результаты приведены в табл. 1.
Таблица 1. Эффективность рамиприла в исследовании HOPE
Группа рамиприла (n=4645), п, % Группа плацебо (n=4652), п,% Относительный риск Ρ Первичные конечные точки 651 (14.0) 826(17.8) 0.78 <0.001 Сердечно-сосудистая смерть 282 (6.1) 377(8.1) 0.74 <0.001 Инфаркт миокарда 459(9.9) 570(12.3) 0.80 <0.001 Инсульт 156(3.4) 226(4.9) 0.68 <0.001 Смерть от любых причин 482(10.4) 569(12.2) 0.84 0.005 Вторичные конечные точки Реваскуляризация 743(16.0) 854(18.4) 0.85 0.001 Госпитализация по поводу нестабильной стенокардии 554(11.9) 567(12.2) 0.97 0.64 Диабетические осложнения 303 (6.5) 356(7.7) 0.85 0.038 Госпитализация по поводу сердечной недостаточности 141 (3.0) 161 (3.5) 0.87 0.22 Другие исходы Сердечная недостаточность 417(9.0) 534(11.5) 0.77 <0.001 Прогрессирующая стенокардия 1107(23.8) 1222(26.3) 0.88 0.003 Новый диабет 102 (3.6) 155(5.4) 0.66 <0.001 Явная нефропатия 144(3.1) 185(4.0) 0.78 0.027 Нефатальная остановка сердца 14(0.3) 28(0.6) 0.50 0.030 Госпитализация по поводу желудочковой аритмии 11 (0.2) 24(0.5) 0.46 0.027 Транзиторная ишемическая атака 45(1.0) 64(1.4) 0.70 0.065 Нестабильная стенокардия с изменениямми на ЭКГ 175 (3.8) 181 (3.9) 0.96 0.71 Анализ затрат
При анализе затрат мы проверяли гипотезу о том, что применение рамиприла не сопровождается ростом затрат или обеспечивает их экономию. Затраты выражены в долларах США (1999 года) и канадских долларах (1999 года) соответственно. Ежегодная ставка дисконтирования составляла 3%, так как исследование продолжалось 4,5 года.
Затраты средств
У больных, получавших рамиприл и плацебо, анализировали средства, затраченные на лечение. Мы имели сведения об общей длительности пребывания больных в стационаре и причинах госпитализаций (первичные и вторичные диагнозы). Собирали также данные о препаратах, которые пациенты принимали в амбулаторных условиях. Исследования, которые проводились в амбулаторных условиях, не регистрировали. Значительная часть дорогостоящих вмешательств или исследований проводится в период госпитализации, поэтому представлялось вероятным, что большая часть затрат средств была учтена. Возможным исключением являются некоторые исследования, которые проводятся за один день и не требуют госпитализации, такие как коронарная ангиография без последующей реваскуляризации, сцинтиграфия или эхокардиография. Кроме того, учитывали случаи перехода в группу плацебо при наличии клинических показаний к назначению ингибиторов АПФ и приверженность к лечению в группе рамиприла. Приверженность оценивали при каждом визите, а затраты на препарат скорее фиксировали в соответствием с его назначением, а не применением. Мы определяли общую приверженность в процентах при каждом визите. Приверженность к терапии рамиприлом была ниже приверженности к плацебо, так как активный препарат в некоторых случаях вызывает побочные реакции (например, кашель). Мы регистрировали все госпитализации, хотя случаи поступления в стационар по несосудистым причинам были впоследствии исключены из анализа, так как их доля в структуре медицинских затрат была небольшой и сопоставимой в группах плацебо и рамиприла.
Нашей первой задачей было присвоение кода каждому диагнозу или процедуре на основании информации, содержащейся в индивидуальной регистрационной карте (первичный и вторичный диагнозы), например, аортокоронарное шунтирование, чрескожная транслюминальная ангиопластика, инфаркт миокарда, нестабильная стенокардия, застойная сердечная недостаточность, каротидная эндартерэктомия, хирургическое вмешательство на периферических сосудах, транзиторная ишемическая атака, желудочковая аритмия и остановка сердца (табл. 2). Мы анализировали затраты на лечение всех больных (9227) в США и Канаде на основании затрат, ассоциирующихся с определенными диагнозами и вмешательстами.
Таблица 2. Затраты, связанные с различными состояниями и вмешательствами в США и Канаде
Код США, доллары Канада, канадские доллары, Затраты на один случай* Инфаркт миокарда 121/122/123 6456 6380 Инсульт 14 17 300 15 555 Нестабильная стенокардия 124/125 5681 3276 Застойная сердечная недостаточность 127 4865 5083 Остановка сердца 129 5363 2226 Желудочковая аритмия 138/139 3641 3178 Транзиторная ишемическая атака 15 3163 1928 Аортокоронарное шунтирование 106 32 705 13 978 Транслюминальная ангиопластика 112 16 372 10210 Каротидная эндартерэктомия 5 8579 6689 Вмешательства на периферических сосудах 478/479 13591 4638 Затраты на год лечения Явная нефропатия Не применимо 1337 1966 Вновь выявленный диабет Не применимо 1926 2470 Хотя затраты медицинских средств регистрировали проспективно с начала исследования, тем не менее, их стоимость определяли в конце исследования (табл. 2). Адекватные сведения о стоимости медицинских услуг во всех центрах отсутствовали. По практическим причинам мы выбрали следующий подход.
США
Значительное число американцев застрахованы частными компаниями. Информация о счетах, оплаченных этими компаниями, и больничных счетах во время исследования отсутствовала. Сведений о затратах в больницах администрации ветеранов также не было. В связи с этим мы решили использовать легко доступные сведения о затратах на лечение в рамках системы Medicare. Такой подход является информативным при сравнении затрат в основной и контрольной группах. При анализе стоимости лечения заболеваний сердца в США мы использовали средние показатели системы Medicare (MEDPAR 19996) [7].
Примененный подход имеет два исключения. Стоимость инсульта в системе Medicare достаточно низкая, так как она не предполагает возмещение затрат на реабилитацию и пребывание в домах для инвалидов. В связи с этим данные Medicare могли значительно занизить разницу затрат между группами, учитывая снижение частоты инсульта в группе рамиприла. По этой причине мы использовали данные исследования Holloway и соавт. [8], которые анализировали затраты, связанные с определенными цереброваскулярными осложнениями в 5 специализированных центрах. Эти центры были сопоставимы с центрами, которые принимали участие в НОРЕ. Полные сведения о различных подтипах инсульта (ишемический инсульт, внутричерепное кровотечение или субарахноидальное кровотечение) в исследовании HOPE отсутствовали. В связи с этим мы использовали взвешенный средний показатель. Явная нефропатия и вновь выявленный сахарный диабет не сопровождаются больничными затратами, так как они являются первым этапом длительного патофизиологического процесса. Тем не менее, они приводят к затратам на амбулаторное лечение, которые оценить труднее. Brown и соавт. [9] смогли рассчитать эти затраты до развития сердечно-сосудистых и почечных осложнений. Применение лекарственных средств систематически регистрировалось на протяжении всего исследования, а их стоимость брали из Красной книги [10] (средние оптовые цены). Для анализа использовали стоимость дженериков, если они имелись в соответствующем классе лекарственном средств.
Канада
Для анализа затрат на лечение в Канаде мы использовали детальную систему (см. ниже), разработанную в нашем учреждении для кардиохирургического и кардиологического отделений и предполагающую тщательный учет затрат медицинских средств на каждого больного. Благодаря помощи администрации мы имели доступ к финансовым документам и компьютерным бухгалтерским файлам. Это позволило нам точно определить стоимость пребывания в различных отделениях (отделение интенсивной терапии, обычное отделение), аптечные затраты (аптека больницы и аптека отделения), стоимость всех исследований крови, рентгенологических исследований, сцинтиграфии и лечебных вмешательств, таких как аортокоронарное шунтирование, чрескожная ангиопластика коронарных артерий, стентирование, коронарная ангиография и катетеризация [11]. Корреляция сданными, полученными в региональной программе, была хорошей [12]. Стоимость лекарств определяли на основании программы Ontario Drug Benefit. Использовали стоимость дженериков, если они были доступными. На последнем этапе полученные значения включали в ту же систему кодов.
Статистический анализ и анализ чувствительности
На основании стоимости услуг определяли затраты на лечение больного и рассчитывали средние значения для каждой группы (рамиприл и плацебо). Вероятность нормального распределения затрат была низкой, поэтому для рассчета стандартных ошибок и 95% доверительных интервалов использовали метод bootstrap [13,14]. В исследовании HOPE частота комбинированной первичной конечной точки снизилась в различных подгруппах больных. В этих подгруппах также анализировали затраты. Неоднородность различий затрат в различных подгруппах тестировали с помощью метода ANOVA. Статистический анализ завершали с помощью программы SAS 6.1 2.
Для изучения влияния некоторых рассчетных затрат, таких как вновь выявленный сахарный диабет, явная нефропатия и инсульт, проводили анализ чувствительности. Вариабельность показателей могла быть более значительной, так как их определяли на основании различных публикаций. При анализе чувствительности использовали более низкие и высокие значения (±25%). Комбинации различных показателей затрат, связанных с вновь выявленным диабетом, явной нефропатией и инсультом, тестировали по отдельности в каждой группе. Изучали разные сценарии, которые могли продемонстрировать значимые различия.
Результаты
Затраты на госпитализации и процедуры
Затраты на госпитализации и затраты, связанные с развитием различных состояний, значительно снизились в группе рамиприла. Они составили $2987 на больного в группе рамиприла и $3601 на больного в группе плацебо в США и $2430 и $2994 соответственно в Канаде. Затраты на реваскуляризацию коронарных артерий, каротидную эндартерэктомию и реваскуляризацию периферических артерий составили $3990 на больного в группе рамиприла и $4740 на больного в группе плацебо в США и $1970 и $2323 соответственно в Канаде.
Затраты на лекарства
В группе рамиприла выявили небольшое снижение применения бета-блокаторов, антагонистов кальция и антитромбоцитарных средств (нд), однако затраты на использование сопутствующих препаратов были значительными в обеих группах. Они составили $5063 на больного в группе рамиприла и $5186 на больного в группе плацебо в США и $3119 и $3188 на больного соответственно в Канаде. Стоимость рамиприла равняется $34.50 в месяц в США и $28.50 в месяц в Канаде. Затраты на рамиприл были значительно выше в основной группе. Они составили $1480 на больного в группе рамиприла и $ 104 на больного в группе плацебо в США и $1183 и $83 на больного соответственно в Канаде.
Общие затраты
Общие затраты на госпитализации, вмешательства, исследуемые и другие препараты мало отличались в группах рамиприла и плацебо (табл. 3). Они составили $13520 на больного в группе рамиприла и $13631 на больного в группе плацебо в США (снижение на $111 при лечении рамиприлом) и соответственно $8702 и $8588 на больного в Канаде (увеличение на $114 при лечении рамиприлом). Ежегодная ставка дисконтирования составила 3%, так как средняя длительность наблюдения равнялась 4,5 года. Общие дисконтированные затраты составили $12463 на больного в группе рамиприла и $12567 на больного в группе плацебо в США (снижение на $105 в группе рамиприла) и $8019 и $7915 на больного в двух группах соответственно в Канаде (увеличение на $ 103 в группе рамиприла).
Таблица 3. Средние затраты на больного в США и Канаде (95% ДИ)
Категории затрат Рамиприл, USD Плацебо, USD Разница Рамиприл, CAN Плацебо, CAN Разница Госпитализации 2987 3601 -614 2430 2994 -564 (2798-3207) (3388-3829) (-912; -316) (2267-2602) (2814-3180) (-810;-318) Вмешательства 3990 4740 -750 1970 2323 -353 Сопутствующая терапия (3690-4310) 5063 (4407-5072) 5186 (-1200;-300) -123 (1818-2125) 3119 (2160-2487) 3188 (-575; -131) -69 (4965-5166) (5083-5290) (-268; 22) (3060-3184) (3127-3253) (-1 57; 21) Исследуемый препарат 1480 104 + 1376 1183 83 + 1100 (1461-1498) (94-112) (1355; 1396) (1167-1197) (76-90) (1083- 1115) Общие затраты 13520 13631 -111 8702 8588 -114 (13104-13954) (13169-14090) (-734; 512) (8446-8967) (8306-8869) (-269; 497) Статистический анализ и анализ чувствительности
Распределение случаев при анализе bootstrap с 95% доверительным интервалом изображено на графиках эффективности затрат (рис. 1 и 2). Как видно на графиках, применение рамиприла может сопровождаться дополнительными затратами (они ниже в США и выше в Канаде). В 36% случаев в США и в 73% случаев в Канаде общие затраты, вероятно, должны возрасти при лечении рамиприлом. В половине из них дополнительные затраты составят $200 или менее на больного. Учитывая вероятный рост общих затрат в части случаев, мы рассчитывали коэффициенты эффективности дополнительных затрат. В качестве дополнительного эффекта мы использовали снижение абсолютного риска первичной конечной точки (сердечнососудистой смерти, инфаркта миокарда или инсульта) на 3,8%. В США в большинстве случаев (64%) затраты не изменялись или снижались. В 94% случаев затраты не менялись или снижались или дополнительные затраты на профилактику одной первичной конечной точки составляли <$10 000. В Канаде доля случаев, когда затраты оставались прежними или снижались, оказалась ниже (27%). В 91 % случаев отмечены отсутствие роста затрат или их экономия, или дополнительные затраты на профилактику одного исхода составляли <$10 000.
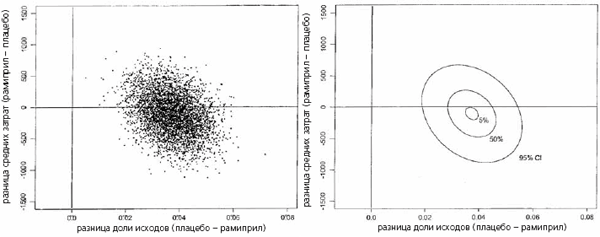
Рис. 1. Графическое изображение эффективности затрат в США
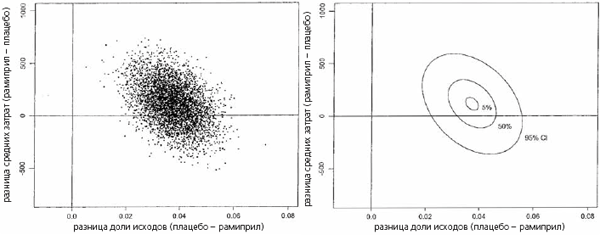
Рис. 2. Графическое изображение эффективности затрат в Канаде
Для анализа чувствительности выбрали затраты, связанные с развитием сахарного диабета, явной нефропатии и инсульта, так как их возможная вариабельность могла оказаться более значительной. При анализе чувствительности использовали более низкие и высокие значения (±25%). Изучали различные комбинации затрат (по отдельности, все 3 вместе или смешанные комбинации). Общие результаты не изменились, так как значимые различия в США и Канаде обнаружены не были.
Анализ подгрупп
Общие затраты в каждой подгруппе анализировали с помощью теста на взаимодействие. В обеих странах разница между отдельными подгруппами была незначительной за исключением возрастных подгрупп (табл. 4). У больных в возрасте 65 лет и старше применение рамиприла сопровождалось значительным снижением затрат, в то время как у пациентов моложе 65 лет они несколько возросли (p=0.008 для взаимодействия в США и p=0.006 в Канаде). При анализе bootstrap в обеих возрастных группах и странах эти результаты не изменились. Они, вероятно, отражают более высокую абсолютную пользу лечения у пожилых людей, у которых выше частота неблагоприятных исходов. У 99% больных в возрасте старше 65 лет общие затраты снизились или не изменились (93% в США и 78% в Канаде) или оказались эффективными (коэффициент эффективности дополнительных затрат на профилактику одного исхода <$10 000.
Таблица 4. Средние затраты на больного в различных подгруппах в США и Канаде
*Р=0.008 для неоднородности. t Р=0.006 для неоднородности
Подгруппы больных Рамприл, USD Плацебо, USD Разница (95% ДИ) Рамиприл, CAN Плацебо, CAN Разница (95% ДИ) Сахарный диабет Да 13865 13 945 -261 (-1277;756) 8912 8873 39 (-599; 677) Нет 13414 13 438 -24 (-820; 773) 8568 8412 1 56 (-318; 629) Возрастает >65 13 184 13 836 -652 (-1487; 182)* 8643 8872 -229(-753;295)t <65 13 943 13 385 558 (-397; 1514) 8775 8246 529 (-33; 1091) Пол Мужчины 14019 14074 -55 (-828; 718) 8991 8834 157 (-309; 623) Женщины 12204 12 357 -153 (-1207; 902) 7940 7881 -59 (-585; 704) Гипертония Да 13989 14268 -279 (-1210; 653) 9097 9143 -46 (-617; 525) Нет 13093 13 087 6 (-848, 859) 8342 8114 228 (-289; 746) Сердечно-сосудистые заболевания Да 14389 14413 -24 (-718; 669) 9207 91441 166 (-251; 585) Нет 7802 7443 359 (-721; 1439) 5376 5002 374 (-362; 1109) Обсуждение
В настоящем исследовании мы изучали гипотезу о том, что терапия рамиприлом обеспечивает экономию затрат или не приводит к их увеличению. Мы полагали, что снижение затрат, связанное с уменьшением частоты неблагоприятных исходов, позволит компенсировать дополнительные затраты на рамиприл. Однако 95% доверительные интервалы разницы затрат на больного составляли от $734 до $512 в США и от $ 269 до $497 в Канаде. Несмотря на отсутствие явной разницы общих средних затрат между группами рамиприла и плацебо мы не можем сказать, что терапия рамиприлом не влияет на затраты, так как мы заранее не определили границы нейтральности.
Однако дополнительный анализ bootstrap (рассчет вероятности экономии или отсутствия роста затрат на основании их распределения) позволил нам получить полезную информацию для организаторов здравоохранения. Мы обнаружили, что в 90% случаев затраты не увеличиваются или снижаются (64% в США и 27% в Канаде) или являются эффективности (коэффициент эффективности дополнительных затрат на профилактику одного исхода <$10 000).
Анализ затрат проводился после завершения рандомизированного исследования. Соответственно, мы имели ограниченную информацию о затратах средств. Хотя в исследовании учитывалась длительность нахождения в стационаре, пребывание в различных отделениях не анализировалось. Тем не менее, информация о медицинских услугах собиралась проспективно, а использованная система кодов позволили устранить эти ограничения. Наши рассчеты стоимости лечения, вероятно, являются заниженными, так как стоимость амбулаторных вмешательств и исследований не учитывалась. Прежде всего это касается стоимости инсульта, так как данные о затратах на длительное лечение после выписки из стационара отсутствовали. Если бы они были учтены, то полученные результаты оказались бы в пользу рамиприла, учитывая значительное снижение частоты инсульта в этой группе. В случае вновь возникшего сахарного диабета и явной нефропатии затраты могли быть завышенными, однако анализ чувствительности подтвердил их адекватность. В конце исследования (4,5 года) кривые частоты клинических конечных точек продолжали расходиться, поэтому при продолжении исследования теоретически могла бы быть достигнута экономия затрат.
Анализ затрат проводился с позиции интегрированной системы здравоохранения, предполагающей регистрацию всех прямых затрат (Medicare в США и Министерство здравоохранения в Канаде). Хотя предлагалось анализировать затраты с позиции общества, однако признается, что проведение подобного анализа с других позиций является приемлемым и может оказаться более адекватным в определенных случаях [15,16]. Мы анализировали затраты с позиции системы здравоохранения, учитывая недостаток имевшихся данных. Мы не учитывали амбулаторные затраты, а также непрямые затраты, такие как снижение работоспособности и время, потраченное близкими на уход за больными. У нас нет оснований думать, что эти затраты в группе рамиприла будут выше, чем в контрольной группе. Напротив, они могут снизиться за счет уменьшения частоты основных сердечно-сосудистых исходов, сахарного диабета и прогрессирующей стенокардии. Следовательно, полученные нами данные приближаются к возможным результатам анализа затрат с позиции общества (в группе рамиприла они, возможно, являются завышенными).
В США и Канаде терапия рамиприлом является оправданной, так как в исследовании HOPE она вызывала снижение частоты сердечно-сосудистых осложнений, таких как сердечно-сосудистая смерть, инфаркт миокарда и инсульт. При этом в 90% случаев общие затраты уменьшались или не менялись (64% случаев в США и 27% случаев в Канаде) или были экономически обоснованными (коэффициент эффективности дополнительных затрат <$10000). На основании полученных данных можно сделать вывод о том, что применение рамиприла является эффективным подходом к использованию средств в обеих странах.
Литература
1.Lonn ЕМ, Yusuf S, Jha Ρ, et al. Emerging role of angiotensin-converting enzyme inhibitors in cardiac and vascular protection. Circulation. 1994;90:2056-2069.
2.Lewis EJ, Hunsicker LG, Bain RP, et al. The effect of angiotensinconverting-enzyme inhibition on diabetic nephropathy. N Engl J Med. 1 993; 329: 14Б6-1462.
3.The HOPE Study Investigators. The HOPE (Heart Outcomes Prevention Evaluation) Study: the design of a large, simple randomized trial of an angiotensin-converting enzyme inhibitor (ramipril) and Vitamin E in patients at high risk of cardiovascular events. Can J Cardiol. 1 996; 1 2: 127-137.
4.The Heart Outcomes Prevention Evaluation Study Investigators. Effects of an angiotensin-convertingenzyme inhibitor, Ramipril, on cardiovascular events in high-risk patients. N Engl J Med. 2000; 342: 14Б-1БЗ.
5. Francis GS. ACE inhibition in cardiovascular disease. N Engl J Med. 2000; 342: 201-202.
6.Centers for Medicare and Medicaid Services. Medicare provider analysis and review (MEDPAR) of short-stay hospitals. Available at: http://cms.hhs.gov/statistics/medpar/default.asp Accessed January 25, 2003.
7.Kirschner C, Kopacz J, Reyes D. Current Procedural Terminology: CPT 2001. 4th ed. Chicago, III: American Medical Association; 2000:645.
8.Holloway RG, Witter DM, Lawton MA, et al. Inpatient costs of specific cerebrovascular events at five academic medical centers. Neurology. 1996;46:854-860.
9.Brown JB, Pedula KL, Bakst AW. The progressive cost of complications in type 2 diabetes mellitus. Arch Intern Med. 1999; 159: 1873-1880.
10. Medical Economics Company. Drug Topics Red Book. New Jersey: Medical Economics Co; 1 999.
11. Smith KM, La my A, Arthur HM.et al. Outcomes and costs of coronary artery bypass grafting: comparison between octogenarians and septuagenarians at a tertiary care centre. CMAJ. 2001 ;1 65:759-764.
12. Ontario Case Cost Project (OCCP). Ontario Guide to Case Costing, Version 1.1. Ottawa: Ontario Case Cost Project; 1 995.
13. Briggs A, Gray A. The distribution of health care costs and their statistical analysis for economic evaluation. J Health Serv Res Policy. 1 998; 3:233-245.
14. Carpenter J, Bithell J. Bootstrap confidence intervals: when, which, what? A practical guide for medical statisticians. Stat Med. 2000; 1 9: 1141-1164.
15. Gold MR, Siegel JE, Russel LB, et al. Cost-effectiveness in Health and Medicine. New York: Oxford University Press; 1996.
16. Drummond MF, O'Brien B, Stoddart GL, et al. Methods for the Economic Evaluation of Health Care Programmes. 2nd ed. Oxford: Oxford Medical Publication; 1 997:296.
| Октябрь 2007 г. |