Опубликовано в:
«CONSILIUM MEDICUM» »»
Первичный рак печени. Обзор методов диагностики и лечения
Проф. М.Пек-Радосавлевич
Отделение гастроэнтерологии и гепатологии Медицинского университета Вены, Австрия
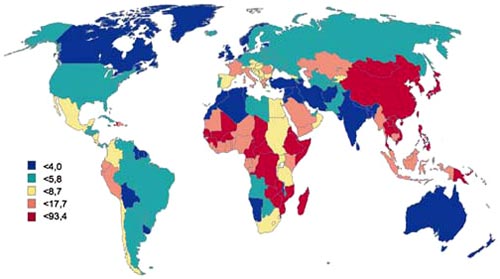
1. Гепатоцеллюлярная карцинома (ГЦК) - одна из самых часто встречающихся злокачественных опухолей. Ее распространенность в западных странах в последние десятилетия также значительно возросла и составляет 10-30 новых случаев заболевания на 100 000 жителей в год. На территории России смертность от ГЦК достаточно высока и составляет менее 5,8*105 случаев. Достичь уменьшения смертности от ГЦК возможно при проведении ранней диагностики данного заболевания. Пациенты зачастую не проходят регулярного медицинского контроля в связи с отсутствием симптомов ГЦК на начальном этапе, поэтому проблема ранней диагностики ГЦК остро стоит во всех странах.
1. Смертность от гепатоцеллюлярной карциномы в различных регионах
2. На графике представлены данные исследования, в котором участвовало 417 больных циррозом печени, но без ГЦК. В течение 5 лет наблюдения ГЦК была выявлена у 112 пациентов, заболеваемость составила 3,4% в год. Благодаря совершенствованию оборудования и приобретению опыта лечения данной группы больных, в III периоде наблюдения (1997-2001 гг.) стало возможным выявление опухолей все более мелкого размера (до 2,2 см). Ранее пациенты, не подлежащие лечению, составляли до 50% больных ГЦК, тогда как при ранней диагностике терапевтические возможности имеются у гораздо большей когорты больных. Ранняя диагностика ГЦК и ее скрининг основываются на 3 главных составляющих: методах лучевой диагностики, результатах лабораторных исследований и гистологических данных.
2. Частота развития ГЦК у пациентов с циррозом печени
- 417 пациентов с циррозом без ГЦК три 5-летних периода
- Период наблюдения 148 мес (1-213 мес), УЗИ каждые 6 или 12 мес 1
- ГЦК: 112 пациентов, 3,4% в год
- Размер опухоли: 3,7 см против 3,0 см против 2,2 см (р<0,02 против III)
- Неоперабельность: 46% против 38% против 26%
- Ежегодная смертность: 45% против 37% против 10% (р<0,02 против III)
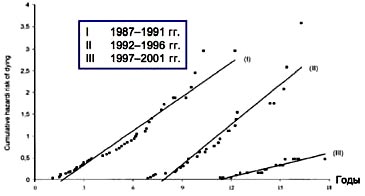
Sangiovanni et al., GE 2004; 126: 1005.
3. Всем пациентам с подозрением на ГЦК должно регулярно проводиться ультразвуковое исследование (УЗИ) печени. По результатам УЗИ выделяются группы больных с малыми (менее 1 см), средними (1-2 см) и большими (более 2 см) образованиями. При наличии малого образования трудно с уверенностью диагностировать опухоль и затруднительно произвести биопсию данного образования, в связи с чем у данной группы пациентов рекомендовано проведение УЗИ с более короткими промежутками - каждые 3 мес с целью оценки динамики роста образования. В случае роста опухоли более 1 см для диагностики ГЦК требуется совпадение результатов по меньшей мере 2 лучевых методов исследования: компьютерной томографии (КТ), цветной допплер-сонографии с контрастным усилением или магнитно-резонансной томографии (МРТ). При опухоли более 2 см достаточного одного результата. При получении сомнительных результатов необходимо проведение биопсии образования печени.
3. Алгоритм диагностики ГЦК
УЗИ печени
УЗИ 1 раз в
3-6 месКТ в динамике, цветная
допплер-сонография с контрастным усилением, МРТ
2 исследования
При сомнительных результатах - биопсияКТ в динамике, цветная
допплер-сонография с контрастным усилением, МРТ
1 исследования
При сомнительных результатах - биопсия
Типичный признак ГЦК - гиперваскуляризация
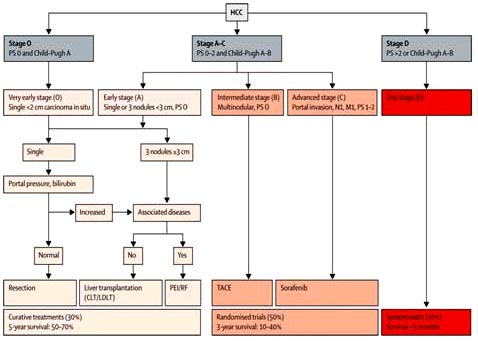
образования в артериальную фазуJ.M.Llovet и соавт. представили в Барселоне классификацию ГЦК, так называемую классификацию BCLC. На ее основании рекомендуется проводить выбор метода лечения в зависимости от характеристик самой опухоли и фоновых заболеваний печени. В соответствии с данной классификацией выделяют 3 группы пациентов с различным подходом к лечению и различным прогнозом. Пациенты со стадией 0 достаточно сохранны соматически, имеют небольшое образование в печени, нормальные лабораторные показатели и являются кандидатами на резекцию ГЦК. Ранняя стадия (А) ГЦК характеризуется наличием 1-3 образований в печени менее 3 см в диаметре. Этой группе пациентов при отсутствии внепеченочных проявлений возможно проведение трансплантации печени, чрескожных инъекций этанола (ЧИЭ) или радиочастотной абляции (РЧА). Лечение на первых двух стадиях позволяет достичь 50-70% 5-летней выживаемости. Пациентам с промежуточной стадией (В), имеющим множественные образования в печени, по классификации BCLC рекомендуется проведение трансартериальной химиоэмболизации (ТАХЭ). Для прогрессирующей стадии (С) характерна яркая клиническая симптоматика, имеется инвазия опухоли в воротную вену, регионарные и отделенные метастазы. Именно в этой стадии рекомендуется назначение сорафениба. У пациентов с терминальной стадией (D) ожидаемая продолжительность жизни не превышает 3 мес, им рекомендовано паллиативное лечение.
4. Классификация и лечение ГЦК (BCLC)
5. Трансплантация печени представляет собой, бесспорно, самый эффективный метод лечения, поскольку при этом устраняется прокарциногенное поле, каким является цирроз печени. При соблюдении строгих критериев отбора (1 очаг опухоли размером менее 5 см или 3 очага опухоли размером менее 3 см) и в случае отсутствия внепеченочных проявлений, а также инвазии сосудов 5-летняя выживаемость после трансплантация печени достигает 70% при частоте рецидивов 15%
5. Трансплантация печени при ГЦК
- 48 пациентов со статусом по Чайлд-Пью А (28) и В (20)
- ТАХЭ/ ЧИЭ I резекция до проведения трансплантации
- Критерии для ТП: одиночная опухоль <5 см <3 опухоли <3 см
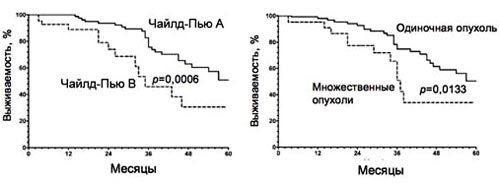
Palienls at Risk Criteria met 35 34 31 24 21 16 13 6 3 Criteria not met 13 13 11 8 6 6 4 4 3 6. В качестве альтернативы ЧИЭ получил распространение метод РЧА. Этот метод также применяют чрескожно, он эффективен и редко оказывает побочные действия. В отличие от ЧИЭ для достижения полной абляции обычно бывает достаточно его однократного применения. Долгосрочные результаты по применению РЧА обнадеживают. В исследовании на 206 пациентах 5-летняя выживаемость у пациентов, перенесших РЧА, составила 41%. При этом стоит отметить, что в группе пациентов, имеющих статус А по Чайлд-Пью результаты лучше, чем в группе В. Также при одиночных опухолях выживаемость выше, чем при множественных.
6. РЧА: долгосрочные результаты
- 1996-2003 гг.: 206 пациентов (187 получали лечение)
- Чайлд-Пью А, В; отсутствие показаний для хирургического лечения
- 1 ГЦК<5 см или <3 <3 см, или диаметр 2,8 см
- Медиана выживаемости 57 мес, 5 летняя выживаемость 41%
7. ТАХЭ подлежат пациенты, находящиеся в группе В по Барселонской классификации. ТАХЭ или трансартериальная эмболизация (ТАЭ) относятся к методам местного интервенционного воздействия. Учитывая преимущественно артериальный тип снабжения ГЦК, после селективной катетеризации ветви A. hepatica, снабжающей опухоль, вводится липиодол - масляный контрастный препарат, накапливающийся большей частью опухолевыми клетками, смешанный с химиотерапевтическими средствами. При хорошей переносимости курсы терапии в зависимости от ответа на лечение могут быть проведены повторно с интервалами в несколько месяцев. В настоящий момент ТАХЭ является стандартом лечения пациентов с промежуточной стадией ГЦК. Представленный метаанализ демонстрирует эффективность ТАХЭ в сравнении с контрольной группой (ТАЭ). Следует, однако, учитывать, что результаты данной процедуры зависят от опыта рентгенолога.
7. BCLC B: метаанализ ТАХЭ по сравнению с контролем
Overall 503
Study Number of patients Lin et al, 1988104 63 GETCH, 1995106 96 Bruix et al., 1998107 80 Pelletier et al.,
199810573 Lo et al. 2002109 79 Llovel et al., 2002110 112
Heterogeneity p=0,14Примечание- OR - относительный риск, СI - доверительный интервал.
- Метаанализ, 7 РКИ ТАХЭ/ТАЭ, 545 пациентов
- ТАХЭ с докоорубицином или циллатином, 2-годичные результаты
- Выживаемость ТАХЭ (4 исследования, 323 пациента): OR 0,42 (95% CI 0,2-0,88)
- Нет преимущества ТАЭ (3 исследования, 215 пациентов): OR 0,59 (95% CI 0,3-1,2)
- Клинический ответ: 35% (16-51%)
8. У пациентов с прогрессирующей стадией (С) по BCLC на различных популяциях проводились исследования SHARP и Азиатско-Тихоокеанское исследование. Критериями включения были статус 0-2 по классификации ECOG, стадия А по Чайлд-Пью, отсутствие предшествующей системной терапии. Стратегия лечения в двух испытаниях была одинаковой: после рандомизации пациентов 1 группа получала сорафениб в дозе 400 мг дважды в день, вторая группа получала плацебо. Оценивались конечные точки: общая выживаемость (ОВ), время до симптоматического прогрессирования (ВДСП), время без прогрессирования (ВБП), контроль заболевания (частичная ремиссия и стабилизация), а также безопасность терапии.
8. Дизайн исследования SHARP (III фаза) и Азиатско-Тихоокеанского исследования
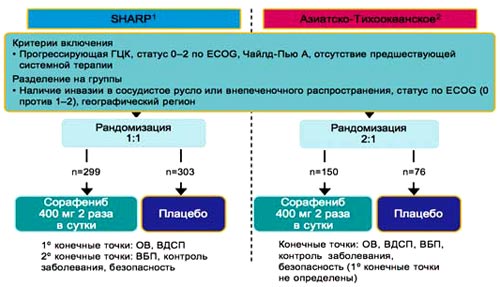
1 Lioirer JM et al. N Engl J Med 2008; 359: 378-90;
2Cheng A et el. J Clin Oncol 2006; 26; abstract 4509.9. По результатам исследования SHARP, применение сорафениба позволило улучшить показатель общей выживаемости у пациентов с ГЦК по сравнению с плацебо (10,7 мес против 7,9 мес). Данные по Азиатско-Тихоокеанскому исследованию аналогичны, однако эффективность лечения сорафенибом не столь выраженная, так как пациенты находились на более поздней стадии заболевания (медиана ОВ 6,5 мес против 4,2 мес).
9. Сорафениб увеличивает общую выживаемость по сравнению с плацебо
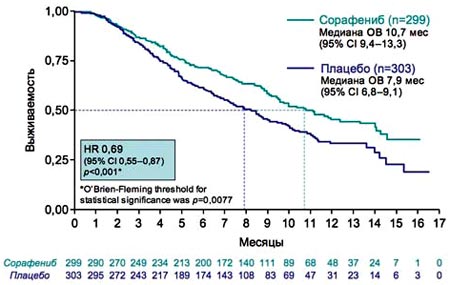
ОВ – общая выживаемость.Liovet JM et al, N Engl J Med 2008г 359:370-90
10. В исследовании SHARP также удалось достичь увеличения ВБП при применении сорафениба (5,5 мес против 2,8 мес). Таким образом, сорафениб является новым стандартом лечения у пациентов с прогрессирующей стадией ГЦК, имеющих инвазию опухоли в сосудистое русло и внепеченочные проявления. Комбинировать сорафениб с другими методами терапии не рекомендуется, так как не накоплено достаточно данных по их совместному применению.
10. SHARP: сорафениб остонавливает прогрессию
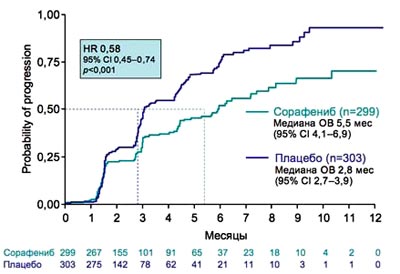
HR - hazard ratio.Liovet JM et al, N Engl J Med 2008г 359:370-90
11. Официальных рекомендаций по последующему контролю состояния пациентов не существует. По рекомендациям нашей клиники после резекции печени, трансплантации, инъекции этанола в 1-й год проводится УЗИ с контрастным усилением, КТ или МРТ каждые 3 мес. Начиная со 2-го года визуализирующие методы обследования проводятся раз в 6 мес. При применении паллиативного лечения (ТАХЭ, сорафениб) проведение УЗИ с контрастным усилением, КТ или МРТ рекомендовано 1 раз в 3 мес.
11. Контроль состояния пациентов в период наблюдения
- Отсутствие рекомендаций в руководствах
- Наблюдение после лечения
- 1 год: визуализация (УЗИ с контрастным усилением/КТ/МРТ) 1 раз в 3 мес
- 2 год и далее: визуализация 1 раз в 6 мес
- Наблюдение после паллиативной терапии
- Визуализация (УЗИ с контрастным усилением/КТ/МРТ /КТ/МРТ) 1 раз в 3 мес
Материал предоставлен компанией ЗАО «БАЙЕР». Контактная информация:
ЗАО "БАЙЕР"
107113, Москва, 3-я Рыбинская ул., дом 18, строение 2.
Телефон: (495) 231-12-00
Факс: (495) 231-12-02
Компания ЗАО «БАЙЕР» заботится о высоком качестве своей продукции и поэтому заинтересована в получении любой информации по безопасности на продукцию компании в целях дальнейшей оценки и снижения риска возникновения нежелательных реакций у пациентов.
Если Вы хотите сообщить о нежелательном явлении или жалобе на качество продукции компании «ЗАО БАЙЕР», пожалуйста передайте информацию своему лечащему врачу, в регуляторные органы, или воспользуйтесь
| Март 2012 г. |