Опубликовано в журнале:
«Справочник поликлинического врача», 2008, № 4, с. 38-42Муколитический препарат N-Ацетил-L-цистеин
И.Л.Клячкина
Кафедра пульмонологии с курсом фтизиатрии ГИУВ МО РФБронхиальный секрет и муколитические препараты
Продуктивный кашель – один из самых частых симптомов при острых и хронических заболеваниях органов дыхания. Бронхиальный секрет (БС), продуцируемый слизеобразующими элементами дыхательных путей (ДП), – бокаловидными клетками, подслизистыми железами, бронхиальными железами, характеризуется высокой вязкостью и адгезивностью, что сопровождается угнетением активности мукоцилиарного клиренса. Гиперпродукция вязкого БС затрудняет свободное отделение мокроты и может вызвать бронхиальную обструкцию вследствие чрезмерного скопления слизи в просвете бронхов.
В происхождении гиперсекреции вязкой и адгезивной слизи, подавлении мукоцилиарного клиренса особое значение имеют несколько факторов: прежде всего это ингаляции аэрополлютантов, (загрязненный атмосферный воздух, активное и пассивное табакокурение). Немалое значение в патогенезе как острых, так и хронических заболеваний ДП придается оксидативному стрессу, который через образование активных радикалов оказывает разрушающее действие на слизистую ДП и способствует поддержанию активного воспалительного процесса. Именно нормальные реологические свойства БС (вязкость, эластичность, адгезивность) определяют возможность свободного его отделения (экспекторации), поэтому применение муколитических лекарственных средств наряду с антибактериальными, бронхорасширяющими и противовоспалительными препаратами является патогенетически обоснованным. Муколитические препараты, изменяя реологические свойства БС, влияют на его консистенцию, а также оказывают нормализующее действие на его биохимический состав.
Традиционно муколитики применяются при заболеваниях органов дыхания, характеризующихся образованием очень вязкой, трудноотделяемой мокроты слизистого или слизисто-гнойного характера, как вспомогательное средство, в том числе при остром и хроническом обструктивном бронхите (ХОБЛ), пневмонии, бронхоэктатической болезни, бронхиолите, муковисцидозе, бронхиальной астме, ателектазе в результате мукоидной закупорки бронхов, у больных с трахеостомой и др. Нередко эти препараты назначают также для профилактики осложнений при операциях на органах дыхания, верхних дыхательных путях, после интратрахеального наркоза.
Муколитические препараты - это препараты, нормализующие реологические свойства бронхиального секрета (БС). В табл. 1 представлена классификация муколитических препаратов. Однако всегда возникает необходимость выбора. Нам всегда хочется выбрать идеальный препарат - препарат, идеально подходящий для терапии конкретного состояния.
Таблица 1. Классификация муколитических препаратов по их влиянию на бронхиальную секрецию (прямое или непрямое влияние)
Действие Характеристика Препараты Прямое Препараты, разрушающие полимеры слизи Тиолы: цистеин, ацетилцистеин (NAC), месна Ферменты: трипсин, α-химотрипсин, Стрептодорназа, стрептокиназа, DNAаза Другие агенты: аскорбиновая кислота, гипертонический
раствор, неорганические йодидыНепрямое Препараты, изменяющие биохимический состав и продукцию слизи S-карбоксиметилцистеин, летостеин, собрерол Препараты, изменяющие адгезивность гелевого слоя Бромгексин, амброксол, натрий этансульфат, натрий бикарбонат Препараты, влияющие на золевый слой и гидратацию Вода, соли натрия, калиевые соли Летучие вещества и бальзамы Пинены, терпены Препараты, стимулирующие гастропульмонарный рефлекс (рвотные) Хлорид аммония, цитрат натрия, гвайфеназин, ипекакуана Препараты, изменяющие активность бронхиальных желез β2-Адреногонисты, антихолинергические препараты, кортикостероиды, антигистаминные, антилейкотриены Другие препараты Антибиотики, диуретики Какие требования должны предъявляться к идеальному муколитику?
Идеальный муколитик должен обладать следующими свойствами:
- муколитическим эффектом (воздействовать на реологические свойства БС, разжижать чрезмерно вязкий БС для обеспечения его отхождения);
- мукокинетическим эффектом (повышать мукоцилиарный клиренс, облегчающий удаление БС из ДП);
- мукорегуляторным эффектом (воздействовать на слизеобразующие железы для уменьшения гиперсекреции БС и/или нормализации его реологических свойств).
Муколитики прямого действия
В связи с этим наибольший интерес представляют муколитические препараты прямого действия - непосредственно воздействующие на реологию БС.
В числе первых лекарственных средств, оказывающих непосредственное влияние на реологические свойства БС, стали применяться ферментные препараты трипсин, химотрипсин, рибонуклеаза и дезоксирибонуклеаза. Терапевтический эффект этих лекарственных средств связывался с расщеплением комплекса мукопротеина или ДНК и, следовательно, с уменьшением вязкости и эластичности мокроты. Наблюдавшееся при этом улучшение дренажной функции бронхов способствовало и уменьшению активности воспаления слизистой оболочки дыхательных путей. Однако в настоящее время применение протеолитических ферментов, особенно у больных с ХОБЛ, признается нецелесообразным вследствие возможного развития бронхоспазма, вплоть до астматического состояния, увеличения склонности к кровохарканью, легочным кровотечениям, аллергическим реакциям и усилению деструкции межальвеолярных перегородок при дефиците а1-антитрипсина.
N-Ацетил-L-цистеин
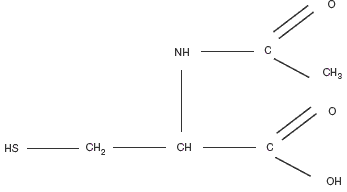
Особый интерес вызвало сообщение об уменьшении вязкости раствора мукопротеинов in vitro, т.е. прямого действия нового муколитического препарата N-Ацетил-L-цистеина (NAC). NAC - производное L-цистеина, относящегося к группе тиолов, его молекула содержит реактивные тиоловые (сульфгидрильные) группы, которые обусловливают прямое муколитическое действие (рисунок). Они «разрывают» дисульфидные связи кислых мукополисахаридов БС. В результате происходит деполимеризация макромолекул мукопротеидов и БС становится менее вязким и адгезивным. Активность препарата сохраняется и при гнойном БС. Снижая вязкость БС, приводя ее к оптимальному состоянию, NAC повышает мукоцилиарный клиренс, то есть оказывает и отчетливое мукокинетическое действие.
Формула ацетилцистеина (N-Ацетил-L-цистеин)
NAC быстро и хорошо всасывается из желудочно-кишечного тракта (ЖКТ) и из ДП, при этом в легких создаются действенные концентрации лекарственного средства. Уровень всасывания NAC из ЖКТ сопоставим с его поступлением в кровь при внутримышечном введении.
Действие препарата начинается через 30–90 мин после введения и сохраняется до 2–4 ч. При этом происходит разжижение и значительное увеличение объема экспекторируемой мокроты. В редких случаях требуется применение отсоса для предотвращения «затопления» легких.
Препарат метаболизируется в печени (гидролизуется в активный метаболит – цистеин) и, отчасти, в кишечной стенке. Биодоступность низкая – не более 10% (за счет эффекта «первого прохождения» через печень). Максимальная концентрация в плазме крови (-2 мкмоль/л) достигается через 2–3 ч после введения. После системного введения NAC равномерно распределяется во всем организме, при этом во всех тканях и плазме крови отмечается значительное увеличение количества сульфгидрильных групп (0,33–0,47 л/к). Т1/2 равен 1 ч; при циррозе печени увеличивается до 8 ч; путь элиминации преимущественно печеночный (-70%). Основные метаболиты NAC фармакологически активны.
NAC как активный муколитический агент широко использовался в клинической практике с середины 1960-х годов, но только в 1989 г.
O.Auroma и соавт. обнаружили его неспецифическую активность, направленную на нейтрализацию сво-боднорадикальных групп. NAC является мощным антиоксидантом, оказывающим как прямое, так и непрямое действие, даже в очень низких концентрациях.
Прямое антиоксидантное действие обусловлено наличием свободной тиольной группы, взаимодействующей с электрофильными группами свободных радикалов и реактивных кислородных метаболитов, ответственных за развитие острого и хронического воспаления легочной ткани и дыхательных путей. Препарат инактивирует практически все разновидности активных метаболитов кислорода, в том числе наиболее реакционно-способные формы. Одним из результатов прямого антиоксидантного действия NAC является защита a1-антипротеина, что может быть потенциально полезным при ХОБЛ, так как замедляются развитие и прогресси-рование эмфиземы легких. Непрямое антиоксидантное действие препарата обусловлено тем, что за счет аминокислоты цистеина (образующейся при распаде NAC) он является предшественником глутатиона, участвующего в процессах детоксикации организма, защиты слизистой оболочки ДП от внешних и внутренних повреждающих воздействий. Антиоксидантное действие NAC косвенно влияет на продукцию БС, т.е. оказывает мукорегуляторный эффект.
Таким образом, NAC удовлетворяет всем требованиям, которые мы предъявляем к идеальному муколитику. Нужно отметить, что в ряду муколитических средств NAC – единственный препарат, сочетающий в себе свойства муколитика и антиоксиданта.
Почему это так важно? Дело в том, что несмотря на очевидность муколитического воздействия на реологию БС, облегчение экспекторации мокроты и тем самым улучшение качества жизни больного многие руководства по лечению ХОБЛ, в том числе и GOLD, не рекомендуют муколитические препараты для обязательного постоянного применения у этих пациентов. Это связано с тем, что на тот момент отсутствовали результаты серьезных рандомизированных двойных слепых исследований, которые бы подтвердили необходимость муколитических препаратов при лечении ХОБЛ. Впрочем, в отечественном Федеральном руководстве по лечению ХОБЛ деликатно рекомендовано их применение при наличии вязкой, плохо отделяемой мокроты как при обострении заболевания, так и во время ремиссии. При этом GOLD рекомендует для постоянного применения при ХОБЛ антиоксиданты, и, в первую очередь, NAC (evidence B).
В то же время недавние метаанализы исследований эффективности муколитических препаратов при ХОБЛ показывают, что продолжительное (в течение 3–6 мес) лечение флуимуцилом (NAC) сопровождается достоверным уменьшением частоты обострений, их продолжительности и тяжести при минимальных изменениях показателей бронхиальной проходимости (табл. 2).
Таблица 2. Метаанализы, проведенные с целью оценки воздействия NAC на обострения у больных ХОБЛ
Исследование Результат Grandjean, 2002 23% уменьшение частоты обострений при лечении NAC по сравнению с плацебо Poole, 2001 29% уменьшение частоты обострений при лечении NAC по сравнению с плацебо Stey, 2000 На 50% больше пациентов без обострений, на 75% больше пациентов без симптомов, NNT=5,8
Примечание: NNT – numbers needed to treat (в данном случае для предотвращения одного эпизода обострения ХОБЛ потребовался длительный прием NAC 5,8 пациента).В 2003 г. закончилось рандомизированное плацебо-контролируемое многоцентровое исследование с параллельными группами BRONCUS (Bronchitis Randomized On NAC Cost Utility Study). Его результаты были доложены на XIII Конгрессе Европейского респираторного общества в сентябре 2003 г. В исследовании приняли участие 523 пациента, которые были разделены на 2 группы. Пациенты одной из групп (256 человек), помимо стандартной терапии ХОБЛ, получали NAC в дозе 600 мг/сут, другой – плацебо. Наблюдение за больными продолжалось 3 года. По критериям GOLD, 75% пациентов страдали ХОБЛ II стадии (среднетяжелой), а 25% – ХОБЛ III стадии (тяжелой). Объем форсированного выдоха за 1-ю секунду (ОФВ1) составлял в среднем 57% от должных величин; 71% больных получали ингаляционные глюкокортикоиды.
В группе больных, получавших NAC, достоверно уменьшилась функциональная остаточная емкость легких на 374 мл, что было особенно заметно у больных ХОБЛ III стадии – на 509 мл. У больных этой же группы достоверно увеличились ОФВ1 и жизненная емкость легких. Таким образом, применение NAC способствует существенному уменьшению легочной гиперинфляции.
Частота обострений у пациентов, не получавших ингаляционные глюкокортикоиды, снижалась на 22% в год. Это свидетельствует о том, что NAC может служить определенной альтернативой ингаляционным глюкокортикоидам при ХОБЛ. Кроме того, у получавших NAC заметно снизились стоимость госпитального лечения и затраты на сопутствующее лечение. Это, в свою очередь, было обусловлено сокращением частоты обострений и уменьшением количества повторных госпитализаций вследствие обострений заболевания. NAC уменьшал стоимость лечения, что было особенно заметно у больных с тяжелой стадией ХОБЛ.
По мнению проф. M.Decramer, результаты исследования свидетельствуют о необходимости включения NAC в схемы ведения больных ХОБЛ.
При тяжелых обострениях ХОБЛ, наличии гнойной мокроты возникает необходимость применения системной антибактериальной терапии. Чрезмерно вязкий БС не позволяет создать в слизистой ДП концентрацию антибиотика, достаточную для эрадикации возбудителя. В то же время антибиотики увеличивают вязкость слизи, а NAC его разжижает и способствует лучшему проникновению антибиотиков в БС. Однако одновременное назначение NAC и антибиотиков затруднено, так как NAC, являясь активным комплексоном, подавляет активность последних, поэтому при ингаляциях и инстилляциях NAC не следует смешивать с антибиотиками.
Наблюдаемое при приеме NAC повышение уровня глутатиона способствует защите печени в случаях передозировки парацетамола (превышение суточной дозы в 2,0–2,5 раза). Метаболиты парацетамола обладают высокой реакционной способностью и необратимо связываются с гепатоцитами, вызывая тяжелые поражения печени при его передозировке. При использовании терапевтических доз парацетамола этот токсический метаболит инактивируется глутатионом и становится безопасным. Однако при введении высоких доз парацетамола содержание печеночного глутатиона истощается. При интоксикации необходимо не позднее чем через 10 ч после появления ее клинических симптомов внутривенно вводить NAC в дозе 300 мг/кг в растворе 5% декстрозы в течение 20 ч 15 мин.
При муковисцидозе препарат применяют во всех формах (внутрь, ингаляционно, внутримышечно). По данным Т.Е.Гембицкой и соавт. (2003 г.), прием препарата возможен длительными курсами.
Особую осторожность следует соблюдать у больных с бронхообструктивным синдромом из-за возможного развития или усиления бронхоспазма. В этом случае предлагается предварять введение NAC ингаляциями бронхолитических препаратов. Сочетание NAC с противокашлевыми средствами может усилить застой мокроты из-за подавления кашлевого рефлекса.
Как правило, NAC хорошо переносится. Иногда при его приеме могут наблюдаться изжога, тошнота, рвота, ощущение переполнения желудка, редко встречаются анорексия и метеоризм, крайне редко – аллергические реакции (кожная сыпь, крапивница, бронхоспазм), носовые кровотечения, шум в ушах. При аэрозольной терапии может развиться рефлекторный кашель, местное раздражение ДП, редко – стоматит. При длительном применении NAC следует контролировать активность аминотрансфераз сыворотки крови.
Тератогенный и мутагенный эффекты препарата не доказаны, однако применение его в период беременности возможно только в случаях, когда предполагаемая польза для матери будет превышать потенциальный риск для плода.
Новорожденным NAC назначают в случае острой необходимости в дозе 10 мг/кг, в среднем по 50–100 мг 2 раза в сутки, детям до 2 лет – в дозе 100 мг 2 раза в сутки, от 2 до 6 лет – 200 мг 2 раза в сутки или 100 мг 3 раза, детям старше 6 лет и взрослым – по 200 мг 2–3 раза в сутки.
Таким образом, NAC высокоэффективен при острых и хронических заболеваниях, сопровождающихся гиперсекрецией и застоем слизи в верхних и нижних ДП.
| Октябрь 2008 г. |