Опубликовано в журнале:
Российский кардиологический журнал № 4 (60) / 2006ОПЫТ КОМБИНИРОВАННОЙ АНТИГИПЕРТЕНЗИВНОЙ ТЕРАПИИ У БОЛЬНЫХ С МЕТАБОЛИЧЕСКИМ СИНДРОМОМ
Мамедов М.Н.
Государственный научно-исследовательский центр профилактической медицины МЗ и СР РФ, Москва
Резюме
Исследование предпринято с целью достижения целевого уровня АД у больных с метаболическим синдромом (МС) с применением двух антигипертензивных препаратов, а также изучения их системных метаболических эффектов.
В открытое исследование были включены 20 больных (12 женщин и 8 мужчин), средний возраст - 54±3 лет с МС, определенным по критериям III отчета образовательной программы США по холестерину (2001). После отмывочного периода всем пациентам был назначен спираприл 6 мг/сут. Через 4 недели, при недостижении целевого уровня АД, добавляли ретардную форму нифедипина 40 мг/сут. В конце 3-месячной терапии у 18 (90%) больных были достигнуты целевые уровни АД, при этом у 11 эффект был получен на фоне монотерапии спираприлом в дозе 6 мг/сут, а 9 больным с МС на промежуточном этапе был назначен нифедипин-ретард 40 мг/сут. В целом, систолическое АД снизилось на 11%, диастолическое - на 14% от исходного уровня. На фоне комбинированной антигипертензивной терапии уровень триглицеридов в крови достоверно понизился на 28%, что сочеталось увеличением концентрации ХС ЛВП на 6%. Содержание общего ХС и ХС ЛНП, а также коэффициента атерогенности практически не изменилось. На фоне антигипертензивной терапии уровни глюкозы натощак и через 2 часа при тесте толерантности к глюкозе остались без изменений, тогда как концентрация иммунореактивного инсулина в крови натощак достоверно снизилась на 34%, за счет чего произошло заметное уменьшение маркера инсулинорезистентности (35%). Переносимость терапии была хорошей, возникшие транзиторные побочные явления не потребовали отмены лечения.
Таким образом, комбинация ингибитора АПФ - спираприла и антагониста кальция дигидропиридинового ряда - ретардной формы нифедипина может рассматриваться в качестве одной из эффективных и безопасных комбинаций антигипертензивной терапии у больных с метаболическим синдромом.
Ключевые слова: метаболический синдром, спираприл, ретардная форма нифедипина.
Abstract
The aim of the study was to achieve target blood pressure (BP) level in metabolic syndrome (MS) patients receiving two antihypertensive medications, in order to compare systemic metabolic effects of the latter.
This open study included 20patients (12 females, 8 males), mean age 54±3 years, diagnosed with MS by NCEP ATP III (2001) criteria. After a wash-out period, all participants were administered spirapril (6 mg/d). Four weeks later, if target BP was not achieved, nifedipine retard was added (40 mg/d). After 3 months of the therapy, in 18 patients (90%) target BP level was achieved: in 11, with spirapril monotherapy (6 mg/d); in other 9 patients, with spirapril and nifedipine retard (40 mg/d). In total, systolic BP decreased by 11%, diastolic BP - by 14% from the baseline levels. Combined antihypertensive therapy was associated with decrease in triglycerides level by 28%, increase in high-density lipoprotein cholesterol (CH) level by 6%. Total СH, low-density lipoprotein CH levels and atherogenicity index remained the same. Fasting and two-hour post-load glucose levels (oral glucose tolerance test) did not change, and fasting immuno-reactive insulin concentration significantly decreased by 34%. As a result, insulin resistance marker level decreased by 35%. The treatment was well-tolerated, transitoH ry adverse effects did not result in therapy withdrawal.
Therefore, combination of ACE inhibitor, spirapril, and dihydropyridine calcium antagonist, nifedipine retard, can be regarded as one of effective and safe antihypertensive combinations in MS patients.
Keywords: Metabolic syndrome, spirapril, nifedipine retard.
За последние годы опубликованы результаты нескольких крупных проспективных исследований, свидетельствующие о пользе жесткого контроля АД. Именно такая тактика приводит к максимальному снижению частоты сердечно-сосудистых осложнений и смертности. Согласно рекомендациям Европейского общества кардиологов, целевые уровни АД должны быть ниже 140/90 мм рт. ст., тогда как у лиц с сахарным диабетом и метаболическим синдромом эти величины еще ниже - 130/80 мм рт. ст. [1]. Достижение целевых уровней АД с помощью одного антигипертензивного препарата возможно лишь у 30-40% больных с мягкой и умеренной АГ. Так, в исследованиях ALLHAT, INVEST, LIFE и STOP применение комбинации двух и более препаратов привело к достижению целевых уровней АД в среднем на 78% [2]. По данным исследования РОСА, лечение больных с АГ в России характеризуется частой и не всегда обоснованной сменой препаратов и более редким применением комбинации лекарств, что уменьшает возможность достижения целевого уровня АД и приверженности больных лечению [3].
По данным разных авторов, среди больных с АГ метаболический синдром встречается в 27-38% случаев [4, 5, 6]. В исследовании, проведенном в ГНИЦ
ПМ было выявлено, что 62% пациентов с МС имеют АГ I степени и 30% АГ II степени, что сочетается с нарушением циркадного ритма АД и концентрической гипертрофией левого желудочка [6]. Таким образом, антигипертензивная терапия, применяемая у больных с МС, с одной стороны, должна способствовать достижению целевого уровня АД, с другой стороны, обладать органопротективным свойством и метаболически инертным или слабоположительным действием.
Целью исследования является достижение целевого уровня АД у больных с метаболическим синдромом с применением двух антигипертензивных препаратов, а также изучение их системных метаболических эффектов.
Материал и методы
Исходно 100 больных АГ и/или ожирением в возрасте 35-59 лет прошли скрининг с целью выявления метаболического синдрома. В ходе исследования у 36 больных было выявлено сочетание трех и более компонентов МС. В дальнейшем 20 пациентов (12 женщин и 8 мужчин) с МС были включены в открытое исследование продолжительностью 12 недель.
Метаболический синдром был установлен по критериям III отчета образовательной программы США по холестерину, 2001 г. Согласно этому определению, наличие у пациента трех и более из пяти нижеперечисленных нарушений позволяет поставить диагноз МС: абдоминальное ожирение - окружность талии у мужчин > 102 см и у женщин >88 см; АГ при CАД < 130 и/или ДАД < 85 мм рт. ст.; высокие уровни триглицеридов > 1,7 ммоль/л; низкая концентрация холестерина липопротеидов высокой плотности (ХС ЛВП) < 1/1,3 ммоль/л муж/жен; содержание глюкозы в крови натощак< 6,1 ммоль/л [7].
Критерии исключения.
- Сахарный диабет 1 и 2 типов.
- Тяжелые нарушения ритма и проводимости.
- ИБС, стенокардия напряжения III-IV ФК, нестабильная стенокардия.
- Хроническая сердечная недостаточность НК I-III ст, в т. ч. обусловленная перенесенным Q- образующим инфарктом миокарда.
- Бронхиальная астма и дыхательная недостаточность.
- Нарушение мозгового кровообращения.
- Хронические заболевания ЖКТ и мочеполовой системы в стадии обострения.
- Заболевания щитовидной железы.
- Онкологические заболевания.
- Прием контрацептивных препаратов и антикоагулянтов.
- Беременность и период лактации.
- Аллергическая реакция на компоненты действующего вещества спираприла и ретардной формы нифедипина.
До и после исследования было проведено анкетирование всех пациентов по опроснику Роуз и анкете по инфаркту миокарда с целью выявления АГ, ИБС, наследственной отягощенности по ИБС, инсульту и сахарному диабету; климактерического статуса для женщин, статуса курения, употребления алкоголя, сопутствующих заболеваний и учета принимаемых препаратов.
Кроме анкетирования, всем пациентам были проведены клинико-инструментальные исследования:
- офисное измерение систолического и диастолического АД с точностью до 2 мм рт. ст., а также ЧСС двукратно с 5- минутным интервалом в положении сидя; для анализа использовали среднюю величину из двух измерений;
- измерение роста с точностью до 0,5 см; массы тела с точностью до 0,1 кг; окружности талии с точностью до 0,5 см; индекс массы тела (ИМТ) рассчитывали по известной формуле;
- для анализа липидов производили забор крови из локтевой вены утром натощак, после 12-часового голодания. Содержание общего холестерина (ХС) и триглицеридов (ммоль/л) в сыворотке определяли с помощью ферментных наборов фирмы "Human" на автоанализаторе "Airone-200" (США). ХС ЛВП (ммоль/л) определяли тем же методом, что и ХС, после осаждения из сыворотки липопротеидов низкой плотности (ЛНП) и липопротеидов очень низкой плотности (ЛОНП) фосфовольфраматом Na c MgCl2. ХС ЛНП вычисляли по формуле Friedwald et al.: ХС ЛНП (ммоль/л) = общий ХС - (ТГ/2,2 + ХС ЛВП);
- определяли показатели углеводного обмена: концентрацию глюкозы (ммоль/л) в плазме венозной крови исследовали глюкозооксидазным методом на глюкометре "Эксан-Г" натощак и через 2 час на фоне теста толерантности к глюкозе (ТТГ) с применением 75 г глюкозы. Содержание иммунореактивного инсулина (мкед/мл) в плазме крови натощак определяли с использованием стандартных радиоиммунных наборов Abbott (США) на автоматическом иммуноанализаторе Axcym (США) иммуноферментным флюоресцентным поляризационным методом.
Индекс инсулинорезистентности (ИР) рассчитывался по формуле HOMA IR: [инсулин мкед/мл Х глюкоза ммоль/л / 22,5]. Значение > 2,27 рассматривалось как наличие ИР [8].
Статистический анализ проводили с помощью пакета прикладных программ "Statistica", версия 5, разработанная для Microsoft Windows 95. Данные представлены в виде M±m. Достоверность различий оценивали по методу вариационной статистики с использованием t-критерия Стьюдента для парных случаев непараметрических распределений. Различия считали достоверными при значениях р<0,05.
Результаты и обсуждение
Основной задачей настоящего исследования было достижение целевых уровней АД с применением ступенчатой схемы антигипертензивной терапии. Согласно классификации ВОЗ/МОАГ(1999), три четверти больных с МС имели АГ I степени, а одна четверть - АГ II степени. Наряду с этим у 11 (55%) больных с МС, по данным анамнеза и инструментальных исследований (опросника Роуз, представленным медицинским документам и ЭКГ в покое), выявлена ИБС (перенесенный инфаркт миокарда и/и стенокардия напряжения ФК I-II ст). При этом до исследования антигипертензивную терапию получали 40% больных с МС, липидснижающую - 25% и антиагрегантную - 25%.
Согласно протоколу исследования, на первом этапе пациенты получали спираприл 6 мг/сут, через 4 недели при недостижении целевого уровня АД к базовой терапии добавляли второй препарат - нифедипин ретардной формы в дозе 40 мг/сут. На фоне 4-недельной монотерапии спираприлом систолическое АД (САД) достоверно снизилось на 7%, диастолическое АД (ДАД) - на 8,9%, что сочеталось с достижением целевого уровня АД (< 130/85 мм рт. ст.) у 55% пациентов с МС. Добавление нифедипина-ретарда к спираприлу привело к снижению САД на 11% и ДАД - на 14% от исходного уровня. На фоне терапии ЧСС колебался в диапазоне 63-68 уд/ в мин. Динамика САД, ДАД и ЧСС представлена на рис. 1.
Рис 1. Динамика уровня АД и ЧСС на фоне антигипертензивной терапии.
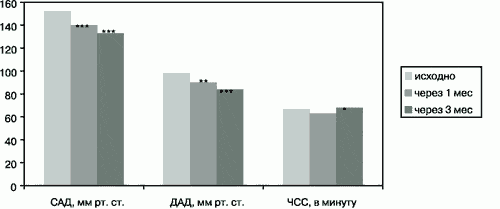 Примечание: * p<0,05, **p<0,01, ***p<0,001 -достоверность различия по сравнению с исходным уровнем.
Примечание: * p<0,05, **p<0,01, ***p<0,001 -достоверность различия по сравнению с исходным уровнем.Согласно рекомендациям Европейского общества кардиологов и Всероссийского научного общества кардиологов, ингибиторы АПФ являются препаратами выбора у пациентов с метаболическим синдромом и сахарным диабетом [9, 10]. Это обусловлено, в первую очередь, данными доказательной медицины. В литературе представлены результаты двух исследований (HOPE и CAPPP), в которых показаны преимущества ингибиторов АПФ, по сравнению с плацебо, бета - блокаторами и диуретиками в плане снижения риска развития сахарного диабета и сердечно-сосудистых осложнений [2]. Такой эффект наступает не только за счет снижения АД (все основные группы антигипертензивных препаратов имеют примерно одинаковое действие), но и за счет других механизмов. Двойной путь влияния, а именно - блокирование ренин-ангиотензин-альдостероновой системы (РААС) и усиление калликреин-кининовой системы (ККС) приводит к ряду позитивных изменений: вазодилатации, органопротекции, противовоспалительному эффекту и снижению ИР [11]. Перечисленные эффекты ингибиторов АПФ неодинаково выражены среди препаратов внутри класса, что связано с разновидностью химических групп в активной молекуле и их фармакокинетическими особенностями. Среди современных ингибиторов АПФ спираприл имеет несколько преимуществ. Исследования показывают, что период полувыведения этого препарата является максимальным - 40 часов, что позволяет контролировать АД в течение суток, как за счет снижение дневного АД (-14,8/8,4 мм рт. ст.), так и идентичного снижения ночного АД (-14/7,7 мм рт. ст.)[12]. Однократный прием препарата служит важной мотивацией повышения приверженности пациентов лечению. Еще одним преимуществом спираприла является то, что его метаболиты элиминируются двумя путями: через печень и почки (50/50), что немаловажно для больных с МС, поскольку для последнего характерна полиорганная патология [13]. В проспективном исследовании продолжительностью 36 месяцев было показано, что наряду со снижением АД терапия сприраприлом приводит к достоверному снижению индекса массы левого желудочка на 12% [14]. В российском исследовании ПРОЛОГ с продолжительностью 12 месяцев изучалась эффективность спираприла у больных с мягкой и умеренной АГ. В конце исследование в основной группе у 84% больных были достигнуты целевые уровни АД, при этом 60% пациентов получали комбинированную терапию (в основном, спираприл+гипотиазид 12,5-25 мг) [15].
В литературе применение комбинированной антигипертензивной терапии у больных с метаболическим синдромом широко обсуждается. С этой целью изучены комбинации ингибиторов АПФ или блокаторов рецепторов ангиотензина II с малыми дозами гидрохлортиазида [16]. В нашем исследовании для достижения целевого уровня АД в качестве второго препарата была использована ретардная форма нифедипина. В экспериментальных и клинических исследованиях было показано, что антагонисты кальция - дигидропиридины пролонгированного действия - обладают антиатеросклеротическим эффектом, способствуют снижению гипертрофии левого желудочка и микроальбуминурии [17]. В исследованиях ALLHAT, ELSA И STONE было показано, что антагонисты кальция пролонгированного действия не уступают ингибиторам АПФ, диуретикам и бета-блокаторам в плане снижения сердечно-сосудистых осложнений [2]. В исследование INSIGHT у пациентов (n=6321) с высоким коронарным риском, получающих нифедипин GITS частота развития диабета оказалась достоверно меньшей по сравнению с диуретиками [2]. Выбор ретардной формы нифедипина обусловлен еще и тем, что у 55% больных с МС была диагностирована ИБС (перенесенный инфаркт миокарда и/или стенокардия напряжения).
По итогам 3-месячного исследования у 18 (90%) пациентов с МС были достигнуты целевые уровни АД. Анализ полученных результатов свидетельствует, что у 11 больных этот эффект был получен на фоне монотерапии спираприлом 6 мг/сут, тогда как на промежуточном этапе 9 больным с МС был назначен нифедипин-ретард 40 мг/сут.
Несмотря на то, что пациенты получили устные рекомендации по изменению образа жизни (соблюдение диеты и регулярные физические нагрузки) на фоне антигипертензивной терапии антропометрические показатели не изменились. Исходно средний вес пациентов был 89,2±5,7 кг, после лечения этот показатель составил 89,8±5,6 кг. Аналогичные данные получены по ИМТ (до исследования - 32,5±0,9 кг/м2, после - 32,8±0,9 кг/м2) и окружности талии (до исследования - 104±2 см, после - 104±3 см).
На момент включения в исследование у всех пациентов была выявлена ИР (>2,27, HOMA IR), тогда как у 60% пациентов были обнаружены нарушения углеводного обмена: сочетание нарушения толерантности к глюкозе и высокой гликемии натощак (30%); высокая гликемия натощак (20%) и нарушение толерантности к глюкозе (10%).
На фоне антигипертензивной терапии уровни глюкозы натощак (до лечения - 6,0±0,3 ммоль/л, после - 5,8±0,3 ммоль/л) и через 2 часа на фоне ТТГ (до лечения - 7,0±0,6 ммоль/л, после - 6,7±0,5 ммоль/л) практически не изменились. При этом отмечалось достоверное снижение концентрации иммунореактивного инсулина в крови натощак на 34% и маркера инсулинорезистентности (HOMA IR) - на 35%.
Рис 2. Изменение маркеров инсулинорезистентности на фоне комбинированной антигипертензивной терапии.
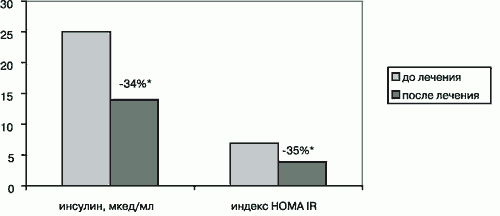 Примечание: *p<0,05 достоверность различия по сравнению с исходным уровнем.
Примечание: *p<0,05 достоверность различия по сравнению с исходным уровнем.Исходно у лиц с МС нарушения липидного обмена имели следующую характеристику: мягкая гиперхолестеринемия (5-6,5 ммоль/л) - у 14 больных; умеренная гиперхолестеринемия (6,5-8 ммоль/л) - у 6 больных; мягкая гипертриглицеридемия (1,7-2,3 ммоль/л) - 7 больных; умеренная гипертриглицеридемия (2,3-4,5 ммоль/л) - у 13 и низкий уровень ХС ЛВП - у 6 больных. Таким образом, у большинства больных выявлена гиперлипидемия II в типа.
Динамика показателей липидного спектра представлена в рис 3. На фоне трехмесячной комбинированной антигипертензивной терапии уровни общего ХС и ХС ЛНП не подверглись достоверным изменениям, тогда как концентрация триглицеридов в крови достоверно снизилась на 28%, что сочеталось с увеличением уровня ХС ЛВП на 6%. Коэффициент атерогенности (КА=общий ХС-ХС ЛВП/ХС ЛВП) исходно составил 4,6±0,4, на фоне лечения практически не изменился - 4,5±0,4. Полагают, что усиленный синтез эндогенных триглицеридов и апо В (основной структурный и функциональный белок ЛНП) при инсулинорезистентности индуцирован повышенной концентрацией в плазме крови свободных жирных кислот и глюкозы [18, 19]. Очевидно, что снижение маркеров инсулинорезистентности и некоторое улучшение липидного профиля, в первую очередь, связано с действием спираприла. Показано, что ингибиторы АПФ повышают чувствительность к инсулину за счет снижения уровня ангиотензина II и увеличения содержания кининов, вследствие чего возможно некоторое улучшение липидного профиля у больных с метаболическим синдромом [11].
Рис. 3. Динамика показателей липидного спектра у больных с МС.
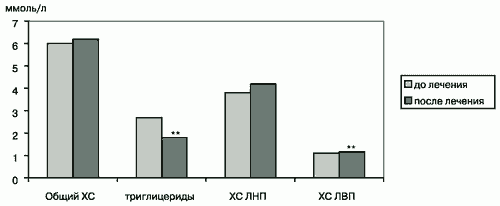 Примечание: **p<0,01 достоверность различия по сравнению с исходным уровнем.
Примечание: **p<0,01 достоверность различия по сравнению с исходным уровнем.Одним из важных аспектов применения комбинированной антигипертензивной терапии является ее переносимость. Все пациенты во время исследования были обеспечены дневником для регистрации возможных побочных действий лекарственной терапии. Исследование завершили все 20 больных с МС. В целом, приверженность пациентов лечению была высокой. Пациенты с МС оценили переносимость антигипертензивной терапии как хорошую (85%) и удовлетворительную (15%). В целом у 5 (20%) больных были зарегистрированы различные побочные действия: сердцебиение - у 2 (10%), сухой кашель- у 2(10%), периферические отеки - у 2(10%), ощущение жара - у 2(10%) и головокружение - у 1(5%). Однако все эти жалобы носили транзиторный характер и не служили причиной отмены назначенного лечения.
Выводы
Подводя итоги проведенного исследования, можно сделать следующие выводы. Монотерапия спираприлом приводит к достижению целевого уровня АД у 55% больных с МС и мягкой АГ. Добавление ретардной формы нифедипина к спираприлу увеличивает этот показатель до 90%. Комбинация спираприла и ретардной формы нифедипина наряду с хорошим антигипертензивным эффектом обладает некоторым позитивным метаболическим действием, а именно, снижением инсулинорезистентности, триглицеридов и увеличением ХС ЛВП. Переносимость комбинированной антигипертензивной терапии оказалась хорошей.
Таким образом, комбинация ингибитора АПФ - спираприла и антагониста кальция дигидропиридинового ряда - ретардной формы нифедипина может рассматриваться в качестве одной из эффективных и безопасных комбинаций антигипертензивной терапии у больных с метаболическим синдромом.
Квадроприл® -
Литература
1. European Society of Cardiology guidelines for the management of arterial hypertension. Guidelines Committee// J. Hypertens 2003; 21(6): 1011-1053.
2. Valensi P. All in one. Monde Moderne (France) 2004: P. 71-110, 184-209.
3. Чазова И.Е., Ратова Л.Г. Комбинированная терапия артериальной гипертонии. Руководство по артериальной гипертонии. Из-во "Медиа Медика" Москва. 2005: C. 644-655.
4. Rodrigues-Roca G.C., Listerri-Caro J.L., Alonco-Moreno F.J. Prevalence of metabolic syndrome in the Spanish primary care population with high cardiovascular risk. Evento study// J. Hypertens. 2003; 21(Suppl.4): S173
5. Efstratopoulos A., Voyaki S., Baltas A. Prevalence of metabolic syndrome among Greek hypertensives// J. Hypertens. 2003; 21(Suppl.4): 92
6. Мамедов М.Н., Горбунов В.М., Киселева Н.В. и др. Особенности структурно-функциональных изменений миокарда и гемодинамических нарушений у больных с метаболическим синдромом: вклад артериальной гипертонии в формирование суммарного коронарного риска// Кардиология -2005. т. 45 (11), С.34-40.
7. A Third report of the National Cholesterol Education Program (NCEP) Expert Panel on detection, evaluation and treatment of high blood cholesterol in adults (Adult Treatment Panel III)// JAMA. 2001; 285: 2486-97.
8. Wallace TM, Levy JC, Matthews DR. Use and abuse of HOMA modeling// Diabetes Care 2004; 27(6): 1487-95.
9. International Society of Hypertension guidelines for the management of hypertension// J. Hypertension 1999; 17: 151-183.
10. Профилактика, диагностика и лечение артериальной гипертензии. Российские рекомендации (второй пересмотр)// Кардиоваскулярная терапия и профилактика. Москва, 2004 (приложение) стр. 5-16.
11. Dzau V. Mechanism of protective affects of ACE inhibition on coronary artery disease// Eur Heart J. 1998; 19: J2-J6.
12. Vreugdenhil G., van Montfrans G.A., Jacobs M.C. et al. // Blood Press 1994; 2 (3): 23-30.
13. Otterstad J.E. et al. // Blood Pressure.1994; 322: 1561 - 1566.
14. Zannad F.et al.// American J. Hypertension. 1996; v. 9 (7): 633-643.
15. Шальнова С.А., Марцевич С.Ю., Кутишенко Н.П и др. // Исследование ПРОЛОГ: снижение риска сердечно-сосудистых заболеваний у больных артериальной гипертонией под влиянием антигипертензивной терапии// Кардиоваскулярная терапия и профилактика. 2005; 4(4) 11.
16. Malacco E., Ruilope L., Kandra A. et al. Consistent efficacy of fixed valsarten+hctz combination therapy vs amlodipine in hypertensive patients at additional cardovascular risk with and without metabolic syndrome//J. Hypertension. 2006; Vol 24 (4): S16.
17. Nayler W. Amlodipine, An Overwiew// Clinical Drug Investigation,1997; Vol 13. Suppl.1: 1-11.
18. Castelli W. Lipid ,risk factors and ischaemic heart disease// Atherosclerosis 124 Suppl.1996: S1-S9.
19. Piatti P., Monti L., Pontiroli A. Forearm insulin and non insulin mediated glucose uptake and muscle metabolism in man: role of free fatty acids and bood glucose levels// Metab. Clin. Exp. 1991; 40: 926-33
| Сентябрь 2007 г. |