Опубликовано в журнале: Journal of Clinical Oncology, 20: 3114-3121 (2002)
Сравнение комбинации доксорубицин/паклитаксел с комбинацией доксорубицин/циклофосфамид в качестве химиотерапии первой линии при метастатическом раке молочной железы: многоцентровое испытание по фазе III Европейской организации по исследованию и лечению рака (EORTC 10961)
Л. Биганцоли, Т. Куфер, П. Бранинг, Р. Колеман, Л. Душате, А.Х. Кальверт, Т. Гамуччи, К. Твелвс, П. Фаржо, Р. Эпельбаум, К. Лориш и М.Дж. Пиккар
Цель исследования.
Сравнить эффективность и переносимость для комбинации доксорубицина и паклитаксела (АТ) и для стандартной схемы доксорубицин/циклофосфамид (АС) в качестве химиотерапии первой линии при метастатическом раке молочной железы.
Больные и методы.
Больные, удовлетворявшие критериям включения, не должны были ранее получать лечения антрациклиновым препаратом и должны были иметь диагноз метастатического рака молочной железы, причем опухоль, должна была быть измеряема в двух направлениях. Двести семьдесят пять больных рандомизировались на лечение схемой АТ (доксорубицин 60 мг/м2 в форме внутривенной струйной инъекции плюс паклитаксел в дозе 175 мг/м2 в виде 3-часового вливания) или на схему АС (доксорубицин 60 мг/м2 плюс циклофосфамид в дозе 600 мг/м2) один раз в три недели максимум шесть курсов. При отсутствии нейтропении степени ≥3 после первого курса на второй курс планировалось увеличение дозы паклитаксела (200 мг/м2) и циклофосфамида (750 мг/м2). Первичным критерием эффективности была выживаемость без прогрессии (ВБП). Вторичными критериями были процент ответа (ПО), безопасность, общая выживаемость (ОВ) и качество жизни.
Результаты.
Медианное число курсов лечения в двух группах составляло шесть. Относительная интенсивность дозы и введенная кумулятивная доза доксорубицина были меньшими в группе АТ. Повышение дозы оказалось возможным только у 17% и 20% больных в группах АТ и АС, соответственно. Медианная ВБП составляла 6 месяцев для обеих групп лечения. ПО составлял 58 и 54%, а медиана ОВ - 20,6 и 20,5 месяцев в группах АТ и АС, соответственно. Для группы АТ была характерна более высокая частота фебрильной нейтропении (32% по сравнению с 9% в группе АС).
Вывод.
Для двух групп лечения не наблюдалось различий в эффективности по исследуемым критериям. Токсичность, вызванная лечением, снижала интенсивность дозы доксорубицина в схеме с паклитакселом.
* * *
Рак молочной железы представляет одно из самых частых злокачественных заболеваний женщин в западных странах [1]. Метастатическая карцинома молочной железы является в значительной степени некурабельной. Медианная выживаемость женщин с диагнозом метастатического рака молочной железы составляет около двух лет. Соответственно, разработка препаратов и стратегий, улучшающих общую выживаемость, представляет собой высокоприоритетную задачу. Антрациклины и таксаны являются одними из наиболее активных химиотерапевтических препаратов для лечения рака молочной железы. При использовании доксорубицина в дозах ≥60-75 мг/м2, по схеме один раз в три недели регулярно достигается процент ответа, составляющий 40% [2]. 2 Комбинация антрациклина и циклофосфамида (схема АС) обычно используется в качестве химиотерапии первой линии при метастатическом раке молочной железы в комбинации с фтороурацилом или без него. Данные недавно завершенных испытаний по фазе III показывают, что процент ответа составляет от 37 до 57%, а медиана времени до прогрессии варьирует от 6 до 9 месяцев на схемах фтороурацил/схема типа АС [3-9]. Таксаны, а именно паклитаксел и доцетаксел, обладают значительной активностью при терапии первой или второй линии по поводу метастатического заболевания [10-14]. Именно поэтому указанные два класса препаратов исследовались с целью улучшения результатов, достигаемых с каждым индивидуальным препаратом и в рамках стандартных схем химиотерапии. В частности, комбинация доксорубицина и паклитаксела исследовалась в нескольких испытаниях по фазе I-II [15]. Так, струйное введение доксорубицина, за которым после короткого промежутка времени (от 15 до 30 минут) следовало 3-часовое вливание паклитаксела (схема АТ), давало весьма высокий общий процент ответа (от 83 до 94%) и высокий процент полных ответов (от 24 до 41%) при применении в качестве схемы лечения первой линии у женщин с метастатическим раком молочной железы [16, 17]. Неприемлемо высокая частота застойной сердечной недостаточности (ЗСН; 21%), связанная с применением этой схемы, может быть преодолена путем ограничения кумулятивной общей дозы доксорубицина пределом в 360 мг/м2 [18]. По этим причинам группа по молочной железе Европейской организации по исследованию и лечению рака (EORTC) вместе с группой ECSG решили предпринять рандомизированное испытание по фазе III для сравнения схемы АТ со стандартной комбинацией АС при химиотерапии первой линии у больных с метастатическим раком молочной железы. В обеих группах предполагалось провести максимум шесть курсов лечения, а доза доксорубицина не должна была превышать кумулятивной величины в 360 мг/м2.
БОЛЬНЫЕ И МЕТОДЫ
Критерии включения больных
Для включения в испытание возраст больных должен был составлять от 18 до 70 лет при наличии гистологически или цитологически подтвержденного диагноза метастатического рака молочной железы при наличии измеримой опухоли с одной или обеих сторон; больные не должны были ранее получать лечение антрациклинами или таксанами и не должны были ранее получать никакой химиотерапии по поводу метастатического заболевания. Предшествующая адъювантная химиотерапия циклофосфамидом, метотрексатом и фтороурацилом или аналогичными схемами разрешалась, если интервал между завершением химиотерапии и рецидивом заболевания составлял ≥6 месяцев. Ранее проведенные гормональная терапия, иммунотерапия и местная лучевая терапия не были препятствием для участия в испытании, если они проводились адъювантно или по поводу метастатического заболевания. Другими критериями для включения был функциональный статус по ECOG от 0 до 2, ожидаемая продолжительность жизни, составлявшая не менее 12 недель и предоставление после информирования письменного согласия на участие в испытании. У больных должны были быть адекватные анализы крови (абсолютное содержание нейтрофилов 1,5 х 109, содержание тромбоцитов более 100 х109), достаточная функция почек (креатинин ≤1.25 верхнего предела нормы), адекватная функция печени (общий билирубин ≤1.25 верхнего предела нормы), значения АСАТ или АЛАТ (≤2,5 верхнего предела нормы) и достаточная функция сердца (фракция выброса левого желудочка ФВЛЖ, измеренная эхокардиографией или методом многовходной изотопной артериографии (МВИА сканирования) в пределах нормы для данного учреждения). Исходная оценка в пределах двух недель перед началом лечения включала составление истории болезни, физическое обследование, определение функционального статуса, получение анализов крови и биохимических параметров, ЭКГ и оценку размеров опухоли. Критерии исключения включали симптоматические метастазы в мозг, костные метастазы в качестве единственной локализации заболевания, наличие новообразований в истории болезни или в настоящее время, помимо карциномы молочной железы (за исключение рака кожи, не являющегося меланомой, или подвергнутой куративному лечению карциномы шейки матки in situ), предсердные или желудочковые аритмии в истории болезни, носившие клинически значимый характер или требовавшие лечения, или ЗСН, документированный инфаркт миокарда и моторная или сенсорная нейропатия степени выше 1. Протокол был утвержден комитетом по рассмотрению протоколов EORTC и этическими комитетами местных учреждений, принимавших участие в испытании.
Лечение
Для целей данного многоцентрового испытания больные подвергались централизованной рандомизации в центре данных EORTC в Брюсселе. После стратификации по центру, ранее проводившейся терапии (адъювантная химиотерапия отсутствовала или проводилась), функциональному статусу (ECOG группа 0 или 1-2) и наличию метастазов в кости (да или нет) больных рандомизировали на получение схемы АТ (доксорубицин 60 мг/м2 в виде внутривенной струйной инъекции плюс паклитаксел в дозе 175 мг/м2 в виде 3-часового вливания, начиная через 30 минут после завершения введения доксорубицина); в другой группе больные получали схему АС (доксорубицин 60 мг/м2 плюс циклофосфамид 600 мг/м2). Больные, назначенные на схему АТ, получали премедикацию дексаметазоном в дозе 20 мг перорально за 12 и 6 часов до введения химиотерапевтических препаратов, 50 мг дифенгидрамина (димедрола) и 300 мг циметидина (или 50 мг ранитидина) за 30 минут до введения паклитаксела. Лечение проводили раз в три недели, а максимальное число курсов равнялось шести. Исходный уровень доз определили как уровень 0. Наращивание дозы (до уровня +1) было запланировано на второй курс для обеих схем лечения, если после первого курса не наблюдалось нейтропении степени 3 или 4. Дозы паклитаксела для уровня +1 составляли 200 мг/м2 и для циклофосфамида 750 мг/м2. Модификации дозы основывались на еженедельном мониторировании параметров крови и оценке других токсических эффектов раз в три недели. Могло проводиться снижение дозы до двух уровней (уровень –1/-2:доксорубицин 45 мг/м2, паклитаксел 150/135 мг/м2, циклофосфамид 500, 400 мг/м2). После снижения дозы все последующие курсы должны были проводиться при такой же сниженной дозировке, увеличения дозы в дальнейшем не разрешалось. Снижение доз требовалось в случае нейтропении степени 4 и/или тромбоцитопении, продолжавшейся в течение ≥7 дней, фебрильной нейтропении, мукозита степени 3 или нейропатии степени 3. Задержка проведения или прекращение лечения осуществлялись следующим образом. Если на 21-й день содержание нейтрофилов было менее 1,5х109/л или если содержание тромбоцитов составляло менее 100х109/л, лечение откладывали на максимальный срок до 3 недель. Больные, у которых восстановление картины крови не достигалось к 42-му дню, снимались с лечения. В случае мукозита степени 2 или более лечение задерживали на срок до двух недель. Если на 35-й день мукозит снижался по крайней мере до степени 2, дозу снижали на один уровень. При персистировании мукозита более чем степени 2 больную снимали с лечения. Введение доксорубицина прекращали у больных с развивавшейся ЗСН, абсолютным падением ФВЛЖ ≥5% по сравнению с нормальным пределом или при относительном падении на ≥10%, по сравнению с исходной величиной, до значений менее нормального предела. Лечение останавливали, если токсичность в отношении основных органов превышала степень 2, за исключением вышеупомянутых видов токсичности, алопеции, рвоты 3 степени и миалгии. Не разрешалось вторичной профилактики кроветворными ростовыми факторами. Вторичная профилактика антибиотиками была разрешена, но не рекомендовалась.
Анализ эффективности
Измерения опухоли выполнялись один раз в 6 недель до прогрессии заболевания. Больные, получавшие по крайней мере два курса лечения, оценивались на ответ опухоли. Ответ опухоли оценивали в соответствии с критериями Всемирной Организации Здравоохранения [19). Продолжительность ответа определялась как время между датой первого ответа (полного ответа, ПО, или частичного ответа, ЧО) и датой прогрессии заболевания или смерти. Выживаемость без прогрессии заболевания рассчитывал как время от даты рандомизации до первого указания на прогрессию заболевания или летальный исход, в зависимости от того, что наступало раньше. Больные, получавшие терапию второй линии до того, как была документирована прогрессия, считались имевшими прогрессию на день начала терапии второй линии. Выживаемость измеряли, начиная с даты рандомизации до момента смерти, причем живые больные снимались с учета во время последнего обследования. Процент ответа, выживаемость без прогрессии и выживаемость анализировались по отношению к исходно включенному числу больных.
Анализ безопасности
Все больные, прошедшие по крайней мере один курс химиотерапии, были включены в анализ безопасности. Физическое обследование и определение биохимии крови повторяли перед каждым курсом, а мониторирование картины крови проводили еженедельно во время получения больными лечения. МВИА (MUGA) сканирование или эхокардиографическое исследование для оценки ФВЛЖ было обязательным в начале испытания, перед курсами 3, 5 и 6 и через 3 месяца после последнего курса химиотерапии (первое обследование после лечения). Токсичность оценивали в соответствии с общими критериями токсичности Национального института рака Канады после каждого курса химиотерапии.
Качество жизни
Качество жизни оценивали с помощью анкеты С30 по качеству жизни EORTC и модуля BR-23 по раку молочной железы исходно перед курсами 2, 4 и 6, а также на момент первого обследования после лечения.
Статистический анализ
Запланированный размер выборки для настоящего испытания составлял 260 больных. Испытание давало 80%-ную уверенность выявления 50%-ного относительного увеличения выживаемости без прогрессии заболевания (от 8 до 12 месяцев в пользу группы паклитаксела) на основании двустороннего лог-рангового критерия при альфа равной 0,05. Основным критерием испытания была выживаемость без прогрессии заболевания; вторичными критериями были процент ответа, безопасность, выживаемость и качество жизни. (Данные по качеству жизни не включены в настоящую публикацию.) Выживаемость без прогрессии заболевания и выживаемость оценивались по методу Каплана-Мейера, и две леченые группы сравнивались друг с другом с использованием двустороннего лог-рангового критерия. Проценты ответа и проценты фебрильной нейтропении сравнивались с помощью критерия χ2.
РЕЗУЛЬТАТЫ
Характеристика больных
В период с ноября 1996 г. по февраль 1999 г. 275 больных из 24 учреждений было рандомизировано на получение схемы АТ (138 больных) или АС (137 больных) (Таблица 1). Характеристики больных были хорошо сбалансированы между двумя группами (Таблица 2). Более 80% больных обладали висцеральным заболеванием. Медиана времени без признаков заболевания была большей для группы АС, однако различие не носило статистически достоверного характера (Р=0,00893).
Лечение
Всего была пролечена 271 больная (Таблица 1). Общее количество курсов АТ составляло 725, а курсов АС – 733. Медиана числа курсов для обеих групп составляла шесть (для АТ от одного до семи; для АС от одного до десяти). Одна больная в группе АТ и пять больных в группе АС получили более шести курсов лечения. Наращивание дозы со второго курса до уровня +1 оказалось возможным только у 17% и 20% больных групп АТ и АС, получивших второй курс, соответственно. Информация по поводу относительной интенсивности дозы и кумулятивной дозы приведена в Таблице 3. Из-за низкого количества случаев наращивания дозы и поскольку уровень 0 считался достаточным, относительная интенсивность дозы рассчитывалась с использованием уровня 0 в качестве запланированной интенсивности дозы. Интенсивность дозы доксорубицина была меньшей для группы АТ. В частности, 22% больных в группе АТ по сравнению со всего лишь 7% больных в группе АС получали 75% или меньше запланированной интенсивности дозы доксорубицина. На Рис. 1 показано, что в группе АТ интенсивность дозы доксорубицина прогрессивно снижалась, начиная со второго курса. Медиана кумулятивной введенной дозы доксорубицина также была меньше в группе АТ (299 мг/м2; в группе АС она составляла 353 мг/м2 (Р=0,0014). Только у 60% больных достигалась относительная интенсивность дозы паклитаксела более 90%.
Таблица 1. Профиль испытания
Число
больныхАТ
АС
Рандомизировано
138
135
Пролечено
136
135
Не удовлетворяет критериям
11
13
Отсутствие измеряемых поражений
3
3
Недостаточная функция сердца
2
2
Меньше 6 месяцев после адъювантной химиотерапии
2
2
Неметастатический рак молочной железы
2
–
Неврологические симптомы исходно степени <2
–
2
Отсутствует исходное измерение ФВЛЖ
–
2
Адъювантная химиотерапия антрациклинами
1
–
Одновренный тамоксифен
1
–
Симптоматические метастазы в мозг
–
1
Мужской пол
–
1
Анализировано на ВБП
138
135
Анализировано на ПО
138
135
Может быть оценено в отношении ПО
125
128
Проанализировано в отношении ОВ
138
135
Проанализировано на токсичность
136
135
Сокращения: ОВ=общая выживаемость;
ВБП=выживаемость без прогрессии;
ПО=процент ответаТаблица 2. Характеристики больных
AT (n=138)
AC (n=137)
Число
больных%
Число
больных%
Возраст, годах
Медиана
52
54
Интервал
29-70
28-70
Функциональный статус по ECOG
0
62
57
1
64
69
2
11
11
Неизвестно
1
0
Бессимптомный период, месяцы
Медиана
24
32
Интервал
0-252
0-355
Эстрогеновый рецептор
+/-/неизвестно44/54/40
32/39/29
59/42/36
43/31/26
Прогестероновый рецептор
+/-/неизвестно36/53/49
26/38/36
43/45/49
31/33/36
Предшествующая гормонотерапия
78
57
80
58
Предшествующая адъювантная химиотерапия
49
35
51
37
Основная локализация заболевания
Мягкие ткани
12
9
13
9
Кости
8
6
13
9
Висцеральные органы
118
85
111
81
Число метастазов
1
29
21
26
19
2
73
53
77
56
>3
36
26
34
25
Таблица 3. Относительная интенсивность дозы и кумулятивная доза для
использованных препаратов
AT (n=136)
AC (n=135)
Число
больных%
Число
больных%
ОИД
Больные с >90% ОИД, %
54
60
67
76
Больные с ≤75% ОИД, %
22
2
7
3
Средняя кумулятивная доставленная доза
А
299
353
Т
981
С
3589
Сокращения: ОИД=относительная интенсивность дозы;
А=доксорубицин;
Т=паклитаксел;
С=циклофосфамидВ группе АТ доза была снижена или лечение прекращено в 233 курсах (32%) у 66 больных (49%). Снижение дозы или прекращение лечения было сделано в 119 курсах (16%) у 36 больных (27%) в группе АС. Основными причинами первого снижения дозы/прекращения были: нейтропеническая лихорадка (33 больных), кардиотоксичность (10 больных) и мукозит (10 больных) в группе АТ; в группе больных, получавших АС, причинами были кардиотоксичность (10 больных), мукозит (7 больных), нейтропеническая лихорадка (6 больных) и гематологическая токсичность кроветворения (6 больных). Применение доксорубицина было прекращено из-за уменьшения ФВЛЖ у 16 больных (12%) и 11 больных (8%) в группе АТ и АС, соответственно. Процент больных и процент курсов, когда потребовалась задержка лечения, был сходным для обеих групп. Такая задержка была сделана в отношении 62 и 59 больных в группах АТ и АС, соответственно.
Результаты по эффективности
Все рандомизированные больные оценивались в отношении процента ответа, выживаемости без прогрессии и общей выживаемости относительно полного числа исходно включенных в испытание больных. Кривые выживаемости без прогрессии представлены на Рис. 2. При медиане срока наблюдения, равном 29,2 месяца, лишь у десяти больных не наступило прогрессии заболевания или летального исхода. Медиана выживаемости без прогрессии составляла 6 месяцев в обеих группах лечения (Р=0,65) (95%-ный доверительный интервал для обеих групп от 5,1 до 6,8 месяцев). Отношение риска для группы АС по отношению к АТ составляло 1,06 (95%-ный ДИ от 0,83 до 1,35). Критериям оценки ответа на лечение для групп АТ или АС удовлетворяли 124 (91%) и 128 (95%) больных соответственно. Между двумя группами не было отмечено различий по проценту ответа (Р=0,51). Общий процент ответа составлял 58% для схемы АТ (ПО 7%) и 54% для схемы АС (ПО=3%) (Таблица 4), медиана продолжительности ответа составляла 5,4 месяца (95%-ный ДИ от 4 до 6,6 месяцев) в группе АТ и 5 месяцев (95%-ный ДИ от 4,5 до 5,8 месяцев) в группе АС,
Таблица 4. Наилучший ответ на лечение в расчете на всех включенных больных
AT (n=138)
AC (n=137)
Число
больных%
Число
больных%
Полный ответ
9
7
4
3
Частичный ответ
71
51
70
51
Процент ответа
58
54
95%-ный ДИ
50-67
45-62
Стабильное заболевание
33
24
35
26
Прогрессия заболевания
12
9
19
14
Оценка невозможна
13
9
9
6
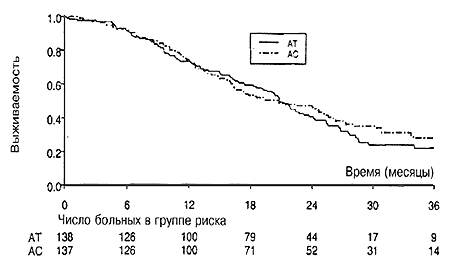
Медианная общая выживаемость составляла 20,6 месяца (95%-ный ДИ от 18,3 до 23,4 месяца) у больных, получавших лечение схемой АТ, по сравнению с 20,5 месяца (95%- ный ДИ от 16,2 до 25,3 месяца) у больных, получавших схему АС (Р=0,49) (Рис. 3). Отношение риска для схемы АС по отношению к схеме АТ для общей выживаемости составляло 0,90 (95%-ный ДИ от 0,67 до 1,21). Для мультифакторного анализа выживаемости без прогрессии заболевания сначала были тестированы различные прогностические факторы (бессимптомный период >2 лет (да/нет), возраст >50 лет (да/нет), висцеральное заболевание (да/нет), число локализаций заболевания (одна/от двух до трех/более трех). Все они исследовались индивидуально для выявления того, какие факторы могли быть кандидатами для многофакторной модели. Только число пораженных заболеванием очагов было статистически достоверным (Р=0,018), причем отношение риска для ситуации с двумя/тремя очагами по отношению к одному очагу составляло 1,28 (95%-ный ДИ от 0,93 до 1,76), а в случае наличия более трех локализаций отношение риска по сравнению с одним пораженным очагом составляло 1,69 (95%-ный ДИ от 1,17 до 2,43).
Токсичность
Все леченые больные удовлетворяли критериям для оценки токсичности (Таблица 5). Обе схемы лечения обладали миелотоксичностью. Частота нейтропении степени 4 была близкой для двух групп лечения, однако нейтропеническая лихорадка отмечалась чаще среди больных, получавших лечение схемой АТ (Р>0,001). Фебрильная нейтропения сначала была определена как наличие лихорадки степени 2 (≥38,1°С) в сочетании с нейтропенией степени 4, требующей госпитализации и внутривенного лечения антиинфекционными препаратами. Это определение было изменено в ходе проведения испытания, когда критериями стали лихорадка степени 2 в сочетании с нейтропенией степени 4 при необходимости антиинфекционного лечения, из-за растущей практики лечения больных с фебрильной нейтропенией на амбулаторной основе пероральными антиинфекционными препаратами. В соответствии с последним определением, фебрильная нейтропения отмечалась у 32% и 9% больных, получавших лечение схемой АТ и АС, соответственно. Один эпизод смерти из-за интоксикации, вызванной нейтропеническим сепсисом, наблюдался в группе АС.
Таблица 5. Основные эффекты степени 3/4 и кардиотоксичность
AT (n=136)
AC (n=135)
Число
больных%
Число
больных %Нейтропения степени 4
121
89
110
81
Фебрильная нейтропения
43
32
12
9
Документированная инфекция
10
7
4
3
Тромбоцитопения
10
7
11
8
Тошнота/рвота
9
7
24
18
Стоматит
14
10
12
9
Артралгия/миалгия
9
7
–
–
Сенсорная нейротоксичность
4
3
–
–
ЗСН
3
2
1
1
Падение ФВЛЖ ниже нормы*
33
27
16
14
Госпитализация
80
59/21**
57
42/4**
Смерть от токсических причин
–
–
1
1
*Абсолютное падение ФВЛЖ ≥5% ниже предела нормы или относительное падение ≥10% от исходного и до значений ниже предела нормы. В группе АТ 122 больных удовлетворяли критериям для оценки, а в группе АС – 118 больных.
**Цифры относятся к госпитализации по любой причине/из-за фебрильной нейтропенииС точки зрения негематологической токсичности, серьезных проблем не отмечалось. Как и можно было ожидать, артралгии/миалгии и нейротоксичность были более частыми в группе АТ, в то время как тошнота степени 3 или 4 и рвота в основном отмечались в группе АС. Снижение ФВЛЖ до значений ниже предела нормы (абсолютное снижение ФВЛЖ ≥5% ниже предела нормы и относительное снижение на ≥10% от исходного значения и до величин ниже предела нормы) было документировано в 27% случаев применения схемы АТ и у 14% больных, получавших схему АС, во время лечения. ЗСН отмечалась у трех больных в группе АТ и у одной больной в группе АС. Детальные данные по кардиотоксичности в этом испытании являются предметом отдельной публикации (Biganzoli et al., рукопись представлена для публикации).
ОБСУЖДЕНИЕ
В настоящем испытании не выявлено каких-либо различий в отношении процента ответа, выживаемости без прогрессии или общей выживаемости между схемой АТ и стандартной химиотерапией на основе антрациклина при лечении больных с метастатическим раком молочной железы.Чтобы определить возможные причины, лежащие в основе таких результатов, данные были подвергнуты критическому разбору. Группа больных, изучавшихся в настоящем испытании имела особенно плохой прогноз с учетом того, что больше, чем у 80% больных, были повреждены висцеральные органы, а у 25% больных заболевание присутствовало более, чем в трех локализациях. Однако эти прогностические факторы были поровну распределены между двумя группами лечения. Медиана периода без признаков заболевания была большей в группе АС, однако это не влияло на главный критерий испытания, как при однофакторном (Р=0,3), так и при многофакторном анализе (ОР=1,6; Р=0,6). Поэтому результаты испытания невозможно объяснить дисбалансом основных известных прогностических факторов для двух групп. Возможность проведения исходно назначенного лечения существенно различалась для двух групп, причем в группе, получавшей АТ, снижение дозы имело место для более высокого процента больных и курсов лечения. Это привело к субоптимальной интенсивности дозы как в отношении доксорубицина, так и паклитаксела. Относительная интенсивность дозы доксорубицина и паклитаксела, превышавшая 90%, была реализована только для 54 и 60%, больных, получавших схему АТ. Средняя относительная интенсивность дозы доксорубицина непрерывно снижалась с второго курса лечения до значения, составлявшего менее 80%, к пятому курсу. Кумулятивная введенная доза доксорубицина также была достоверно меньшей в группе АТ. В нескольких испытаниях проводили оценку (проспективную или ретроспективную) роли интенсивности дозы и кумулятивной дозы при лечении рака молочной железы. Наиболее интенсивно исследовавшимися препаратами были антрациклины. Хотя ценность схем с повышенной интенсивностью дозы пока еще не продемонстрирована, существует повсеместное согласие, по крайней мере, в отношении лечения ранних форм рака молочной железы, что доставка субоптимальных доз антрациклинов приводит к худшему результату [20].Меньшая интенсивность дозы и кумулятивной доставленной дозы доксорубицина могла снизить эффективность схемы АТ в данном испытании. Можно ли поддержать интенсивность дозы на нужном уровне при использовании гранулоцитного колониестимулирующего фактора (Г-КСФ)? Среди важных в клиническом плане побочных эффектов, представленных в Таблице 5, наиболее частыми в группе АТ по сравнению с группой АС были падение ФВЛЖ и фебрильная нейтропения. Несмотря на более высокую частоту снижения ФВЛЖ у больных, получавших схему АТ, кардиотоксичность была причиной первого снижения дозы только у 10 больных в каждой группе. Частота отмены доксорубицина из-за кардиотоксичности также была сходной в двух группах. Напротив, фебрильная нейтропения была причиной первого снижения дозы у 50% больных в группе АТ по сравнению с 17% больных в группе АС. В связи с паллиативным характером лечения было принято решение не разрешать вторичную профилактику с помощью Г-КСФ; снижение дозы было сочтено разумной альтернативой использованию Г-КСФ. В Миланском испытании по фазе I/II (n=34 больных), проводившемся у ранее не получавших химиотерапии больных с метастатическим раком молочной железы, максимальная переносимая доза паклитаксела в комбинации с доксорубицином (60 мг/м2) составляла 200 мг/м2. Лимитирующими дозу токсическими эффектами были фебрильная нейтропения, нейтропения, продолжавшаяся более 7 дней, и мукозит [18]. Позже исследование было скорректировано путем добавления Г-КСФ в случае развития нейтропении степени 4, чтобы улучшить соблюдение схемы лечения и переносимость. Среди 49 больных, удовлетворявших критериям оценки токсичности, использование Г-КСФ достоверно снизило продолжительность тяжелой нейтропении, однако не повлияло на фебрильную нейтропению [18]. Исследование не подтвердило роль Г-КСФ в качестве меры профилактики фебрильной нейтропении. Небольшой размер выборки и относительно низкая частота фебрильной нейтропении, однако, указывают, что роль Г-КСФ не была изучена в достаточной степени. Можно заключить, что более высокая частота фебрильной нейтропении – и потребовавшееся вследствие этого снижение доз – была одной из основных причин меньшей интенсивности дозы в группе, получавшей схему АТ. С учетом имеющихся данных, вопрос о том, могла ли профилактика с помощью Г-КСФ улучшить ситуацию, является дискуссионным. Не был ли первичный критерий испытания слишком высокой планкой? Ответом, вероятнее всего, является «да!». Исследование было спланировано для того, чтобы иметь 80%-ную вероятность выявления 50%-ного увеличения выживаемости без прогрессии в группе АТ (12 месяцев) по сравнению с группой АС (8 месяцев). Фактически медиана выживаемости без прогрессии составляла 6 месяцев для обеих групп. Для контрольной группы результат был хуже ожидавшегося, вероятно, из-за уже обсуждавшихся неудовлетворительных характеристик больных. К сожалению, выживаемость без прогрессии в группе таксана оказалась значительно ниже по сравнению с нашими ожиданиями. Правда, ни одно из проведенных в последнее время испытаний по фазе III, посвященных исследованию схем с таксанами в качестве химиотерапии первой линии по поводу метастатического рака молочной железы, не дало выживаемость без прогрессии, равную 12 месяцам (Таблица 6). Поэтому мы должны заключить, что эта задача невыполнима с использованием существующих схем лечения. В нашем испытании отношение риска для схемы АС по сравнению со схемой АТ составило 1,06 (95%-ный ДИ от 0,83 до 1,35). Поэтому маловероятно, что истинное значение ОР превышает 1,35, что соответствует увеличению медианы до прогрессии заболевания с 6 до 8,1 месяца. Однако на основании нашего относительно маломасштабного испытания мы не можем исключить то , что это важное в клиническом отношении увеличение медианы до прогрессии на 2,1 месяца действительно существует. В трех рандомизированных испытаниях проводилась оценка эффективности комбинации антрациклина с паклитакселом для химиотерапии первой линии при метастатическом заболевании [4, 5, 7]. В двух испытаниях, проводимых группами AGO [4] и в Великобритании (UKCCCR) [7], выбранным препаратом антрациклинового ряда был эпирубицин (эпирубицин/паклитаксел сравнивался с комбинацией эпирубицин/циклофосфамид). Несмотря на высокую численность (испытание AGO 560 больных; испытание UKCCCR 750 больных), эти испытания также не продемонстрировали превосходство схемы на основе паклитаксела по сравнению с контрольным лечением. В исследовании, проведенном в Центральной и Восточной Европе и Израиле (испытание CEEIPBCSG), 267 больных рандомизировали на получение комбинации доксорубицина в дозе 50 мг/м2 с последующим введением через 24 часа паклитаксела в дозе 220 мг/м2 (АТ), или на получение 500 мг/м2 фтороурацила, 50 мг/м2 доксорубицина и 500 мг/м2 циклофосфамида раз в три недели максимум в течение восьми курсов. Процент ответа, медианна времени до прогрессии заболевания и медиана общей выживаемости были значительно лучшими для схемы АТ. Статистический план этого испытания был таким же, как и в испытании, которое мы описываем в настоящей публикации. Основными различиями между испытаниями EORTC и CEEIPBCSG был интервал между введением доксорубицина и паклитаксела, продолжительность лечения и доза паклитаксела в расчете на курс. Известно, что временной интервал, отделяющий введение доксорубицина и паклитаксела, оказывает воздействие на фармакокинетику доксорубицина [21]. Площадь под кривой концентрация/время (AUC), время полувыведения доксорубицина и максимальная концентрация доксорубицина в плазме крови (и/или концентрация доксорубицинола) были достоверно выше у больных, получавших доксорубицин путем внутривенной струйной инъекции за 15 минут до паклитаксела по сравнению с введением доксорубицина и паклитаксела с интервалом в 24 часа. Эти данные могут объяснить более высокую частоту связанной с применением схемы АТ гематологической токсичности (нейтропения степени 4 у 62% и 89% больных и фебрильная нейтропения у 32% и 8% больных соответственно), а также кардиотоксичности, описанной Jassem с соавт. [5] по сравнению с тем, что наблюдалось в испытании EORTC. Вследствие более низкого профиля токсичности, 88% больных, рандомизированных на схему АТ, получили более 90% относительной дозовой интенсивности в первом из названных испытаний. В испытании EORTC, как и в испытаниях AGO и UKCCCR, проводилось максимум шесть курсов химиотерапии по сравнению с максимальным количеством восемь курсов в испытании CEEIPBCSG. Достаточно ли шести курсов схемы на основе паклитаксела для адекватного лечения больных с метастатическим раком молочной железы? Среди 47 больных с метастатическим раком молочной железы, получавших лечение комбинацией доксорубицина и паклитаксела на протяжении шести или восьми курсов с последующим введением паклитаксела в виде монотерапии, шесть курсов лечения достаточны для достижения по крайней мере частичного ответа у всех 44 отреагировавших на лечение больных [18]. Однако продолжение лечения паклитакселом в качестве индивидуального препарата после прекращения приема доксорубицина приводило к заметному увеличению окончательного процента полных ответов. Возможный антиангиогенные свойства паклитаксела говорят в пользу преимуществ его продолжительного применения [22]. В настоящем испытании, однако, поддерживающая терапия паклитакселом не разрешалась, поскольку выживаемость без прогрессии была основным критерием испытания. Также рекомендованная максимальная кумулятивная доза доксорубицина, равная 360 мг/м2, исключала проведение более шести курсов комбинированной химиотерапии в группах настоящего испытания. Таким образом, методологические соображения и факторы безопасности не допускали проведения более шести курсов химиотерапии в испытании EORTC. Доза паклитаксела на один курс составляла 175 мг/м2 в испытании EORTC и 220 мг/м2 в испытании CEEIPBCSG. Данные, полученные в рандомизированном испытании говорят о том, что доза 175 мг/м2 должна быть рекомендованной дозой паклитаксела, вводимого в форме монотерапии в виде 3-часового вливания [23]. Не было доказано, обладают ли более высокие дозы паклитаксела в комбинированных схемах большей эффективностью. Комбинация доксорубицин/паклитаксел, применявшаяся в нашем испытании, не является более эффективной, чем стандартная комбинация на основе доксорубицина, используемая в качестве химиотерапии первой линии при лечении рака молочной железы. Меньшие дозовые интенсивности препарата и кумулятивные дозы доксорубицина в группе АТ, являющиеся следствием более высокой гематологической токсичности этой схемы, а также ограничение лечения шестью курсами являются возможным объяснением этих результатов. В трех рандомизированных испытаниях оценивалась роль схем на основе доцетаксела по сравнению со стандартными комбинациями на основе антрациклинов в ходе лечения первой линии у больных с метастатическим раком молочной железы [3, 8, 9] (Таблица 6). Во всех трех испытаниях продемонстрировано улучшение процента ответа на схемах, основанных на доцетакселе, в то время как только в одном до настоящего времени сообщалось об увеличении продолжительности до прогрессии (другие находились или на слишком ранней стадии, или представляли собой рандомизированное сравнение по фазе II). Качество жизни и выживаемость являются основными критериями при рассмотрении лечения больных с метастатическим раком молочной железы. Только одна из экспериментальных схем, описанная в настоящей статье, продемонстрировала преимущества по выживаемости по отношению к стандартным схемам, а все схемы на основе таксана часто оказывались более токсичными. На основании нашего испытания и имеющейся литературы по рандомизированным испытаниям, стандартная химиотерапия на основе антрациклинов остается лечением выбора при химиотерапии первой линии у больных с метастатическим раком молочной железы, ранее не получавших лечение антрациклинами. По мнению авторов, только мета-анализ всех рандомизированных клинических испытаний, посвященных исследованию схем антрациклин/таксан, определит, дают ли эти схемы какое-либо преимущество в плане выживаемости женщин с метастатическим раком молочной железы. Такой мета-анализ организуется EORTC в тесном сотрудничестве с Международной исследовательской группой по раку молочной железы и Центром статистики Лимбургского университетского центра. Имена участвовавших исследователей и названия учреждений могут быть найдены в интернете по адресу www.jco.org
Литература
1 Landis SH, Murray T, Bolder S, et. al: Cancer statistics, 1998. CA Cancer J 48:6-29, 1998
2. Neidhart JA, Gochnour D, Roach RW, et al: A comparative trial of mitoxantrone and doxorubicin in patients with minimally pretreated breast cancer. Semin Oncol 11:11-14, 1984 (suppl 1)
3. Nabholtz JM, Falkson G, Campos D, et al: A phase III trial comparing doxorubicin (A) and docetaxel (T) (AT) to doxorubicin and cyclophosphamide (AC) as first line chemotherapy for MBC. Proc Am Soc Clin Oncol 18:127a, 1999 (abstr 485)
4. Luck HJ, Thomssen C, Untch M, et al: Multicentric phase III study in first line treatment of advanced breast cancer (ABC): Epirubicin/paclitaxel (ET) vs epirubicin/cyclophosphamide (EC)—A study of the AGO Breast Cancer Group. Proc Am Soc Clin Oncol 19:73a, 2000 (abstr 280)
5. Jassem J, Pienkowski T, Pluzanska A, et al: Doxorubicin and paclitaxel versus fluorouracil, doxorubicin, and cyclophosphamide as first-line therapy for women with metastatic breast cancer: Final results of a randomized phase III multicenter trial. J Clin Oncol 19:1707-1715, 2001
6. Ackland SP, Anton A, Breitbach GP, et al: Dose-intensive epirubicin-based chemotherapy is superior to an intensive intravenous cyclophosphamide, methotrexate, and fluorouracil regimen in metastatic breast cancer: A randomized multinational study. J Clin Oncol 19:943- 953, 2001
7. Carmichael J: UKCCCR trial of epirubicin and cyclophosphamide (EC) vs. epirubicin and Taxol® (ET) in the first line treatment of women with metastatic breast cancer (MBC). Proc Am Soc Clin Oncol 20: 22a, 2001 (abstr 84)
8. Nabholtz JM, Paterson A, Dirix L, et al: A phase III randomized trial comparing docetaxel (T), doxorubicin (A) and cyclophosphamide (C) (TAC) to FAC as first line chemotherapy (CT) for patients (Pts) with metastatic breast cancer (MBC). Proc Am Soc Clin Oncol 20:22a, 2001 (abstr 83)
9. Bonneterre J, Dieras V, Tubiana-Hulin M, et al: 6 cycles of epirubicin/docetaxel (ET) versus 6 cycles of 5FU epirubicin/cyclophos-phamide (FEC) as first line metastatic breast cancer (MBC) treatment. Proc Am Soc Clin Oncol 20:42a, 2001 (abstr 163)
10. Perez T, Sulkes A, Chollet P, et al: A multicenter, randomized study of two schedules of paclitaxel in patients with advanced breast cancer. Eur J Cancer 31A:S75, 1995 (suppl 5, abstr)
11. Nabholtz JM, Glemon K, Bontenbal M, et al: Multicenter, randomized, comparative study of two doses of paclitaxel in patients with metastatic breast cancer. J Clin Oncol 14:1858-1867, 1996
12. Piccart MJ, 3i Leo A: Future perspectives of docetaxel (Taxotere) in front-line therapy. Semin Oncol 4:S10-S33, 1997 (suppl 10)
13. Chan S, Friedrichs К, Noel D, et al: Prospective randomized trial of docetaxel versus doxorubicin in patients with metastatic breast cancer. J Clin Oncol 17:2341-2354, 1999
14. Parideans R, Biganzoli L, Bruning P, et al: Paclitaxel versus doxorubicin as first-line single-agent chemotherapy for metastatic breast cancer: A European Organization for Research and Treatment of Cancer randomized study with cross-over. J CUn Oncol 18:724- 733, 2000
15. Hortobagyi GN, Holmes FA: Optimal dosing of paclitaxel and doxorubicin in metastatic breast cancer. Semin Oncol 24:S3-4-S3-7, 1997 (suppl 3)
16. Gianni L, Munzone E, Capri G, et al: Paclitaxel by 3-hour infusion in combination with bolus doxorubicin in women with untreated metastatic breast cancer: High antitumor efficacy and cardiac effects in a dose-finding and sequence-finding study. J Clin Oncol 13:2688-2699, 1995
17. Dombernowsky P, Gel J, Boesgaard M, et al: Doxorubicin and paclitaxel, a highly active combination in the treatment of metastatic breast cancer. Semin Oncol 22:13-17, 1995 (suppl 15)
18. Gianni L, Capri G: Experience at the Istituto Nazionale Tumori with paclitaxel in combination with doxorubicin in women with untreated breast cancer. Semin Oncol 24:S3-1- S3-3, 1997 (suppl 3)
19. World Health Organization: WHO Handbook for Reporting Results of Cancer Treatment [WHO Offset Publication No. 48]. Neoplasma 20:37-46, 1980
20. Biganzoli L, Piccart MJ: The bigger the better? Or what we know and what we still need to leam about anthracycline dose per course, dose intensity and cumulative dose in the treatment of breast cancer. Ann Oncol 8:1177-1182, 1997
21. Gianni L, Vigano L, Locatelli A, et al: Human pharmacokinetic characterization and in vitro study of the interaction between doxorubicin and paclitaxel in patients with breast cancer. J Clin Oncol 15:1906-1915, 1997
22. Klauber N, Parangi S, Flynn E, et al: Inhibition of angiogenesis and breast cancer in mice by the microtubule inhibitors 2-methoxyestradiol and Taxol. Cancer Res 57:81-86, 1997
23. Winer E, Berry D, Duggan D, et al: Failure of higher dose paclitaxel to improve outcome in patients with metastatic breast cancer: Results from CALGB 9342. Proc Am Soc Clin Oncol 17:101a, 1998 (abstr 388)Рис. 1. Модификация средней относительной интенсивности дозы доксорубицина в ходе лечения
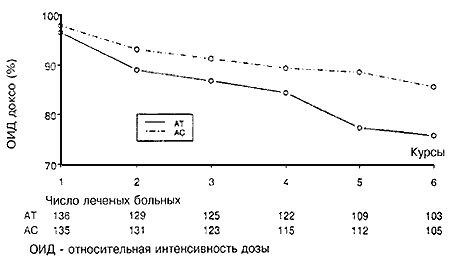
Рис. 2. Кривые выживаемости без прогрессии заболевания по Каплану-Мейеру
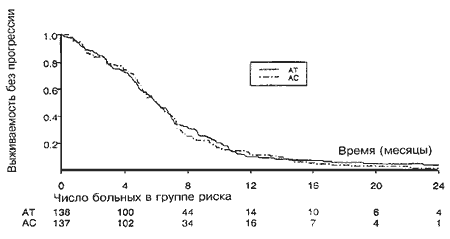
Рис. 3. Кривые общей выживаемости по Каплану-Мейеру
| Январь 2004 г. |