|
ГАСТРОЭНТЕРОЛОГИЯ
ГЛАВА 53. КРОВОТЕЧЕНИЯ ИЗ НИЖНИХ ОТДЕЛОВ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА 1. Дайте определение понятию "кровотечение из нижних отделов желудочно-кишечного тракта". Кровотечение из нижних отделов
желудочно-кишечного тракта — это кровотечение, источник которого находится
дистальней (ниже) связки Трейтца. Однако чаще всего под кровотечением из
нижних отделов желудочно-кишечного тракта подразумевают кровотечение из
толстой кишки. Если источник кровотечения расположен между связкой Трейтца
и илеоцекальным клапаном, то такое кровотечение называется тонкокишечным
кровотечением. Если источник кровотечения находится в пищеводе, желудке
или двенадцатиперстной кишке, то такое кровотечение называется кровотечением
из верхних отделов желудочно-кишечного тракта.
2. Как часто встречаются в клинике пациенты с кровотечением из нижних отделов желудочно-кишечного тракта? В 1991 г. приблизительно 0,4 % всех пациентов, лечившихся стационарно в частных больницах с короткими сроками лечения, были госпитализированы с первичным диагнозом желудочно-кишечного кровотечения без кровавой рвоты или мелены. Хотя причины этих кровотечений не были установлены, однако наиболее вероятно, что это были кровотечения из нижних отделов желудочно-кишечного тракта. Кроме того, специально проведенные исследования показали, что у 15 % взрослых людей во время дефекации на туалетной бумаге отмечается достаточно большое количество неизмененной крови, а у 2-3 % "практически здоровых людей" неизмененная кровь появляется поверх кала или смешана с калом. 3. Что такое гематошезис (кровянистый стул)? Что такое мелена (дегтеобразный стул)? Гематошезис, или кровянистый стул,— это поступление из прямой кишки крови алого или темно-бордового цвета. Это могут быть чистая кровь, сгустки крови, кровь, покрывающая кал или смешанная с оформленным калом, а также кровянистая диарея. Кровянистый стул обычно является признаком кровотечения из нижних отделов желудочно-кишечного тракта, однако в 20 % случаев он может быть при массивном продолжающемся кровотечении из тонкой кишки или даже из верхних отделов желудочно-кишечного тракта при быстром прохождении крови по кишечной трубке. Мелена (дегтеобразный стул) представляет собой жидкий, липкий, с неприятным запахом кал черного цвета. Мелена возникает при превращении гемоглобина в гема-тин под воздействием бактерий желудочно-кишечного тракта. Мелена чаще всего является признаком кровотечения из верхних отделов желудочно-кишечного тракта или из тонкой кишки. Иногда мелена наблюдается и в том случае, если источник кровотечения локализуется в толстой кишке, особенно в правых ее отделах, а время прохождения кала по толстой кишке замедлено. 4. В каких случаях при отсутствии кровотечения может возникать гематошезис? Естественные красные пигменты, содержащиеся в свекле, могут окрашивать кал в темно-бордовый цвет. У пациентов, принимающих слабительные препараты и одновременно клюквенный морс или другие соки или напитки, окрашенные в красный цвет (например фруктовые или овощные соки, газированную воду с сиропом), кал может быть красного или темно-бордового цвета. Это может вызывать тревогу у пациентов, однако такой кал достаточно легко отличить от кала с примесью крови. При этом тест на скрытую кровь также всегда отрицателен. 5. Опишите клинические симптомы пациентов с кровотечением из нижних отделов желудочно-кишечного тракта. Кровотечение из нижних отделов желудочно-кишечного тракта у пациентов, как правило, проявляется кровянистым стулом. Однако иногда при локализации источника в правых отделах толстой кишки могут возникать мелена или сочетание мелены и кровянистого стула. Приблизительно у 85 % пациентов кровотечение из нижних отделов желудочно-кишечного тракта возникает остро, склонно к самостоятельному прекращению и редко вызывает значительные нарушения гемодинамики (выраженную тахикардию и постуральную гипотензию). Таким пациентам обследование можно проводить в плановом порядке в амбулаторных условиях. У 15 % пациентов наблюдается более тяжелое кровотечение, сопровождающееся нарушениями гемодинамики (тахикардией и постуральной гипотензией). Таких пациентов необходимо госпитализировать в отделение интенсивной терапии и обследовать в экстренном порядке. 6. Насколько важен сбор анамнеза при обследовании пациентов с кровотечением из нижних отделов желудочно-кишечного тракта? Тщательный сбор анамнеза
у пациентов с кровотечением из нижних отделов желудочно-кишечного тракта
очень важен и нередко может помочь установить точную локализацию источника
кровотечения. Необходимо установить продолжительность кровотечения. Когда
кровотечение началось? Возникло ли кровотечение впервые или это рецидивное
кровотечение? Также необходимо установить качество крови. Какого цвета
кровь — алого, темно-бордового или черного? Покрывает ли кровь оформленный
кал или она перемешана с калом? Выходят ли из прямой кишки сгустки крови?
Если у пациента из прямой кишки кровь капает или поступает струей после
акта дефекации, то это чаще всего указывает на наличие кровоточащих внутренних
геморроидальных узлов. Имеются ли у пациента на фоне кровотечения боли
в животе или в перианальной области?
7. Какие данные объективного обследования важны для установления точного диагноза? Объективное обследование
у пациента с кровотечением следует всегда проводить полностью.
8. Играет ли аноскопия какую-либо роль в установлении диагноза при кровотечении из нижних отделов желудочно-кишечного тракта? Аноскопия, выполняемая современным узким аноскопом с адекватным освещением, играет важную роль в обнаружении кровоточащих внутренних геморроидальных узлов. Если при аноскопии хирург обнаруживает внутренние геморроидальные узлы без признаков кровотечения, то, вероятнее всего, источник кровотечения находится где-то выше. Также аноскопия помогает исключить трещину анального канала как источник кровотечения. 9. Какие лабораторные анализы выполняют у пациентов с кровотечением из нижних отделов желудочно-кишечного тракта? У всех пациентов —
содержание гемоглобина, гематокритное число, количество тромбоцитов, протромбиновое
время, частичное тромбопластиновое время. При наличии тяжелого продолжающегося
кровотечения — группу крови, резус-фактор и групповую совместимость.
10. В каких случаях пациентам с кровотечением из нижних отделов желудочно-кишечного тракта необходимо вводить назогастральный зонд? Приблизительно у 15-20 % пациентов с обильным, многократно повторяющимся кровянистым стулом и тяжелой анемией источник кровотечения находится в верхних отделах желудочно-кишечного тракта. Для того чтобы исключить его, необходимо через нос или рот завести в желудок зонд и эвакуировать желудочное содержимое. Если оно не содержит примеси крови и желчи, то в таких случаях невозможно полностью исключить кровотечение из двенадцатиперстной кишки. Если в желудочном содержимом имеется желчь и отсутствует кровь, а стул остается кровянистым, то в таких случаях можно с уверенностью утверждать, что источник кровотечения находится ниже связки Трейтца. Выполнение гваяколового теста желудочного содержимого не имеет большого клинического значения. При его проведении велико количество ложноположительных и ложноотрицательных результатов, и поэтому в клинической практике его применять не следует. 11. Какова начальная тактика ведения пациентов с кровотечением из нижних отделов желудочно-кишечного тракта? Для того чтобы установить
тяжесть кровотечения, необходимо оценить анамнестические данные, результаты
объективного обследования и лабораторных исследований. "Тяжелое" кровотечение
из нижних отделов желудочно-кишечного тракта — это продолжающееся или
рецидивирующее кровотечение, которое не имеет тенденции к самостоятельной
остановке, а также с признаками ортостатической гипотензии и/или снижением
гематокритного числа по крайней мере на 8 % после проведения интенсивной
терапии. Таких пациентов сразу помещают в отделение интенсивной терапии
для мониторирования объема циркулирующей крови, функций сердечнососудистой
и дыхательной систем и дальнейшего обследования и лечения. Для проведения
интенсивной инфузионной терапии, восстановления нарушенного объема циркулирующей
крови и коррекции анемии необходимо сразу наладить систему для внутривенного
введения жидкостей и начать введение кристаллоидных растворов (физиологического
раствора натрия хлорида или раствора Рингер-лактата), эритроцитной массы
(при гематокритном числе менее 30 %), свежезамороженной плазмы. Для коррекции
тромбоцитопении и любых коагулопатий следует вводить тром-боцитную взвесь.
Для интенсивной инфузионной терапии устанавливают как минимум две системы
для внутривенных вливаний, в т. ч. одну — большого, не менее 16-го размера,
диаметра. Очень важно инфузионную терапию начинать как можно раньше.
12. В каких случаях кровотечения из нижних отделов желудочно-кишечного тракта можно лечить в амбулаторных условиях? При внутреннем геморрое. Геморрой встречается приблизительно у 50-80 % взрослого населения США. Эти данные в значительной степени отличаются от таковых в развивающихся странах, где заболеваемость геморроем составляет менее 5 %. Геморрой достаточно редко встречается в подростковом возрасте и у детей. 13. Каков патогенез геморроя? Как проявляются геморроидальные кровотечения? Для объяснения патогенеза
геморроя предложено большое число различных теорий. В настоящее время считается,
что хроническое напряжение при дефекации и диета с низким содержанием клетчатки
являются факторами, предрасполагающими к развитию геморроя. По прошествии
некоторого времени повышенное внутрипросветное давление в толстой кишке
приводит к дальнейшему увеличению вен прямой кишки. Ближе к наружному краю
анального канала геморроидальные узлы становятся выраженными все больше.
Они значительно увеличиваются в размерах при напряжении (натуживании) и
становятся более подверженными травматизации плотными каловыми массами.
Все это приводит к стазу крови, отеку, эрозиям (поверхностным повреждениям)
и, соответственно, к возникновению кровотечений (см. рисунок).
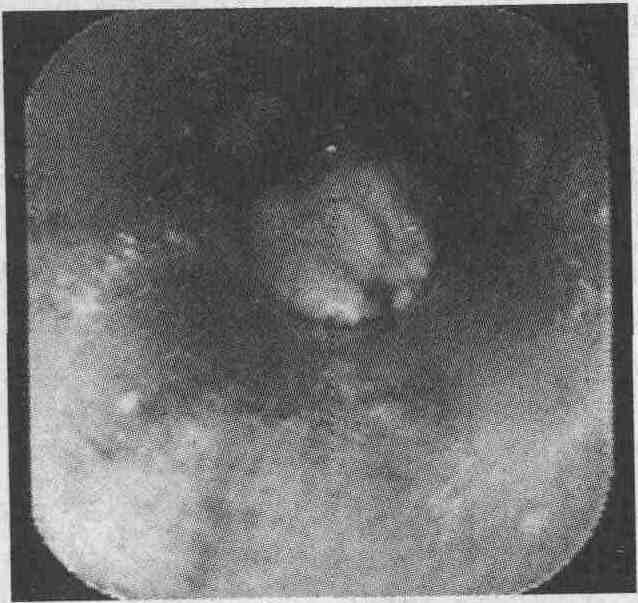
Внутренние геморроидальные узлы, выявленные при аноскопии. У пациента, 45-летнего мужчины белой расы, периодически возникает и самостоятельно проходит кровянистый стул; в последнее время у него развилась анемия 14. Назовите другие часто встречающиеся причины кровотечений из нижних отделов желудочно-кишечного тракта. Нередко кровотечения из нижних отделов желудочно-кишечного тракта возникают при дивертикулезе, сосудистых эктазиях и новообразованиях толстой кишки. 15. Дайте описание дивертикулеза как причины кровотечения из нижних отделов желудочно-кишечного тракта. Дивертикулез представляет
собой развивающееся с возрастом патологическое состояние, чаще всего протекающее
бессимптомно и нередко выявляемое в виде случайной находки во время ирригоскопии.
Частота развития дивертикулеза толстой кишки увеличивается с возрастом.
Дивертикулез обнаруживается у более 50 % людей старше 60 лет. В возрасте
до 40 лет Дивертикулез встречается достаточно редко. Считается, что диета
(пищевые факторы) играет важную роль в патогенезе дивертикулов ободочной
кишки. Высокая распространенность дивертикулеза в западных странах является
следствием употребления в пищу преимущественно продуктов с низким содержанием
клетчатки. Такая диета приводит к образованию менее оформленного кала,
увеличивает время прохождения каловых масс по кишке, повышает сократимость
мышечных волокон стенки кишки и интрамуральное давление в просвете ободочной
кишки, что в результате приводит к образованию дивертикулов. Осложнения,
такие как воспаление или кровотечения, у пациентов с дивертикулезом толстой
кишки возникают приблизительно в 20 % случаев. Кровотечение из дивертикулов
развивается в 3-5 % случаев. Рецидив кровотечения из дивертикулов — в 25
% случаев. У пациентов с рецидивным кровотечением вероятность следующего
рецидива достигает 50 %. Хотя дивертикулы поражают преимущественно левые
отделы ободочной кишки, кровотечением чаще всего осложняются дивертикулы
правой половины кишки. У мужчин и женщин кровотечение из дивертикулов наблюдается
приблизительно с одинаковой частотой.
16. Опишите сосудистую анатомию кровоточащих дивертикулов толстой кишки. Прямые сосуды (vasa recta), внутристеночные ветви маргинальной артерии, участвующей в кровоснабжении ободочной кишки, пенетрируют стенку кишки от серозной оболочки до подслизистого слоя. Они проходят в серозной оболочке в тесном контакте с куполом дивертикула. Таким образом, прямые сосуды отделены от просвета дивертикула только слизистой оболочкой и совсем небольшим количеством мышечных волокон. При гистологическом исследовании кровоточащих дивертикулов толстой кишки обнаруживаются повреждения прямых сосудов обычно либо в куполе, либо в шейке дивертикула. Как правило, дефект артерии формируется именно со стороны просвета дивертикула. Со временем стенка сосуда ослабевает, происходит разрыв сосуда в просвет дивертикула, и, соответственно, возникает артериальное кровотечение. 17. Что такое сосудистые эктазии? Каким образом они вызывают кровотечение из нижних отделов желудочно-кишечного тракта? Сосудистые эктазии толстой
кишки являются легко распознаваемыми, достаточно часто встречающимися причинами
кровотечений из нижних отделов желудочно-кишечного тракта у пациентов пожилого
возраста. Сосудистые эктазии представляют собой формирующиеся с возрастом
сосудистые образования, наиболее часто встречающиеся у пациентов старше
50 лет. У мужчин и женщин они выявляются приблизительно с одинаковой частотой.
Спорадические сосудистые эктазии также носят название ангиодисплазий,
артериовенозных
дисплазий или ангиом. Сосудистые эктазии локализуются преимущественно в
слепой кишке и проксимальных отделах восходящей ободочной кишки, хотя могут
встречаться и во всех остальных отделах ободочной кишки, а также в тонкой
кишке и желудке. У 25 % пациентов имеется множественная локализация заболевания.
При эндоскопическом исследовании сосудистые эктазии выявляются в виде плоских
образований ярко-красного цвета, напоминающих папоротник. Отмывание патологического
образования может стимулировать развитие кровотечения, что позволяет подтвердить
диагноз. При гистологическом исследовании сосудистые эктазии представляют
собой расширенные, деформированные, с тонкими стенками вены, венулы и капилляры,
расположенные в слизистой оболочке или подслизистом слое. Считается, что
сосудистые эктазии возникают вторично на фоне повторяющихся эпизодов растяжения
ободочной кишки, которые приводят к повышению напряжения стенки кишки.
Это в свою очередь сопровождается прекращением кровотока в венах подслизистого
слоя, где сосуды проникают через мышечный слой стенки кишки; спустя некоторое
время вены, венулы и капилляры подслизистого слоя расширяются, и в конечном
счете образуются артериовенозные сообщения.
18. Существует ли какая-либо связь между сосудистыми эктазиями ободочной кишки и другими сосудистыми заболеваниями желудочно-кишечного тракта? Спорадические сосудистые эктазии ободочной кишки клинически и патологоанатомически не связаны с другими сосудистыми заболеваниями, такими как наследственные геморрагические телеангиэктазии (болезнь Рандю-Ослера-Вебера), врожденные артериовенозные аномалии, гемангиомы или радиационные телеангиэктазии, которые также могут поражать желудочно-кишечный тракт. 19. Какие несистемные заболевания связаны с развитием сосудистых эктазий ободочной кишки? В настоящее время существуют достаточно противоречивые точки зрения относительно связи сосудистых эктазий и стеноза аорты. Некоторые авторы описывают прекращение желудочно-кишечных кровотечений после замены аортального клапана, другие эту точку зрения не поддерживают. К патологическим состояниям, при которых развиваются сосудистые эктазии ободочной кишки, принадлежат также хроническая почечная недостаточность, цирроз печени и коллагеновые сосудистые заболевания. 20. Как часто новообразования ободочной кишки приводят к возникновению кровотечения из нижних отделов желудочно-кишечного тракта? Рак и полипы ободочной кишки чаще всего проявляются скрытым желудочно-кишечным кровотечением и железодефицитной анемией, а не наличием свежей крови в кале (см. рисунок). У людей в возрасте старше 40 лет при наличии кровавого стула прежде всего необходимо исключить рак ободочной кишки как возможную причину кровотечения, поскольку ранняя диагностика в значительной степени улучшает результаты лечения и выживаемость таких пациентов. К сожалению, рак ободочной кишки, который проявляется кровавым стулом, обычно находится уже в запущенной стадии. Пациенты с опухолью ободочной кишки, как правило, отмечают нарушения стула и/или снижение массы тела. При объективном обследовании можно обнаружить в брюшной полости пальпируемое опухолевидное образование. 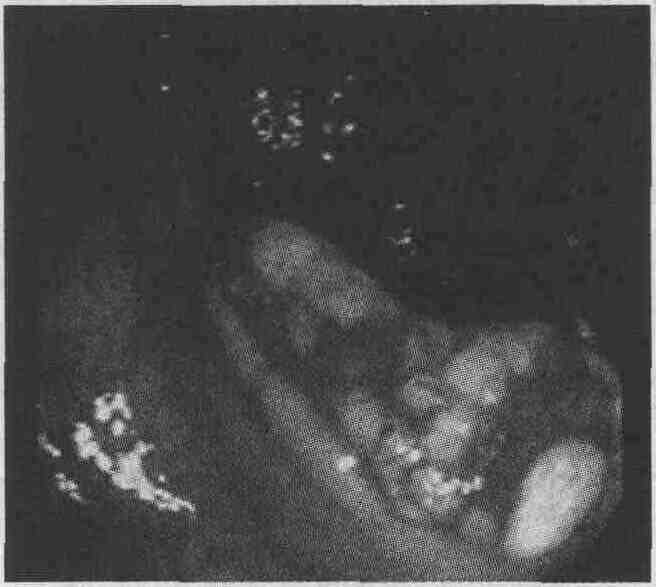
Кровоточащий полип на широком основании (ворсинчатая аденома) правой половины ободочной кишки у 57-летней женщины-испанки. Этот полип был удален эндоскопическим способом постепенным кускованием 21. Дайте описание ишемического колита как причины кровотечения из нижних отделов желудочно-кишечного тракта. Ишемический колит подразделяют
на окклюзивный и неокклюзивный типы. В большинстве случаев установить причину
развития ишемического колита не представляется возможным. Как правило,
у таких пациентов бывают острое начало заболевания в виде схваткообразных
болей в левом нижнем квадранте живота и позывы на дефекацию с последующим
кровавым жидким стулом. Также при этом могут наблюдаться тошнота, рвота,
лихорадка и тахикардия. При пальпации живота часто либо ничего не удается
обнаружить, либо выявляется слабая или умеренная болезненность. Встречающиеся
иногда симптомы раздражения брюшины указывают на выраженное повреждение
стенки кишки и на перфорацию. При этом чаще всего в патологический процесс
вовлекаются участки, разделяющие различные области ободочной кишки, например
селезеночный изгиб и сигмовидную кишку вследствие недостаточного коллатерального
кровотока.
22. Перечислите менее часто встречающиеся у взрослых людей причины кровотечения из нижних отделов желудочно-кишечного тракта, проявляющегося кровавым стулом. Существует достаточно большое
количество скрытых и редких причин кровотечения из нижних отделов желудочно-кишечного
тракта, о которых всегда необходимо помнить при дифференциальной диагностике.
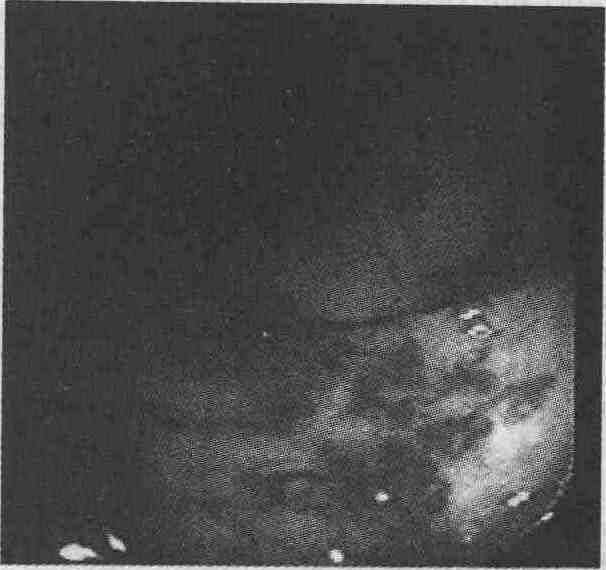
Кровоточащая радиационная телеангиэктазия у 72-летнего белого мужчины с анемией и рецидивирующим кровавым стулом. Телеангиэктазия возникла через 1 год после лучевой терапии рака предстательной железы. Выполнено лечение телеангиэктазии прямой кишки диатермокоагуляцией. Кровотечение остановилось после трех сеансов лечения Воспалительные заболевания
кишки. Чаще всего кровавый стул возникает при язвенном колите, реже
— при болезни Крона. При эндоскопическом исследовании выявляются гиперемия
слизистой оболочки, отек, легкая повреждаемость и изъязвление слизистой
оболочки. При обследовании необходимо исключить инфекционную природу заболевания.
Лечебная эндоскопия при этом не играет большой роли. Консервативная терапия
включает назначение кортикостероидных гормонов, производных 5-аминосалицилатов
и с недавнего времени — циклоспорина. Оперативное лечение показано пациентам,
у которых консервативная терапия неэффективна.
23. Назовите наиболее часто встречающиеся причины возникновения кровотечения из нижних отделов желудочно-кишечного тракта у детей. Чаще всего у детей причиной кровотечения из нижних отделов желудочно-кишечного тракта служит дивертикул Меккеля (хотя изредка дивертикул Меккеля может осложняться кровотечением и у взрослых). Дивертикул Меккеля представляет собой достаточно часто встречающуюся врожденную аномалию желудочно-кишечного тракта (приблизительно у 1-3 % населения) и являющуюся остатком незаращенного желточного протока. Дивертикул Меккеля располагается на противобрыжеечном крае тонкой кишки в пределах 100 см от илеоцекального клапана. У большинства пациентов дивертикул Меккеля протекает бессимптомно; из осложнений наиболее часто встречается кровотечение. Практически во всех кровоточащих дивертикулах Меккеля содержится функционирующая гетеротопическая слизистая оболочка желудка, которая выделяет соляную кислоту, вызывающую изъязвление слизистой оболочки дивертикула или смежных участков подвздошной кишки, что в свою очередь приводит к кровотечению. У таких пациентов на фоне отсутствия болей наблюдаются мелена или кровянистый стул, который обычно описывается как "смородиновое желе". 24. Как установить диагноз дивертикула Меккеля? Диагноз дивертикула Меккеля может быть установлен с помощью сцинтиграфии с гехнецием-99т (так называемое "меккелево сканирование"). При этом можно обнаружить гетеротопическую слизистую оболочку желудка (технеций имеет сродство с париетальными клетками желудка). Чувствительность этого теста у детей достигает 75-100 % и несколько ниже у взрослых. В 15 % случаев получают ложноположи-тельные и в 25 % — ложноотрицательные результаты. При продолжающемся кровотечении из дивертикула Меккеля диагноз можно установить с помощью арте-риографии. У пациентов, у которых дивертикул Меккеля проявляется различными клиническими симптомами, методом выбора является оперативное лечение и резекция дивертикула. При отсутствии клинических симптомов никакого лечения не требуется. 25. Назовите другие часто встречающиеся причины кровотечения из нижних отделов желудочно-кишечного тракта у подростков и молодых людей. 1. Трещины анального канала
наряду с запорами и болью в прямой кишке во время акта дефекации.
26. Можно ли у пациентов с тяжелым кровотечением из нижних отделов желудочно-кишечного тракта использовать для диагностики рентгенологические исследования? Диагностическая ценность
экстренной
ирригоскопии у пациентов с тяжелым кровотечением из нижних отделов
желудочно-кишечного тракта невелика, а терапевтического значения она не
имеет. У больных в критическом состоянии адекватная ирри-госкопия практически
неосуществима, поскольку невозможно даже минимально подготовить кишку.
Кроме того, бариевая взвесь, остающаяся в толстой кишке после исследования,
препятствует выполнению экстренной колоноскопии или висцеральной артериографии
в течение нескольких дней.
27. Какова роль радионуклидного сканирования для постановки диагноза у пациентов с кровотечением из нижних отделов желудочно-кишечного тракта? При кровотечении из нижних
отделов желудочно-кишечного тракта возможно выполнение двух типов радионуклидного
сканирования: сканирование с коллоидной серой, меченной технецием, и сканирование
с аутологичными эритроцитами, также меченными технецием. Оба метода имеют
свой порог для локализации кровотечения при сканировании со скоростью 0,05-0,1
мл/мин. Коллоидная сера достаточно быстро (в течение нескольких минут)
удаляется из сосудистого русла ретику-лоэндотелиальной системой. Меченные
технецием эритроциты имеют более длительный период полураспада и позволяют
получать изображение в сроки до 24 ч после их внутривенного введения. Вследствие
этих особенностей в настоящее время почти повсеместно сканирование с коллоидной
серой заменено сканированием с мечеными эритроцитами.
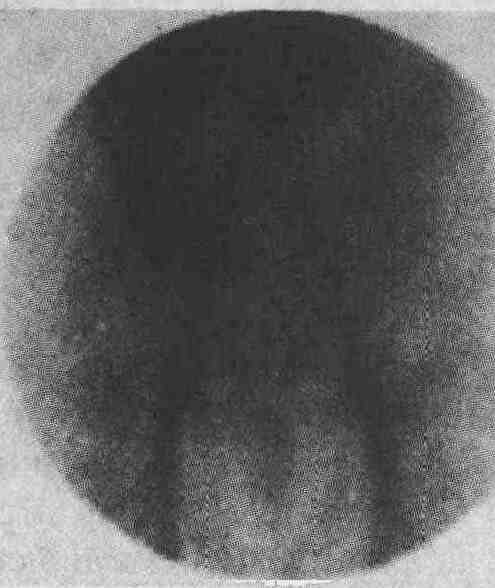
Положительный результат радионуклидного сканирования с эритроцитами, меченными технецием, у пациента с рецидивирующим кровавым стулом. Сосудистые эктазии были позже подтверждены при колоноскопии (по данным Карла Хоха [Carl Hoh, M. D.]) 28. В каких случаях для диагностики и лечения пациентов с кровотечением из нижних отделов желудочно-кишечного тракта показано выполнение висцеральной артериографии? Селективная висцеральная артериография является как диагностическим, так и лечебным мероприятием. Результаты диагностической артериографии отличаются у разных пациентов в зависимости от времени ее выполнения, опыта и навыков врача, проводящего ангиографию, и варьируются от 12 до 72 %. Затекание контрастного вещества в просвет кишки наблюдается в тех случаях, когда имеется активное продолжающееся кровотечение со скоростью по крайней мере 1-1,5 мл/мин (см. рисунок). Для выявления сосудистой патологии, связанной со злокачественными опухолями, сосудистыми эктазиями, а также при активном кровотечении из дивертикулов ободочной кишки можно провести селективную катетеризацию сосудов. Лечебные мероприятия включают введение вазопрессина и различные методы эмбо-лизации сосудов с использованием аутологичных сгустков, абсорбируемого желатина (Gelfoam), металлических спиралей, окисленной целлюлозы и частиц поливинилового спирта. К возможным осложнениям, возникающим при проведении висцеральной артериографии и эмболизации сосудов, относятся ишемия и инфаркт кишки, артериальный тромбоз и эмболия, образование гематомы и почечная недостаточность, вызванная введением контрастного вещества. 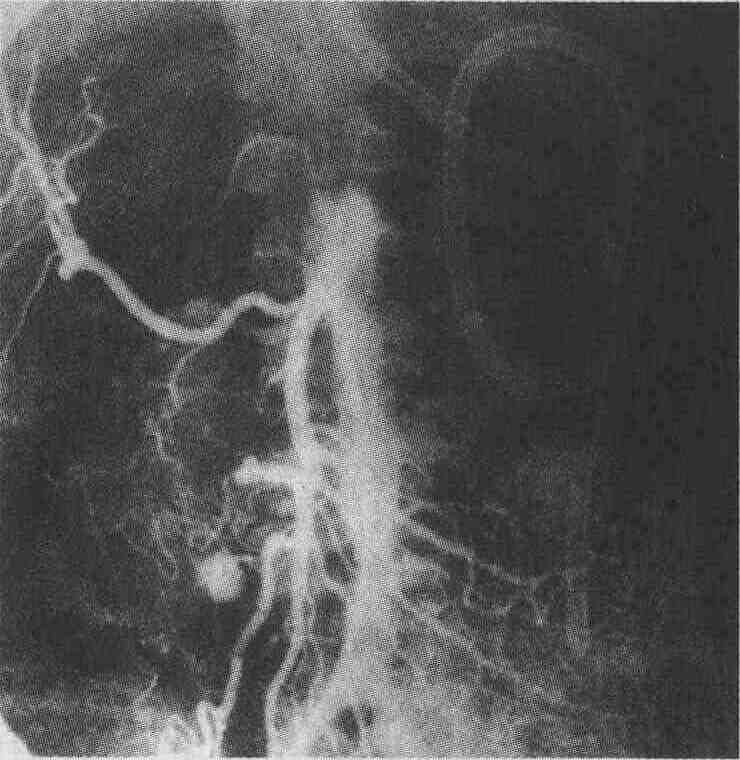
Положительные результаты экстренной артериографии у пациента с непрекращающимся кровавым стулом и множественными дивертикулами, обнаруженными при колоноскопии (по данным Антуанетты Гомес [Antoinette Gomes]) 29. В каких случаях для постановки диагноза у пациентов с кровотечением из нижних отделов желудочно-кишечного тракта показана гибкая сигмоидоскопия? Гибкая сигмоидоскопия, выполняемая гибковолоконным сигмоидоскопом длиной 65 см, выявляет локализацию патологических очагов, расположенных за областью, которую позволяет осмотреть аноскоп, и до нисходящей ободочной кишки. У пациентов в тяжелом состоянии с массивным кровавым стулом, обследование которых осуществляется в экстренном порядке, гибкую сигмоидоскопию необходимо провести до колоноскопии, поскольку выявление источника кровотечения потенциально устранило бы потребность в дальнейшем колоноскопическом исследовании. Для выполнения гибкой сигмоидоскопии очень важно хорошо подготовить кишку. С этой целью больному ставят клизмы до полного очищения кишки от кала и крови, хотя такая подготовка не всегда возможна у пациентов, находящихся в тяжелом состоянии. Тем не менее диагностическая гибкая сигмоидоскопия может устранить необходимость дальнейшего обследования пациентов, в то время как обычный диагностический поиск подразумевает проведение и других диагностических манипуляций. Ретроградный осмотр (осмотр или удаление эндоскопа) прямой кишки позволяет выявить патологические очаги, пропущенные при ректороманоскопии или аноскопии. Кроме того, во время этого исследования можно выполнить биопсию слизистой оболочки подозрительных участков толстой кишки. 30. В каких случаях пациентам с предположительным диагнозом кровотечения из нижних отделов желудочно-кишечного тракта рекомендуется выполнять эзо-фагогастродуоденоскопию? Выполнение эзофагогастродуоденоскопии для исключения источника кровотечения, располагающегося проксимальнее связки Трейтца, рекомендуется в тех случаях, когда при аспирации желудочного содержимого по зонду отходит большое количество крови, когда в желудочном содержимом отсутствуют как кровь, так и желчь, когда у пациента имеется анамнез, позволяющий заподозрить источник кровотечения в верхних отделах желудочно-кишечного тракта, а также когда при аноскопии или гибкой сигмоидоскопии не удалось выявить источник кровотечения в ректосигмоидном отделе ободочной кишки. При наличии в желудочном содержимом желчи и отсутствии крови фактически можно исключить локализацию источника кровотечения в верхних отделах желудочно-кишечного тракта. По нашим наблюдениям, у 11 % пациентов с массивным кровавым стулом источник кровотечения был выявлен при эзофагогастродуоденоскопии. Полученные нами данные относительно этиологии кровавого стула приблизительно соответствуют и данным других авторов. Эзофагогастродуоденоскопию необходимо проводить перед назначением пероральных слабительных препаратов и перед экстренной колоноскопией. Некоторые авторы отстаивают тактику применения эзофагогастродуоденоскопии у всех пациентов с массивным кровавым стулом независимо от результатов аспирации желудочного содержимого. Причины массивного кровавого стула (обследовано 100 пациентов)
* Предположительный диагноз тонкокишечного кровотечения был поставлен при отрицательных результатах эзофагогастродуоденоскопии и колоноскопии, но при этом свежая кровь или сгустки крови (или кровь вместе со сгустками) продолжали поступать через илеоцекапьный клапан. 31. Что такое "экстренная" колоноскопия? Какова ее роль в диагностике кровотечения из нижних отделов желудочно-кишечного тракта? Экстренная колоноскопия включает
полноценное колоноскопическое исследование вплоть до слепой кишки и терминального
отдела подвздошной кишки, выполняемое у пациента с массивным кровавым стулом
после подготовки кишки, очищения ее от кала и крови. В нашей клинике экстренные
колоноскопии проводят в отделении интенсивной терапии с помощью видеоколоноскопа
и имеющегося в наличии вспомогательного оборудования для постановки диагноза
и лечения. До недавнего времени считалось, что экстренная колоноскопия
у пациентов в тяжелом состоянии и с массивным кровавым стулом является
опасной манипуляцией и, кроме того, часто не позволяет поставить правильный
диагноз. Однако при адекватной подготовке толстой кишки экстренная колоноскопия
вполне выполнима. К тому же при колоноскопии можно производить биопсию
слизистой оболочки кишки; также с ее помощью нередко удается достигнуть
полного гемостаза.
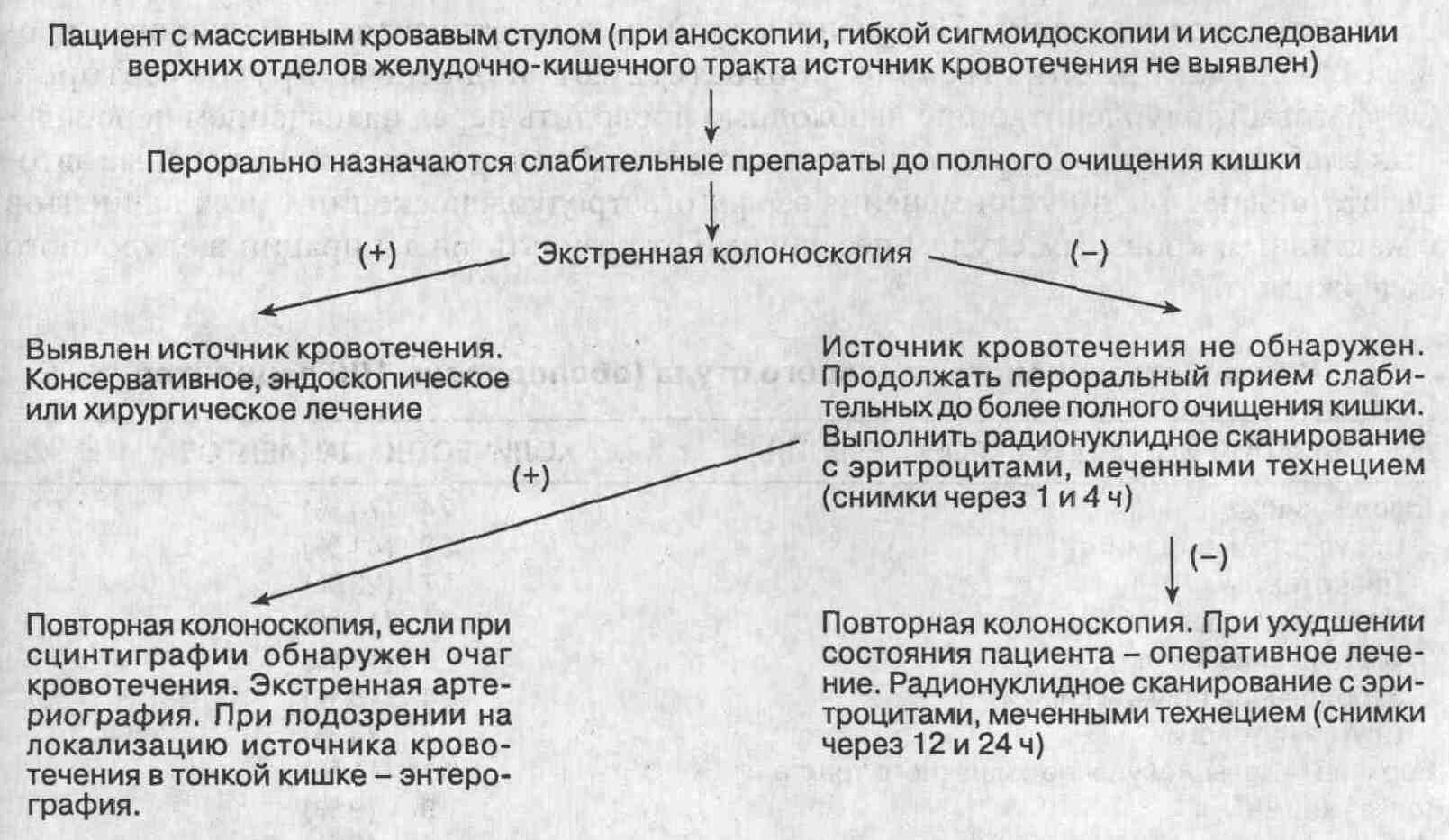
Рекомендуемый алгоритм проведения диагностических мероприятий у пациентов с массивным кровотечением из нижних отделов желудочно-кишечного тракта 32. Какое очищающее средство лучше всего использовать для подготовки кишки перед экстренной колоноскопией? Самые лучшие результаты получены при использовании электролитных растворов на основе полиэтиленгликоля, таких как GoLytely, CoLyte или NuLytely, которые вводятся во время интенсивной терапии. Слабительные препараты (перорально или через назогастральный зонд) вводятся со скоростью приблизительно 1 л за 30-45 мин в течение 3-5 ч, до тех пор пока содержимое, вытекающее из прямой кишки, не станет совсем чистым (без примесей кала и крови). Для достижения этой цели обычно бывает достаточно 5-8 л раствора. Метоклопрамид (Metoclopramide; по 10 мг внутривенно вначале и затем через каждые 3-4 ч) способствует уменьшению тошноты и облегчает эвакуацию желудочного содержимого. Раствор полиэтиленгликоля необходимо вводить при комнатной температуре, с тем чтобы поддерживать на должном уровне температуру тела. Как только прямая кишка освобождается от кала и сгустков крови, безопасно и эффективно может быть выполнена колоноскопия. 33. Какие источники кровотечения в толстой кишке поддаются эндоскопическому лечению? Эндоскопическими методами можно добиться гемостаза при кровотечении из нижних отделов желудочно-кишечного тракта, возникающем из внутренних геморроидальных узлов, сосудистых эктазий, дивертикулов, опухолей или полипов толстой кишки, радиационных телеангиэктазий, варикозно расширенных вен и язв толстой кишки. 34. Перечислите основные возможные осложнения, возникающие при выполнении эндоскопического гемостаза при колоноскопии. • Перфорация.
35. В каких случаях для остановки кровотечения из нижних отделов желудочно-кишечного тракта показано экстренное оперативное вмешательство? При поступлении пациента
в клинику его должен осмотреть хирург общего профиля или специалист по
хирургической гастроэнтерологии. Экстренное оперативное лечение показано
в следующих случаях:
|